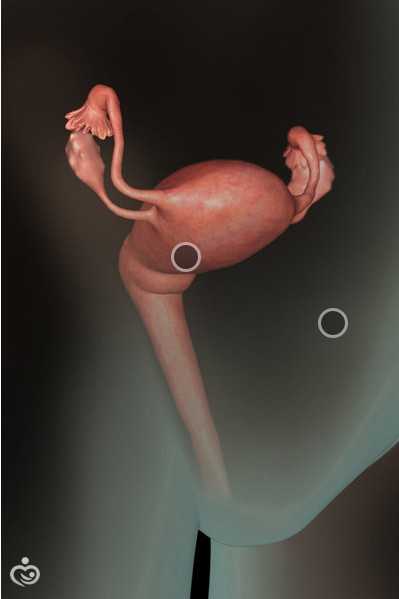
|
 |
||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
|||||||||||||||||||||||||||||||||||||||||||||||||||||||
У ребенка инсулин ниже нормы сахар в нормеПочему у ребенка низкий инсулин при нормальном сахаре
Симптоматика состоянияЗаподозрить пониженные показатели инсулина у детей совсем маленького возраста можно в той ситуации, когда малыш с жадностью употребляет воду или сосет грудь. Еще одним признаком является жесткость пеленок от мочи, что отмечается в том случае, когда излишки сахара начинают выводиться из человеческого организма совместно с мочой. По причине дефицита инсулина в крови могут сформироваться проявления, например, гипергликемии и другие. Говоря о гипергликемии, подразумевают, что это повышенное соотношение глюкозы в крови. Кроме этого, дети и взрослые могут сталкиваться с тем, что абсолютное отсутствие гормонального компонента или его дефицит в организме приводит к тому, что глюкоза не транспортируется в клетки. Таким образом, она начинает накапливаться в крови. Клетки же, в свою очередь, испытывают острейший недостаток глюкозы, справиться с которым не поможет даже диета. В такой ситуации у пациента идентифицируется сахарный диабет первого типа. Такие пациенты в течение всей жизни будут нуждаться в ежедневном внедрении инсулина и обеспечении любого другого восстановительного курса. Не менее редко возникают такие ситуации, при которых инсулина вполне достаточно и его не нужно повышать, но он не справляется с собственными обязанностями.
Для указанного заболевания, это, пожалуй, наиболее типичная форма. Хотелось бы обратить внимание на то, что:
загрузка... Со временем, если у ребенка низкие показатели инсулина при нормальном сахаре, это будет прогрессировать, а симптомы – оказываться все ярче. Если не предпринять все необходимые меры именно тогда, когда это наиболее необходимо, могут возникнуть серьезные проблемы. Однако перед этим хотелось бы разобраться в причинах подобного состояния и рассказать о том, как сделать так, чтобы сахар был повышенный. Основные причиныПоказатели инсулина в человеческом организме могут оказаться пониженными в связи с самыми разными причинами. Для их точного определения настоятельно рекомендуется обратиться к врачу и сдать все необходимые анализы. Говоря же об основных факторах, обращают внимание, прежде всего, на частое переедание и применение такой пищи, которая сама по себе является нездоровой и включает в себя множество калорий. Следующим фактором является присутствие в рационе больного значительного соотношения так называемых рафинированных углеводов. Говоря об этом, обращают внимание на белую муку, сахар – все они способствуют проникновению в кровь значительного соотношения сахара, который настоятельно рекомендуется понижать.
Если же его количество оказывается недостаточным, то вероятность формирования сахарного диабета крайне высока. Еще одним фактором, провоцирующим пониженный инсулин, следует считать хронические и инфекционные патологические состояния. В целом, именно они усугубляют состояние организма и снижают иммунный статус. Кроме этого, нервное перевозбуждение и стрессовые ситуации тоже могут оказаться факторами, влияющими на увеличение соотношения сахара в крови. Именно поэтому специалисты всегда настоятельно рекомендуют удерживать собственные эмоции под контролем. Не следует забывать и о влиянии пассивности или, наоборот, чрезмерных физических нагрузок. Они тоже снижают производство инсулина при высоких показателях сахара в крови. Учитывая все это и, в особенности, критичность состояния, хотелось бы знать все о том, как повысить соотношение сахара в крови и сделать это правильно. Особенности лечениязагрузка... Для того чтобы идентифицировались пониженные показатели сахара в крови, инсулин в любом случае должен оставаться в норме. Количество инсулина можно увеличить с помощью сахарозаменителей и инсулиновой терапии. В рамках последнего лечения применяют определенные лекарственные средства, говоря о которых обращают внимание на Ливицин – препарат, который характеризуется сосудорасширяющим воздействием. Не менее часто применяемым средством является Цивилин, который оказывает влияние на регенерацию клеток поджелудочной железы. Именно они впоследствии будут производить инсулин в крови, увеличивая за счет этого его соотношение. Еще одним средством является Медцивин, который в значительной мере способствует восстановлению гормонального фона. Также он положительно влияет на деятельность иммунной системы и укрепляет в целом степень ее работоспособности. Важно обратить внимание на то, что:
При подобном нормальном питании вполне можно будет добиться значительных результатов. Также очень важно, чтобы присутствовали все те продукты, которые стимулируют работу поджелудочной железы (значит, употреблять их рекомендуется регулярно). В их числе находятся ягоды черники, петрушка, кефир и многие другие наименования, в том числе и нежирное мясо. При подобной диете, когда идентифицируется низкий инсулин при нормальном сахаре, обеспечивается увеличение показателей инсулина и нормализация других жизненно важных характеристик. Лечение за счет медикаментов может дополняться специальными физиотерапевтическими процедурами и даже электрофорезом. Положительное влияние на увеличение инсулина будут оказывать биологические добавки, которые понижаю сахар, а именно биокальций и биоцинк. Они оптимизируют микроциркуляцию крови, обменные алгоритмы и положительно сказываются на лучшем усвоении глюкозы. Таким образом, низкий инсулин у ребенка может встречаться вследствие самых разных факторов. Для того чтобы нормализовать инсулиновый статус, настоятельно рекомендуется определить причины и симптомы состояния, а также начать восстановительный курс. Именно в таком случае необходимость в том, чтобы понизить или повысить сахар не будет возникать – уровень всегда будет обычный, в полной мере соответствующий всем процессам жизнедеятельности. загрузка... загрузка... Низкий уровень инсулина в крови при нормальном сахаре причины и способы лечения Инсулин справедливо считается одним из важнейших гормонов, необходимых для усвоения клетками поступающей в организм глюкозы. Однако в определенных случаях его выработка поджелудочной железой снижается и может полностью прекратиться. О чем говорит низкий инсулин при нормальном сахаре, и какая терапия применяется в этом случае? Нормы гормона поджелудочной железы и глюкозы в крови
Каковы нормы инсулина и содержания глюкозы в крови человека, не имеющего проблем с эндокринной системой?Нормы инсулина одинаковы для мужчин и женщин, и не должны значительно меняться в течение всей жизни человека. Референтные значения концентрации этого гормона составляют 3-17 мкЕД/мл. Такой значительный разброс объясняется тем, что выработка инсулина активизируется после поступления углеводов с пищей, во время серьезных физических, умственных или психологических нагрузок. У детей и подростков нормальными считаются несколько другие показатели содержания инсулина. Если минимальное его количество в крови должно составлять все те же 3 мкЕд/мл, то максимум в виду возрастных особенностей может быть повышен до 20 микроединиц. Как превышение, так и пониженное содержание инсулина могут быть симптомами широкого спектра патологий эндокринной системы, среди которых не только сахарный диабет, но и различного рода опухоли поджелудочной железы, аденоматозы, дистрофия мышц.
Иногда высокие показатели в пробе не свидетельствует о заболевании. В частности, высокий инсулин бывает при беременности, а сниженный может свидетельствовать о перенесенных значительных физических нагрузках. Даже после серьезных нагрузок у здорового человека инсулин не снижается более чем на 1 единицу от нормы .Разновидности инсулиновой недостаточностиНедостаток этого важного гормона в крови разделяется на два вида, в зависимости от причин явления.Так, если снижается выработка инсулина в результате патологических изменений в клетках поджелудочной железы, речь идет об абсолютной, иначе называемой панкреатической недостаточности. В противоположность ей, относительная инсулиновая недостаточность формируется при нормальной работоспособности данного органа. Инсулина в количественном отношении вырабатывается много, однако либо нарушается его восприимчивость тканями, либо уменьшается активность. В первом случае речь может идти о развитии диабета 1 типа. Инсулина в подобном случае вырабатывается недостаточно, либо его продуцирование полностью прекращается. Относительная инсулиновая недостаточность может быть свидетельством возникновения диабета второго типа. Развитие заболевания происходит в этом случае очень медленно, так что его выявление на ранней стадии весьма затруднительно. Относительная недостаточность может перейти в панкреатическую. Причины низкого уровня инсулина в крови при нормальном сахаре
Очень часто понижение содержания инсулина наблюдается при длительном несбалансированном питании. Склеротическое поражение сосудов может приводить к ухудшению кровотока в поджелудочной железе. Вследствие этого уменьшается количество содержащегося в крови инсулина. Подобное явление наблюдается и во время, и после перенесения достаточно тяжелых болезней инфекционного типа. Последствием борьбы с заболеванием является перестройка биохимии организма, в том числе и уменьшение количества инсулина. 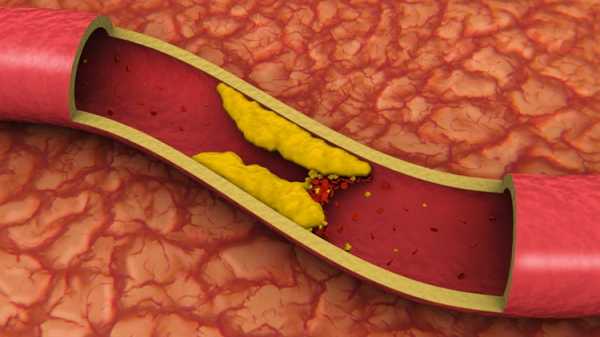 Атеросклероз – одна из причин снижения концентрации гормона поджелудочной в крови Продолжительная несбалансированность физических нагрузок также приводит к снижению количества инсулина. Причем это справедливо как для чрезмерных нагрузок длительное время, так и для их практически полного отсутствия. Постоянные стрессы также могут привести к снижению уровня инсулина.Характерные симптомы
Развивается быстрая утомляемость, которую следует считать основным симптомом патологического состояния. Пациенту тяжело дается физическая активность, состояние особенно усугубляется после принятия пищи. Этот симптом связан с тем, что глюкоза, выступающая базовым источником энергии для человеческих клеток, не поступает в них в достаточных количествах из-за уменьшения концентрации инсулина. С этим явлением связан и второй характерный симптом – увеличение аппетита и тяга к сладким продуктам. Таким способом организм пытается компенсировать недостаток энергии. Однако вместо того чтобы в достаточном количестве переходить в энергию, излишняя потребленная глюкоза благодаря сложному биохимическому процессу трансформируется в жирные кислоты. Третий симптом недостатка инсулина при нормальном сахаре – набор массы тела.Он происходит за счет увеличения жировых отложений, в то время как мышечная масса не только не растет, но может даже деградировать. В этот период может наблюдаться плохое заживление ран. Характерно, что кровотечения даже от небольших травм становятся достаточно обильными и трудноостанавливаемыми. Увеличивается склонность к образованию гематом даже при небольшом физическом воздействии. Диагноз может поставить только специалист на основании ряда анализов. Что делать, если снижен инсулин в крови при нормальной глюкозе?К сожалению, «чудодейственного средства», позволяющего справиться с проблемой и избежать развития заболевания, не существует. Результат приносит исключительно многокомпонентная, комплексная и постоянная терапия. Специальное медикаментозное лечение производится препаратами в комплексе с физиотерапевтическим воздействием. Чаще всего применяются такие препараты, как Медцивин, Цивилин и Ливицин. Это – биологически-активные добавки, которые мягко корректируют состояние эндокринной системы.  Препараты Медцивин, Ливицин, Цивилин На данном этапе не применяются бигуаниды, а также ингибиторы ДПП-4. В крайне редких случаях врач может рекомендовать лекарственные средства, стимулирующие поджелудочную железу – чаще всего, препараты сульфонилмочевины. Однако основным приемом лечения является коррекция питания, а также образа жизни. Как показывает практика, в большинстве случае специальная диета и изменение привычного ритма жизни пациента являются достаточно эффективными для достижения требуемого результата.
Белковая основа рациона – нежирное мясо, тушенное и приготовленное на пару, а также зеленые овощи и салаты. Показано также употребление зеленых яблок и некоторых ягод, в частности – черники. А вот картофель, рис, а также манку необходимо исключить из рациона или значительно ограничить. С осторожностью следует употреблять в пищу блюда из бобовых, молоко. В то же время кисломолочные продукты – несладкий натуральный йогурт, творог – необходимо есть в обязательном порядке. Питание должно быть как можно более дробным. В идеале необходимо есть 5-6 раз в сутки очень ограниченными порциями. Во второй половине дня предпочтение отдавать легким блюдам.
Главное в выборе типа упражнений – умеренность и соответствие уровня их сложности физическому состоянию. Так, идеальным признается плаванье, верховая езда, пешие прогулки. Если состояние здоровья позволяет, можно практиковать ежедневную гимнастику, умеренный бег. А вот работу с утяжелителями, в том числе – на различных тренажерах, можно признать опасной для здоровья пациентов. Не стоит также злоупотреблять пробежками и даже прогулками в жаркие дни. Терапию с применением народных средств стоит рассматривать как дополнение к описанным выше мероприятиям. Нельзя заменять ею прием препаратов или, тем более, нормализацию диетических привычек.
Для его приготовления столовую ложку средства заливают 200 мл горячей воды. Выпивается по ½ водочной рюмки настоя перед каждым приемом пищи. Неплохой результат дает прием настойки шиповника. На стакан кипятка кладется столовая ложка его плодов. Принимается средство по три раза ежедневно. Существуют и другие рецепты. Их прием обязательно необходимо согласовать с врачом. Видео по темеА почему бывает повышенный инсулин в крови при нормальном сахаре? Ответы в видео: Игнорировать снижение уровня инсулина, даже если сахар держится в пределах нормы, нельзя. Ведь своевременное начало терапии может помочь предотвратить диабет либо же серьезно отсрочить его развитие. Низкий инсулин у ребенка при нормальном сахаре причиныНедостаток инсулина
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ! Для лечения суставов наши читатели успешно используют DiabeNot. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Инсулин — жизненно важный для человеческого организма гормон. Поэтому недостаток инсулина провоцирует нарушение практически всех процессов, особенно уровня концентрации глюкозы в крови. Вследствие нехватки гормона расстраивается метаболизм, развивается диабет и увеличивается риск почечной недостаточности. Инсулиновая недостаточность зависит от типа диабета, которым болеет человек.
Какой должна быть норма?Инсулин — гормон, который вырабатывается поджелудочной железой, принимает непосредственное участие в обмене углеводов и перемещении аминокислот в ткани. В результате падения уровня происходят сбои этих и многих других процессов в организме человека, поэтому необходимо следить, нижняя граница показателей всегда была в пределах нормы. В таблице представлены нормальные показатели инсулина у здорового человека:
При диабете за уровнем гормона следует тщательно наблюдать, так как может развиться гипергликемия, вызванная недостатком инсулина, а для диабетиков это недопустимо. Измерять показатели у детей и взрослых необходимо от 2-х раз в день, при необходимости чаще. Для контроля за уровнем гормона можно приобрести глюкометр и проводить проверку в домашних условиях. Вернуться к оглавлению Причины нехваткиНехватку гормона может вызвать переедание. Пониженное содержание инсулина в крови происходит вследствие таких факторов:
Очень низкий инсулин при нормальном сахаре - Вопрос детскому эндокринологуЕсли вы не нашли нужной информации среди ответов на этот вопрос, или же ваша проблема немного отличается от представленной, попробуйте задать дополнительный вопрос врачу на этой же странице, если он будет по теме основного вопроса. Вы также можете задать новый вопрос, и через некоторое время наши врачи на него ответят. Это бесплатно. Также можете поискать нужную информацию в похожих вопросах на этой странице или через страницу поиска по сайту. Мы будем очень благодарны, если Вы порекомендуете нас своим друзьям в социальных сетях.Медпортал 03online.com осуществляет медконсультации в режиме переписки с врачами на сайте. Здесь вы получаете ответы от реальных практикующих специалистов в своей области. В настоящий момент на сайте можно получить консультацию по 66 направлениям: аллерголога, анестезиолога-реаниматолога, венеролога, гастроэнтеролога, гематолога, генетика, гепатолога, гинеколога, гомеопата, дерматолога, детского гастроэнтеролога, детского гинеколога, детского дерматолога, детского инфекциониста, детского кардиолога, детского лора, детского невролога, детского нефролога, детского офтальмолога, детского психолога, детского пульмонолога, детского ревматолога, детского уролога, детского хирурга, детского эндокринолога, диетолога, иммунолога, инфекциониста, кардиолога, клинического психолога, косметолога, логопеда, лора, маммолога, медицинского юриста, нарколога, невропатолога, нейрохирурга, нефролога, нутрициолога, онколога, онкоуролога, ортопеда-травматолога, офтальмолога, паразитолога, педиатра, пластического хирурга, проктолога, психиатра, психолога, пульмонолога, ревматолога, рентгенолога, репродуктолога, сексолога-андролога, стоматолога, трихолога, уролога, фармацевта, физиотерапевта, фитотерапевта, флеболога, фтизиатра, хирурга, эндокринолога. Мы отвечаем на 96.92% вопросов. Оставайтесь с нами и будьте здоровы! Что нужно знать о сахарном диабете у детей?В этой статье вы узнаете: Сахарный диабет у детей – это серьёзное заболевание, требующее непрерывного контроля и постоянного наблюдения. Становится понятным, почему многие родители при первых же настораживающих симптомах ищут признаки у своего ребенка. Но зачастую всё не так плохо, как может показаться на первый взгляд.
Давайте разберёмся, что же это такое за заболевание, каковы причины его возникновения, как он проявляется у детей и как его можно распознать самостоятельно. Сахарный диабет – это хроническое заболевание, при котором имеет место повышенный уровень глюкозы в крови из-за дефицита инсулина. Инсулин – это гормон поджелудочной железы, отвечающий за усвоение глюкозы, основного источника энергии, клетками организма. Диабет бывает нескольких типов. Основными являются 1 и 2 тип. При 1 типе диабета поджелудочная железа перестаёт вырабатывать инсулин, и требуется его введение извне. Этим типом страдают как взрослые, так и дети. Подробнее на этом типе остановимся ниже. Сахарным диабетом 2 типа страдают, как правило, люди, имеющие лишний вес. Инсулин поджелудочная железа вырабатывает в достаточном количестве, даже с избытком, однако из-за большого количества жировой ткани он не может правильно «работать», из-за чего глюкоза не усваивается клетками, и растёт её уровень в крови. Традиционно диабет 2 типа считался болезнью взрослых. Однако с распространением ожирения взгляды поменялись. Сейчас на учёте у эндокринологов стоят и подростки, имеющий лишний вес, и, как следствие, диабет 2 типа. И это очень печально, поскольку у таких детей развивается ранний атеросклероз, страдают сосуды сердца, головного мозга, глаз, ног, что в дальнейшем приводит к плохим последствиям.
Наиболее распространенным типом диабета для детей является 1 тип. Он развивается вследствие повреждения поджелудочной железы клетками собственной иммунной системы ребёнка, имеет генетическую предрасположенность и лечится только введением инсулина. Пики заболеваемости сахарным диабетом 1 типа – 5–7 и 10–12 лет. Причины возникновенияУ детей, имеющих генетическую предрасположенность, под воздействием повреждающих факторов, запускается процесс поломки в иммунной системе. Такими повреждающими факторами чаще всего являются:
Под воздействием повреждающих факторов иммунная система начинает вырабатывать антитела – клетки, воспринимающие поджелудочную железу как нечто чужеродное и разрушающие её. Со временем количество работающих клеток поджелудочной железы уменьшается, выработка инсулина снижается, уровень глюкозы в крови повышается. Из-за нарушения поступления глюкозы в клетки организма, они начинают испытывать энергетический и кислородный голод. Это активирует выработку глюкозы из запасных источников, в первую очередь из жиров и белков. Однако, энергия всё также не поступает к клеткам, уровень глюкозы повышается значительно, что приводит к появлению симптомов сахарного диабета. Замечено, что чаще диабет обнаруживается в холодное время года, это связано с повышением заболеваемости вирусными инфекциями. Также чаще заболевание начинается в периоды активного роста ребёнка, особенно в переходном возрасте. СимптомыТо, как будет проявляться диабет 1 типа у детей, частично зависит от возраста. Признаки сахарного диабета у детей до 2–3 лет несколько отличаются от таковых у детей 5–12 лет. Маленькие дети часто не могут объяснить, что конкретно их беспокоит, в то время как подростки очень быстро замечают изменения в себе. Первые и основные признаки заболевания, на которые следует обратить внимание родителям – это жажда, учащённое мочеиспускание и снижение веса.
Зачастую сахарный диабет 1 типа, как диагноз, обнаруживается у ребёнка, уже находящегося в состоянии декомпенсации. Родители ищут причину плохого самочувствия, но про диабет не думают. И только когда ребёнок находится в тяжёлом состоянии, вызывают скорую помощь. Нужно быть особенно внимательным к детям, недавно переболевшим ветрянкой, краснухой или свинкой, особенно при появлении у них вскоре после болезни вышеописанных симптомов. ДиагностикаКак же определить наличие заболевания у ребёнка? Как правило, диагноз сахарного диабета 1 типа не вызывает сомнений. Чаще ребёнок поступает в стационар в состоянии средней тяжести с запахом ацетона изо рта и истощенный. Выявляется значительное повышение уровня глюкозы в крови, и в срочном порядке начинается лечение. Существуют основные и дополнительные критерии диагностики заболевания. Основные критерии диагностики сахарного диабета:
Если уровень глюкозы пограничный (5,6–6,1 ммоль/л для крови из пальца), выполняется глюкозотолерантный тест. После сдачи анализа крови на глюкозу натощак, ребёнку предлагается выпить раствор, содержащий глюкозу (1,75 г на 1 кг веса, но не более 75 г). Через 2 часа анализ повторяется. В норме после глюкозотолерантного теста уровень глюкозы составляет не более 7,8 ммоль/л, при показателе более 11,1 ммоль/л говорят о сахарном диабете. Гликированный гемоглобин – это показатель, отражающий среднесуточный уровень глюкозы в крови ребёнка в течение последних 90–120 дней. В норме он не превышает 5,5%, при диабете он составляет 6,5% и выше. В некоторых случаях для того, чтобы определить, с каким же типом диабета мы имеем дело, используются дополнительные методы диагностики:
ЛечениеЛечение у детей начинается с обучения маленьких пациентов и их родителей в школе больного сахарным диабетом. Ребенка и родителей обучают основам питания при диабете, правилам и способам введения инсулина, расчёту необходимой дозы. Объясняют, почему необходим самоконтроль и что делать в непредвиденных ситуациях. Питание при сахарном диабете 1 типа должно быть сбалансированным. Оно не должно сильно отличаться от питания у здорового человека, однако все-таки необходимо ограничить простые углеводы (сахар, хлебобулочные изделия, мёд и др.). В школе расскажут, что такое хлебные единицы, как их рассчитать и какое количество инсулина необходимо на этот показатель уколоть. Основные правила питания при сахарном диабете 1 типа у детей:
Детям, болеющим сахарным диабетом 2 типа, кроме вышенаписанного, рекомендуется уменьшить энергетическую ценность рациона. Это способствует снижению веса и само по себе является лечебным мероприятием. Второй важный момент в лечении – адекватные физические нагрузки. Они помогают усваиваться глюкозе клетками мышц, повышают их тонус, препятствуют набору веса. Нагрузки должны быть аэробными, 2–3 раза в неделю. И всё-таки основа лечения диабета 1 типа – это инсулинотерапия. Только введение инсулина поможет стабилизировать состояние и спасти жизнь ребёнку. Инсулинотерапия начинается сразу же, как только диагноз сахарного диабета становится ясным. Если ребёнок находится в тяжёлом состоянии, инсулин сначала вводят в вену, если ребёнок стабилен, то подколки назначаются под кожу. Инсулиновая помпаИнсулин бывает нескольких видов. Инсулин длительного действия вводится 1–2 раза в день. Он имитирует работу здоровой поджелудочной железы вне приёмов пищи. Инсулин короткого действия вводится непосредственно перед приёмом пищи, его доза рассчитывается в зависимости от объёма порции и содержания углеводов в ней. Инсулин длительного действия вводится подкожно в места, из которых он будет всасываться медленно и равномерно – переднюю поверхность бедра и ягодицы. Для быстрого всасывания инсулин короткого действия вводится под кожу живота или плеча. Места введения инсулина должны чередоваться для предотвращения образования «шишек», либо наоборот, истончения подкожного жирового слоя. Современные тенденции в инсулинотерапии
Самые современные помпы могут одновременно оснащаться устройством, контролирующим уровень глюкозы в крови и меняющим количество подаваемого инсулина в зависимости от этого. Такие помпы также помогают значительно улучшить контроль за сахарным диабетом и избежать раннего развития его осложнений. При сахарном диабете 2 типа возможно назначение таблетированных сахароснижающих препаратов. Однако основу лечения таких детей составляет диета и снижение веса. Эти мероприятия у некоторых маленьких пациентов позволяют достигнуть снижения уровня глюкозы в крови до нормы. Пониженный инсулин что это значит, лечениеПри возникновении неполадок в организме он просит о помощи, демонстрируя всю палитру несвойственных для него реакций. Обращая на них внимание, можно с большой точностью установить диагноз и вовремя начать правильное лечение. Одной из подобных болезней служит сахарный диабет. Он сопровождается очень яркими симптомами. Для чего в организме инсулинИнсулин продуцируется специальными клетками поджелудочной железы и призван играть важную роль.
Основные функции инсулина:
В случае неправильного производства инсулина или при невосприимчивости к нему клеток возникают патологические состояния. Симптоматика пониженного инсулина в кровиЗаподозрить развитие диабета легко, потому что болезнь сопровождается характерными признаками.
Среди них:
При наблюдении данной симптоматики следует обратиться к врачу за консультацией. Норма инсулинаНорма колеблется в пределах 3 — 25 мкЕд/мл. У детей она меньше: 3 — 20 мкЕд/мл. Бета-клетки ребенка окончательно сформировываются в пять лет, однако промежуток до этого считается опасным. Формы дефицитаДефицит инсулина бывает двух типов. Панкреатический дефицитПри абсолютном отсутствии гормона и его дефиците возрастает содержание глюкозы, что вызывает сахарный диабет (первый тип).
Зачастую в данном состоянии виновны изменения в бета-клетках, продуцирующих инсулин. Эту разновидность диабета называют абсолютной. Непанкреатический дефицитСостояние характеризуется нормальным содержанием гормона, однако сахар при этом все равно повышен. Здесь речь идет о резистентности, то есть о сопротивляемости инсулину тканями. Часто встречается малая активность самого инсулина, даже при его норме. Данную разновидность дефицита гормона называют относительной. Это диабет второго типа. Такой уровень инсулина при нормальном сахаре тоже приводит к тяжелым состояниям, которые, прежде всего, связаны с нарушениями белкового обмена.
Результатами пренебрежения лечением являются следующие осложнения:
Для того чтобы избежать этих осложнений, нужно как можно раньше заняться лечением заболевания. Причины нехватки инсулинаК данному состоянию приводят разнообразные причины.
К таковым относятся:
Как видно, во многих причинах низкого инсулина в крови виноваты сами люди. В этом случае для восстановления его уровня достаточно изменить его образ жизни. Как повысить инсулин в кровиСуществует несколько методов для повышения выработки инсулина. Взрослые людиДля достижения данной цели необходимо действовать в трех направлениях:
Рассмотрим каждую из этих областей. Медикаментозное лечениеСхема лечения разработана четко, она корректируется применительно к состоянию конкретного пациента.
Вмешательство в гормональную систему человека чревато серьезными последствиями, поэтому необходимые препараты и их дозировку может назначать лишь врач-эндокринолог и только после тщательного обследования пациента. К препаратам для лечения сахарного диабета относятся старые давно проверенные средства и новые лекарства.
Лекарственное лечение можно дополнить физиотерапией, например, электрофорезом. Однако необходимо помнить о том, что ее излишек может спровоцировать избыточную выработку инсулина. ДиетаЛекарственные средства не помогут при несоблюдении пациентом лечебной диеты.
Важно, чтобы из рациона были исключены высококалорийные жирные блюда, сахар и быстрые углеводы (белый хлеб, булочки, манная крупа, рис, картофель, фаст-фуд). Необходимо питаться часто, принимая небольшое количество пищи. Выработке инсулина способствуют следующие продукты: ягоды, нежирная говядина, кисломолочные продукты, белокочанная капуста, яблоки, рыба. Необходимо заменить сахар специальными средствами. Физические нагрузкиНа первых стадиях болезни диабетика выручат прогулки на свежем воздухе. Они должны быть регулярными, приятными и посильными. За счет работы мышц происходит эффективный переход сахара из крови в их ткани, вследствие чего снижается ее уровень, и болезнь отступает. ДетиВ дополнение к мерам, перечисленным выше, надо выполнить следующее. В возрасте от пяти до десяти лет им необходимо полноценное питание, причем количество углеводов, потребляемых ежедневно, должно быть равно десяти граммам на один килограмм веса ребенка.
Нервная система детей этого возраста находится в стадии формирования, поэтому важно оградить ребенка от перегрузок и излишних волнений. Сбои в работе вегетативной нервной системы способны спровоцировать нарушения производства инсулина и вызвать развитие сахарного диабета. Кроме этого, важно пройти вакцинацию от кори, паротита и краснухи: данные болезни способны вызвать нарушения в деятельности поджелудочной железы. Профилактика и рекомендацииПрофилактические мероприятия сводятся к нормализации жизни во всех ее сферах, начиная от дозирования нагрузок и заканчивая умением справляться с последствиями стрессов. Большинство случаев развития сахарного диабета вызвано нарушением прописных истин, касающихся сохранения собственного здоровья. Не стоит игнорировать разовые скачки уровня сахара в крови: они являются предвестниками развития заболевания.
Главное условие в борьбе с заболеванием — систематическое измерение сахара в крови. В первую очередь выполняется анализ капиллярной крови, причем достаточно сдать кровь из пальца. С целью последующего мониторинга можно применять прибор для измерения сахара — глюкометр. Он продается в любой аптеке, недорого стоит, прост в эксплуатации и надежен. Пациентам, страдающим панкреатический диабетом, необходимо вводить инсулин пожизненно. Однако для правильного подбора доз важно иметь четкое представление об уровне сахара в крови на данный момент. Введение инсулина без подобного контроля может закончиться комой. Она наступает при введении ударной дозы инсулина при низком уровне глюкозы в крови. Интересно, что самые эффективные рекомендации для увеличения количества инсулина связаны с выполнением простейших действий: физических нагрузок, сбалансированного питания с использованием простых продуктов, ровного отношения к стрессовым факторам. Это лишний раз доказывает, что естественные механизмы, заложенные природой, отлично работают. Зачастую можно избежать воздействия на организм искусственных методов (фармацевтических препаратов, физиотерапии, оперативных вмешательств), отдавая предпочтение простым средствам. Тест: на определение риска сахарного диабета 2 типа Основы инсулина :: Диабетическое образование онлайнКонечная цель инсулиновой терапии - имитировать нормальный уровень инсулина. К сожалению, нынешняя заместительная терапия инсулином может приблизить только нормальный уровень инсулина. Терапия инсулином при диабете 2 типа варьируется от одной инъекции в день до нескольких инъекций с использованием инсулиновой помпы (непрерывная подкожная инфузия инсулина - CSII). Чем чаще вводят инсулин, тем лучше уровень инсулина приближается к естественному или нормальному.Обсудите со своим врачом режим инсулина, который лучше всего подходит для вас. На этой странице вы узнаете о:Нормальный или недиабетический уровень сахара в крови и выброс инсулина из поджелудочной железыПриродный инсулин (то есть инсулин, выделяемый поджелудочной железой) удерживает уровень сахара в крови в очень узком диапазоне. Ночью и между приемами пищи нормальный уровень сахара в крови, не связанный с диабетом, колеблется от 60-100 мг / дл до 140 мг / дл или менее после еды и перекусов. См. Картинку ниже уровня сахара в крови в течение дня у человека, не страдающего диабетом. Для удержания глюкозы в крови в узком диапазоне в течение дня наблюдается низкая устойчивая секреция инсулина в течение ночи, натощак и между приемами пищи с резкими скачками инсулина во время еды. Адаптировано: Jacobs DM Care 20: 1279, 1997. Чтобы поддерживать контроль уровня сахара в крови в течение ночи, натощак и между приемами пищи, ваше тело вырабатывает низкий фоновый уровень инсулина. Когда вы едите, происходит большой выброс инсулина. Этот выброс инсулина необходим, чтобы избавиться от всех углеводов или сахара, которые усваиваются с пищей.Все это происходит автоматически! Подробнее о высвобождении природного инсулинаИнсулин непрерывно выделяется из поджелудочной железы в кровоток. Хотя инсулин быстро разрушается (5-6 минут), действие на клетки может длиться 1-1 / 2 часа. Когда вашему организму требуется больше инсулина, его уровень в крови быстро повышается, и, наоборот, когда вам нужно меньше, уровень в крови быстро падает - Иная ситуация, когда у вас диабет и вы получаете заместительную инсулиновую терапию.После того, как вы ввели дозу инсулина, он будет всасываться в кровоток, независимо от того, нужен он вам или нет. Во время еды выделяется небольшое количество инсулина, даже когда вы впервые чувствуете запах или пережевываете пищу. Это подготовит ваше тело к приему сахара из еды. Затем, когда вы едите и пища переваривается, уровень сахара повышается, что вызывает выброс инсулина. Уровни инсулина быстро повышаются и достигают пика примерно за 45 минут - 1 час, прежде чем упадут до фонового или базального уровня - Ситуация иная, когда у вас диабет и вы получаете заместительную инсулиновую терапию.Вы должны рассчитать, сколько углеводов вы собираетесь съесть и сколько вам потребуется инсулина. И вы должны попытаться имитировать естественное высвобождение инсулина в течение ночи, натощак (или между приемами пищи) и высвобождение инсулина во время еды с помощью введенного инсулина. См. Рисунок ниже, иллюстрирующий инсулин в ночное время, натощак и между приемами пищи, а также большие всплески инсулина, сопровождающие приемы пищи. Чтобы поддерживать уровень глюкозы в крови в узком диапазоне в течение ночи, натощак и между приемами пищи, существует низкая базальная / фоновая секреция инсулина.Адаптировано: Jacobs DM Care 20: 1279, 1997. Чтобы контролировать уровень глюкозы в крови во время еды, во время еды производится быстрый выброс инсулина. Эти всплески инсулина во время еды достигают пика примерно через 45 минут, а затем падают до базальных / фоновых уровней. Адаптировано: Jacobs DM Care 20: 1279, 1997. Принципы замены инсулинаЕсли у вас диабет 2 типа и у вас недостаточно собственного инсулина или вы не можете принимать другие лекарства для контроля уровня сахара в крови, вам нужно будет начать инсулинотерапию. Инсулиновая терапия пытается имитировать естественную или недиабетическую секрецию инсулина. Инсулинотерапия состоит из двух компонентов: 1. Фон или заместительная терапия базальным инсулиномИнтенсивная инсулинотерапия пытается воспроизвести естественный паттерн секреции инсулина в организме. При интенсивной инсулиновой терапии вам необходимо небольшое постоянное количество инсулина в течение ночи, натощак и между приемами пищи, как показано пунктирной линией. Адаптировано: Jacobs DM Care 20: 1279, 1997.
2. Болюсная замена инсулинаИнтенсивная инсулинотерапия пытается воспроизвести естественный паттерн секреции инсулина в организме.При интенсивной инсулиновой терапии вам необходим быстрый выброс инсулина во время еды, как показано золотыми линиями. Адаптировано: Jacobs DM Care 20: 1279, 1997 Есть два вида болюсной замены: Болюс для приема пищи - для покрытия углеводов в еде или закуске. Болюс для коррекции высокого уровня сахара в крови - обеспечивает дополнительный инсулин для возврата сахара в крови к целевому уровню, когда уровень сахара в крови слишком высок.
Прочтите о различных типах и характеристиках инсулина, которые подходят для базального и болюсного инсулина. Некоторым людям с диабетом 2 типа требуется только заместительная терапия фоновым / базальным инсулином, другим - только болюсная замена инсулина, а третьим - схемы базального и болюсного инсулина . Поговорите со своим врачом о наиболее подходящем для вас режиме инсулина. Подробнее о: Интенсивная инсулинотерапия пытается воспроизвести естественный паттерн секреции инсулина в организме. При интенсивной инсулиновой терапии вам необходим стабильный низкий уровень инсулина в течение ночи, натощак и между приемами пищи, а также быстрый выброс инсулина во время еды. Адаптировано: Jacobs DM Care 20: 1279, 1997. Тест для самооценкиТесты для самооценки доступны по темам, затронутым на этом сайте. Чтобы узнать, как много вы узнали о Insulin Therapy , пройдите нашу викторину для самооценки, когда вы заполнили этот раздел.Викторина с множественным выбором. Пожалуйста, выберите единственный лучший ответ на каждый вопрос. В конце викторины отобразится ваш счет. Если ваш результат более 70% правильных, у вас все хорошо. Если ваша оценка меньше 70%, вы можете вернуться в этот раздел и просмотреть информацию. .Как они регулируют уровень сахара в кровиПоджелудочная железа вырабатывает инсулин и глюкагон. Оба гормона работают в равновесии и играют жизненно важную роль в регулировании уровня сахара в крови. Если уровень одного гормона выше или ниже идеального диапазона, уровень сахара в крови может резко возрасти или упасть. Вместе инсулин и глюкагон помогают поддерживать состояние, называемое гомеостазом, при котором условия внутри тела остаются стабильными. Когда уровень сахара в крови слишком высок, поджелудочная железа выделяет больше инсулина. Когда уровень сахара в крови падает, поджелудочная железа высвобождает глюкагон, чтобы поднять его. Этот баланс помогает обеспечить клетки достаточной энергией, предотвращая повреждение нервов, которое может возникнуть из-за постоянного высокого уровня сахара в крови. В этой статье мы объясняем функции и процессы инсулина и глюкагона, а также их влияние на диабет. Организм превращает углеводы из пищи в глюкозу, простой сахар, который служит жизненно важным источником энергии. Уровень сахара в крови - это показатель того, насколько эффективно организм использует глюкозу. Они меняются в течение дня. Однако в большинстве случаев инсулин и глюкагон поддерживают эти уровни в нормальном диапазоне. Когда организм не перерабатывает достаточное количество глюкозы, уровень сахара в крови остается высоким. Инсулин помогает клеткам усваивать глюкозу, снижая уровень сахара в крови и обеспечивая клетки глюкозой для получения энергии. Когда уровень сахара в крови слишком низкий, поджелудочная железа вырабатывает глюкагон. Глюкагон заставляет печень высвобождать накопленную глюкозу, что вызывает повышение уровня сахара в крови. Островковые клетки поджелудочной железы ответственны за высвобождение как инсулина, так и глюкагона. Поджелудочная железа содержит множество кластеров этих клеток. Существует несколько различных типов островковых клеток, включая бета-клетки, которые выделяют инсулин, и альфа-клетки, выделяющие глюкагон. Как работает инсулинКлеткам нужна глюкоза для получения энергии. Однако большинство из них не могут использовать глюкозу без инсулина. Инсулин дает глюкозе доступ к клеткам. Он прикрепляется к рецепторам инсулина на клетках по всему телу, заставляя клетки открываться и предоставлять доступ глюкозе. Низкий уровень инсулина постоянно циркулирует по организму. Скачок уровня инсулина сигнализирует печени о высоком уровне глюкозы в крови. Печень поглощает глюкозу, а затем превращает ее в запасную молекулу, называемую гликогеном. Когда уровень сахара в крови падает, глюкагон инструктирует печень преобразовать гликоген обратно в глюкозу, в результате чего уровень сахара в крови возвращается к норме. Инсулин также поддерживает заживление после травм, доставляя аминокислоты в мышцы. Аминокислоты помогают наращивать белок, присутствующий в мышечной ткани, поэтому при низком уровне инсулина мышцы могут не зажить должным образом. Как работает глюкагонПечень хранит глюкозу для питания клеток в периоды низкого уровня сахара в крови. Пропуск приемов пищи и неправильное питание могут снизить уровень сахара в крови. Сохраняя глюкозу, печень обеспечивает постоянный уровень глюкозы в крови между приемами пищи и во время сна. Когда уровень глюкозы в крови падает, клетки поджелудочной железы выделяют глюкагон. Глюкагон заставляет печень преобразовывать гликоген в глюкозу, делая глюкозу более доступной в кровотоке. Оттуда инсулин прикрепляется к своим рецепторам в клетках тела и обеспечивает их способность усваивать глюкозу. Инсулин и глюкагон работают в цикле. Глюкагон взаимодействует с печенью, повышая уровень сахара в крови, а инсулин снижает уровень сахара в крови, помогая клеткам использовать глюкозу. Ряд факторов, включая резистентность к инсулину, диабет и несбалансированное питание, могут вызвать скачок или резкое падение уровня сахара в крови. Стандартными единицами измерения уровня сахара в крови являются миллиграммы на децилитр (мг / дл). Идеальные диапазоны сахара в крови следующие:
A1C - это измерение, которое дает картину среднего уровня глюкозы в течение длительного периода.Показания A1C должны быть ниже 7 процентов для людей с диабетом и менее 6 процентов для людей без диабета. Чтобы узнать об оптимальном уровне сахара в крови, нажмите здесь. Инсулин и глюкагон не проявляют немедленного действия, особенно у людей, у которых уровень сахара в крови очень высокий или низкий. Высокий уровень сахара в кровиСимптомы высокого уровня сахара в крови включают:
Со временем чрезвычайно высокий уровень сахара в крови может вызвать следующие симптомы: Низкий уровень сахара в кровиЗадержки между приемами пищи, плохое питание, прием некоторых лекарств от диабета и определенные медицинские условия могут вызвать низкий уровень сахара в крови. Симптомы низкого уровня сахара в крови включают:
Низкий уровень сахара в крови без лечения может привести к судорогам или потере сознания. Диабет развивается, когда инсулин становится неэффективным или когда организм не может его вырабатывать в достаточном количестве.Заболевание вызывает проблемы с регуляцией сахара в крови. Существует несколько различных типов диабета: Диабет 1 типаДиабет 1 типа - это аутоиммунное заболевание, которое часто проявляется в молодом возрасте. По этой причине его иногда называют ювенильным диабетом. Этот тип диабета включает в себя атаки иммунной системы на некоторые из секретирующих инсулин бета-клеток поджелудочной железы. Люди с диабетом 1 типа часто испытывают очень высокий уровень сахара в крови.Однако низкий уровень инсулина означает, что они не могут использовать большую часть глюкозы в крови. Диабет 2 типаДиабет 2 типа является наиболее распространенным типом диабета и обычно развивается из-за проблем, связанных с образом жизни, таких как избыточный вес. Люди с диабетом 2 типа имеют инсулинорезистентность, что означает, что клетки не реагируют должным образом, когда инсулин дает им команду абсорбировать глюкозу из кровотока. Гестационный диабетГестационный диабет - это форма диабета, которая развивается у некоторых женщин во время беременности. Когда женщина беременна, плацента, поддерживающая развивающегося ребенка, может нарушить способность ее организма использовать инсулин. Результатом этого является инсулинорезистентность, которая вызывает симптомы, похожие на симптомы диабета 2 типа. Гестационный диабет обычно проходит после рождения ребенка. Однако это фактор риска более позднего развития диабета 2 типа. Инсулин и глюкагон жизненно важны для поддержания нормального уровня сахара в крови. Инсулин позволяет клеткам поглощать глюкозу из крови, в то время как глюкагон вызывает высвобождение накопленной глюкозы из печени. Каждому, кто страдает диабетом 1 типа, и некоторым людям с диабетом 2 типа необходимо добавлять инсулин и контролировать уровень сахара в крови с помощью диеты и регулярных физических упражнений. Q:Существуют ли лекарства, которые лечат диабет путем устранения избытка глюкозы или уменьшения выработки глюкагона, а не путем добавления инсулина? A:Есть некоторые лекарства, которые снижают уровень глюкозы или блокируют глюкагон, но они могут только дополнять гликемический контроль и не могут заменять инсулин. Примером является прамлинтид, лекарство, которое снижает секрецию глюкагона поджелудочной железой и которое врачи могут назначать как часть лечения диабета 1 типа. Препарат под названием метформин снижает количество сахара, выделяемого печенью, а также улучшает способность организма реагировать на инсулин у людей с диабетом 2 типа. Ингибиторы натрий-глюкозного транспортного белка 2 (SGLT2) - это еще один класс препаратов, которые действуют, воздействуя на почки, чтобы они секретировали больше глюкозы.Примером SGLT2 является канаглифлозин. Помните, что, хотя существует несколько вариантов лечения, все они разные, поэтому важно вместе с врачом определить лучший план лечения для контроля вашего диабета. Алан Картер, PharmD Ответы отражают мнение наших медицинских экспертов. Весь контент носит исключительно информационный характер и не может рассматриваться как медицинский совет. .Инсулиновое регулирование уровня сахара в крови и диабетаОрганизм человека хочет, чтобы уровень глюкозы в крови (сахар в крови) поддерживался в очень узком диапазоне. Инсулин и глюкагон - гормоны, благодаря которым это происходит. И инсулин, и глюкагон секретируются поджелудочной железой и, таким образом, называются эндокринными гормонами поджелудочной железы. На картинке слева показаны тесные взаимоотношения инсулина и глюкагона. Обратите внимание, что поджелудочная железа является центральным игроком в этой схеме.Именно выработка инсулина и глюкагона поджелудочной железой в конечном итоге определяет, есть ли у пациента диабет, гипогликемия или другие проблемы с сахаром. В этой статьеПодробнее о контроле уровня глюкозы в кровиОсновы инсулина: как инсулин помогает контролировать уровень глюкозы в кровиИнсулин и глюкагон - гормоны, секретируемые островковыми клетками поджелудочной железы. Оба они секретируются в ответ на уровень сахара в крови, но противоположным образом! Инсулин обычно секретируется бета-клетками (тип островковых клеток) поджелудочной железы.Стимулом для секреции инсулина является ВЫСОКИЙ уровень глюкозы в крови ... вот и все! Хотя всегда существует низкий уровень инсулина, секретируемого поджелудочной железой, количество секретируемого в кровь увеличивается с повышением уровня глюкозы в крови. Точно так же, когда уровень глюкозы в крови падает, количество инсулина, секретируемого островками поджелудочной железы, уменьшается. Как видно на картинке, инсулин действует на ряд клеток, включая мышцы, эритроциты и жировые клетки. В ответ на инсулин эти клетки поглощают глюкозу из крови, что в итоге приводит к снижению высоких уровней глюкозы в крови до нормальных значений. Глюкагон секретируется альфа-клетками островков поджелудочной железы почти так же, как инсулин ... за исключением противоположного направления. Если уровень глюкозы в крови высокий, глюкагон не секретируется. Однако, когда уровень глюкозы в крови НИЗКИЙ (например, между приемами пищи и во время упражнений) секретируется все больше и больше глюкагона. Как и инсулин, глюкагон воздействует на многие клетки организма, но в первую очередь на печень. Роль глюкагона в контроле уровня глюкозы в кровиДействие глюкагона состоит в том, чтобы заставить печень высвобождать глюкозу, которую она хранит в своих клетках, в кровоток, что приводит к увеличению уровня глюкозы в крови.Глюкагон также побуждает печень (и некоторые другие клетки, такие как мышцы) производить глюкозу из строительных блоков, полученных из других питательных веществ, содержащихся в организме (например, белка). Обновлено: 02.03.16 .Инсулин и резистентность к инсулину - полное руководствоИнсулин - важный гормон, контролирующий многие процессы в организме. Однако проблемы с этим гормоном лежат в основе многих современных заболеваний. Инсулинорезистентность, при которой ваши клетки перестают реагировать на инсулин, невероятно распространена. Фактически, более 32,2% населения США может иметь это заболевание (1). В зависимости от диагностических критериев это число может возрасти до 44% у женщин с ожирением и более 80% у некоторых групп пациентов.Около 33% детей и подростков с ожирением также могут иметь инсулинорезистентность (2, 3, 4). Даже в этом случае простые меры образа жизни могут значительно улучшить это состояние. В этой статье объясняется все, что вам нужно знать об инсулине и инсулинорезистентности. Инсулин - это гормон, вырабатываемый поджелудочной железой. Его основная роль - регулировать количество питательных веществ, циркулирующих в кровотоке. Хотя инсулин в основном участвует в регулировании уровня сахара в крови, он также влияет на метаболизм жиров и белков. Когда вы едите пищу, содержащую углеводы, количество сахара в крови увеличивается. Клетки поджелудочной железы чувствуют это увеличение и выделяют инсулин в кровь. Затем инсулин перемещается по кровотоку, приказывая клеткам забирать сахар из крови. Этот процесс приводит к снижению уровня сахара в крови. Особенно высокий уровень сахара в крови может иметь токсические эффекты, вызывая серьезный вред и потенциально приводя к смерти, если не лечить. Однако иногда клетки перестают правильно реагировать на инсулин.Это называется инсулинорезистентностью. В этом состоянии ваша поджелудочная железа вырабатывает еще больше инсулина, чтобы снизить уровень сахара в крови. Это приводит к высокому уровню инсулина в крови, что называется гиперинсулинемией. Со временем ваши клетки могут стать более устойчивыми к инсулину, что приведет к повышению как инсулина, так и уровня сахара в крови. Со временем ваша поджелудочная железа может быть повреждена, что приведет к снижению выработки инсулина. Когда уровень сахара в крови превышает определенный порог, вам может быть поставлен диагноз диабет 2 типа. Инсулинорезистентность - основная причина этого распространенного заболевания, которым страдают около 9% людей во всем мире (5). Сопротивление против чувствительностиРезистентность к инсулину и чувствительность к инсулину - две стороны одной медали. Если у вас инсулинорезистентность, у вас низкая чувствительность к инсулину. И наоборот, если вы чувствительны к инсулину, у вас низкая инсулинорезистентность. В то время как резистентность к инсулину вредна для вашего здоровья, чувствительность к инсулину полезна. РЕЗЮМЕ Многие факторы способствуют развитию инсулинорезистентности. Считается, что один из них - повышенный уровень жира в крови. Многочисленные исследования показывают, что большое количество свободных жирных кислот в крови заставляет клетки перестать правильно реагировать на инсулин (6, 7, 8, 9, 10, 11). Основной причиной повышенного содержания свободных жирных кислот является потребление слишком большого количества калорий и перенос избыточного жира в организме. Фактически, переедание, увеличение веса и ожирение тесно связаны с инсулинорезистентностью (12, 13, 14, 15). Висцеральный жир, опасный жир на животе, который накапливается вокруг ваших органов, может выделять в кровь много свободных жирных кислот, а также воспалительные гормоны, которые вызывают резистентность к инсулину (16, 18). Хотя это состояние чаще встречается у людей с избыточным весом, им также подвержены люди с низким или нормальным весом (19). Другие возможные причины инсулинорезистентности включают:
Более того, этому могут способствовать различные генетические и социальные факторы. Особенно высокому риску подвержены чернокожие, латиноамериканцы и азиатские народы (28, 29, 30). РЕЗЮМЕ Ваш врач может использовать несколько методов, чтобы определить, есть ли у вас инсулинорезистентность. Например, высокий уровень инсулина натощак является сильным индикатором этого состояния. Достаточно точный тест под названием HOMA-IR оценивает инсулинорезистентность на основе уровня сахара в крови и уровня инсулина. Есть также способы более точного измерения уровня сахара в крови, например, пероральный тест на толерантность к глюкозе, но это занимает несколько часов. Ваш риск инсулинорезистентности значительно увеличивается, если у вас избыточный вес или ожирение, особенно если у вас большое количество жира на животе. Состояние кожи, называемое черным акантозом, при котором появляются темные пятна на коже, также может указывать на резистентность к инсулину. Низкий уровень холестерина ЛПВП (хороший) и высокий уровень триглицеридов в крови - два других маркера, тесно связанных с этим состоянием (3). РЕЗЮМЕ Инсулинорезистентность - признак двух очень распространенных состояний - метаболического синдрома и диабета 2 типа. Метаболический синдром - это группа факторов риска, связанных с диабетом 2 типа, сердечными заболеваниями и другими проблемами. Его иногда называют синдромом инсулинорезистентности, поскольку он тесно связан с этим заболеванием (31, 32). Его симптомы включают высокий уровень триглицеридов в крови, артериальное давление, жир на животе и уровень сахара в крови, а также низкий уровень холестерина ЛПВП (хорошего) (33). Вы можете предотвратить метаболический синдром и диабет 2 типа, остановив развитие инсулинорезистентности. РЕЗЮМЕ Инсулинорезистентность тесно связана с сердечными заболеваниями, которые являются основной причиной смерти во всем мире (34). Фактически у людей с инсулинорезистентностью или метаболическим синдромом риск сердечных заболеваний на 93% выше (35). Многие другие заболевания, включая неалкогольную жировую болезнь печени (НАЖБП), синдром поликистозных яичников (СПКЯ), болезнь Альцгеймера и рак, также связаны с инсулинорезистентностью (36, 37, 38, 39). РЕЗЮМЕ Снизить инсулинорезистентность довольно просто. Интересно, что часто вы можете полностью изменить это состояние, изменив свой образ жизни следующими способами:
Большинство привычек в этом списке также связаны с хорошим здоровьем, долгой жизнью и защитой от болезней. Тем не менее, лучше проконсультироваться со своим врачом о возможных вариантах, так как различные виды лечения также могут быть эффективными. РЕЗЮМЕ Примечательно, что низкоуглеводные диеты могут бороться с метаболическим синдромом и диабетом 2 типа - и это частично опосредовано снижением инсулинорезистентности (54, 55, 56, 57, 58). Однако, когда потребление углеводов очень низкое, например, на кетогенной диете, ваше тело может вызвать инсулинорезистентное состояние, чтобы сэкономить сахар в крови для вашего мозга. Это называется физиологической резистентностью к инсулину и не является вредным (59). РЕЗЮМЕ Инсулинорезистентность может быть одним из ключевых факторов многих, если не большинства, современных хронических заболеваний. Тем не менее, вы можете улучшить это состояние с помощью простых мер образа жизни, таких как потеря жира, здоровое питание и физические упражнения. Профилактика инсулинорезистентности может быть одним из самых действенных способов жить более долгой и здоровой жизнью. .Целевые уровни в течение дняГрафик уровня сахара в крови или глюкозы в крови определяет идеальный уровень сахара в крови человека в течение дня, в том числе до и после еды. Это может помочь человеку с контролем уровня глюкозы, если ему нужно поддерживать уровень в нормальном диапазоне, например, при диабете. Врачи используют диаграммы уровня сахара в крови для постановки целевых задач и отслеживания планов лечения диабета. Диаграммы уровня сахара в крови также помогают людям с диабетом оценивать и самостоятельно контролировать результаты своих тестов на уровень сахара в крови. Идеальный уровень сахара в крови для человека зависит от того, когда в течение дня он проводит мониторинг уровня глюкозы в крови, а также когда последний раз ел. В этой статье мы предлагаем несколько графиков, демонстрирующих идеальный уровень сахара в крови в течение дня. Мы также объясняем важность соблюдения рекомендованных диапазонов. Поделиться на PinterestВрач объяснит идеальный уровень сахара в крови для человека с диабетом.Диаграммы уровня сахара в крови служат справочником для результатов анализа уровня сахара в крови.Таким образом, графики уровня сахара в крови являются важным инструментом для лечения диабета. Большинство планов лечения диабета включают поддержание уровня сахара в крови как можно ближе к нормальному или целевому уровню. Это требует частого тестирования на дому и по назначению врача, а также понимания того, как результаты соотносятся с целевыми уровнями. Врачи часто предоставляют рекомендации по уровню сахара в крови A1C в диаграммах уровня сахара в крови. Они, как правило, дают результаты A1C как в процентах, так и в виде среднего уровня сахара в крови в миллиграммах на децилитр (мг / дл). Чтобы помочь интерпретировать и оценить результаты измерения уровня сахара в крови, в следующих таблицах показаны нормальные и аномальные уровни сахара в крови для людей с диабетом и без него.
Хотя врач предоставит их в качестве руководства, он также индивидуализирует план управления глюкозой и включит более или менее строгие личные цели. Тест A1C измеряет средний уровень сахара в крови человека за трехмесячный период, что дает более широкое представление об их общем управлении уровнем сахара в крови. Соответствующий уровень сахара в крови меняется в течение дня и от человека к человеку. Низкий уровень сахара в крови часто бывает перед завтраком и перед едой. Самый высокий уровень сахара в крови часто наблюдается в часы после еды. Люди с диабетом часто имеют более высокие целевые или приемлемые уровни сахара в крови, чем люди без этого заболевания. Эти цели различаются в зависимости от ряда факторов, некоторые из которых включают:
Большинство диаграмм уровня сахара в крови показывают рекомендуемые уровни в виде диапазона с учетом различий между людьми. Американская диабетическая ассоциация, Диабетический центр Джослина и Американская ассоциация клинических эндокринологов также предлагают несколько иные рекомендации по уровню сахара в крови для людей с диабетом. Интерпретация показаний глюкометра в основном зависит от индивидуальных особенностей и целей. Медицинский работник установит их в начале лечения диабета. Некоторые формы временного диабета, такие как гестационный диабет, также имеют отдельные рекомендации по уровню сахара в крови.
Человек с очень высоким или низким уровнем сахара в крови натощак должен предпринять следующие действия:
Пока уровень сахара в крови не становится критически опасным, есть способы вернуть его в нормальный диапазон при измерении стать слишком высоким. Некоторые способы понизить уровень сахара в крови включают:
Эти методы не должны заменять медицинское лечение, но являются полезным дополнением к любому плану лечения диабета. Если показания сахара в крови кажутся необычными или неожиданными, обратитесь к врачу. Тем не менее, многие факторы, относящиеся к устройству мониторинга и его пользователю, могут влиять на показания сахара в крови, что может привести к их неточности. Контроль уровня сахара в крови - важная часть лечения диабета. Лучшие планы мониторинга часто основываются как на самоконтроле дома, так и на тестах, назначенных врачом, таких как тесты A1C. Для самоконтроля доступны многие типы мониторов уровня сахара в крови. Большинство мониторов сахара в крови в Соединенных Штатах используют кровь, полученную при уколе пальца, и тест-полоски.Они показывают уровень сахара в крови в мг / дл. Современные домашние измерители сахара в крови производят подсчет глюкозы в плазме вместо подсчета глюкозы в цельной крови. Это позволяет получать более точные показания суточного уровня глюкозы в крови. Также проще напрямую сравнивать результаты самоконтроля и тестов, назначенных врачом, поскольку врачи также используют подсчет глюкозы в плазме. Отслеживание ежедневных изменений уровня сахара в крови может помочь врачам понять, насколько хорошо работают планы лечения. Это может помочь им определить, когда корректировать лекарства или цели.Это также может помочь отразить влияние диеты и упражнений. Частота анализов сахара в крови зависит от индивидуального плана лечения, а также от типа и стадии диабета. Рекомендации по тестированию следующие: Тип 1, взрослый: Проверяйте не менее двух раз в день, до 10 раз. Тесты следует выполнять перед завтраком, натощак, перед едой, иногда через 2 часа после еды, до и после физической активности, а также перед сном. Тип 1, ребенок: Проверяйте не менее четырех раз в день.Тесты следует выполнять перед едой и перед сном. Тесты также могут потребоваться через 1-2 часа после еды, до и после тренировки, а также на ночь. Тип 2, люди, принимающие инсулин или другие лечебные препараты: Рекомендуемая частота тестирования варьируется в зависимости от дозировки инсулина и использования любых дополнительных лекарств. Тем, кто принимает интенсивный инсулин, следует делать анализ натощак, перед едой и перед сном, а иногда и на ночь. Те, кто принимает инсулин и дополнительные лекарства, должны выполнять тесты, по крайней мере, натощак и перед сном.Люди, принимающие фоновый инсулин и одну ежедневную инъекцию предварительно приготовленного инсулина, должны выполнять тесты натощак, перед приемом предварительно приготовленных доз и приемом пищи, а иногда и в течение ночи. Тем, кто не принимает неинсулиновые пероральные препараты или не регулирует уровень сахара в крови с помощью диетических корректировок, требуется гораздо реже проверять уровень сахара в крови дома. Тип 2, при низком риске низкого уровня сахара в крови: Часто ежедневные анализы не нужны. Выполнение тестов во время еды и перед сном должно отражать влияние изменений образа жизни в реальном времени. Если человек не достигает целевых показателей уровня сахара в крови или A1C, частота тестирования должна увеличиваться до тех пор, пока уровни не вернутся в нормальные пределы. Гестационные: Те, кто после курса инсулина, должны выполнять тесты натощак, перед едой и через 1 час после еды. Тем, кто не принимает инсулин, следует проводить анализы натощак и через 1 час после еды. Людям с гестационным диабетом следует чаще сдавать анализы в периоды физического и эмоционального стресса, например, острого заболевания или депрессии. Мониторы глюкозы непрерывного действия (CMG) - это устройства, которые особенно полезны для людей, которым трудно пользоваться измерителями сахара в крови. У CMG есть датчик, который человек вставляет в кожу для измерения количества сахара в тканях. Если уровень сахара в крови станет намного выше или ниже установленных целевых значений, сработает сигнал тревоги. Некоторые CMG также отслеживают изменения уровня сахара в крови в течение нескольких часов и показывают пользователю, повышается он или падает. Человек должен регулярно проверять показатели CMG, измеряя уровень сахара в крови с помощью пальчикового глюкометра. Лучше проводить тесты в то время, когда уровень сахара в крови стабильный, поэтому избегайте тестирования сразу после еды и приступов физической активности. Контроль уровня сахара в крови - важный шаг в предотвращении осложнений диабета. Обеспечение того, чтобы уровень сахара в крови оставался в пределах нормы, также может быть верным признаком того, что лечение работает. Хотя у многих людей есть индивидуальные потребности и характеристики, которые определяют их целевой диапазон сахара в крови, врач устанавливает эти цели, используя диаграмму уровня сахара в крови в начале лечения.Они могут корректировать эти цели по мере продвижения лечения. Если человек замечает какие-либо симптомы чрезвычайно низкого или чрезвычайно высокого уровня сахара в крови, ему следует обратиться за медицинской помощью. Q:Что вызывает низкий уровень сахара в крови у людей с диабетом? A:Низкий уровень сахара в крови у человека с диабетом, скорее всего, связан с принимаемыми лекарствами. Любой, кто испытывает периоды низкого уровня сахара в крови, должен обсудить это со своим врачом, так как им может потребоваться изменить дозировку или тип лекарства.Например, разные типы инсулина имеют разное время пика; некоторые действуют сразу, другие действуют медленнее, но действуют дольше. Диета и физические упражнения также влияют на уровень сахара в крови, поэтому может помочь согласование оптимального времени в отношении приема пищи и приема лекарств. Ведение журнала, в котором указывается еда, которую человек ест и когда, количество лекарств, которые он принимает и когда, а также любые упражнения, которыми они занимаются, помогут ему и их врачу разработать хороший план. Дебора Везерспун, доктор философии, RN, CRNA Ответы отражают мнение наших медицинских экспертов.Весь контент носит исключительно информационный характер и не может рассматриваться как медицинский совет. Прочтите статью на испанском .Диабет и инсулин - Лучшее здоровьеСахарный диабет (диабет) - хроническое и потенциально опасное для жизни заболевание, при котором организм теряет способность вырабатывать инсулин или начинает вырабатывать или использовать инсулин менее эффективно, что приводит к слишком высокому уровню глюкозы в крови (гипергликемия). Со временем уровень глюкозы в крови выше нормы может повредить глаза, почки и нервы, а также вызвать сердечные заболевания и инсульт. По оценкам, каждый день у 280 австралийцев развивается диабет. Диабет - самое быстрорастущее хроническое заболевание в Австралии. Основными типами диабета являются диабет 1, 2 и гестационный диабет. Сахарный диабет 1 типаДиабет 1 типа развивается, когда клетки поджелудочной железы перестают вырабатывать инсулин. Без инсулина глюкоза не может поступать в клетки мышц для получения энергии. Вместо этого в крови повышается уровень глюкозы, в результате чего человек очень плохо себя чувствует. Диабет 1 типа опасен для жизни, если не заменить инсулин. Людям с диабетом 1 типа необходимо вводить инсулин всю оставшуюся жизнь. Диабет 1 типа часто встречается у детей и людей в возрасте до 30 лет, но может возникнуть в любом возрасте. Это состояние не вызвано факторами образа жизни. Его точная причина неизвестна, но исследования показывают, что что-то в окружающей среде может вызвать его у человека с генетическим риском. Иммунная система организма атакует и уничтожает бета-клетки поджелудочной железы после заражения человека вирусом, поскольку он считает эти клетки чужеродными. У большинства людей с диагнозом диабет 1 типа нет членов семьи с этим заболеванием.Для получения дополнительной информации о симптомах посетите информационный бюллетень о диабете 1 типа. Сахарный диабет 2 типаДиабет 2 типа развивается, когда поджелудочная железа не вырабатывает достаточно инсулина, а производимый инсулин не работает должным образом (также известный как инсулинорезистентность). В результате уровень глюкозы в крови начинает подниматься выше нормы. Половина людей с диабетом 2 типа не знают, что у них есть это заболевание, потому что у них нет симптомов. Диабет 2 типа (когда-то известный как диабет взрослых) поражает от 85 до 90 процентов всех людей с диабетом.Люди, у которых развивается диабет 2 типа, с большой вероятностью также имеют кого-то в семье с этим заболеванием. Это считается условием образа жизни, поскольку избыточный вес и недостаточная физическая активность повышают риск развития диабета 2 типа. Люди определенного этнического происхождения, такие как аборигены или жители островов Торресова пролива, полинезийцы, выходцы из Азии или Индии, более склонны к развитию диабета 2 типа. При первом диагнозе многие люди с диабетом 2 типа могут управлять своим состоянием с помощью здорового питания и повышенной физической активности. Со временем большинству людей с диабетом 2 типа потребуются таблетки от диабета, чтобы поддерживать уровень глюкозы в крови в целевом диапазоне. (Для отслеживания эффективности лечения может потребоваться регулярный мониторинг уровня глюкозы в крови.) Время начала приема таблеток от диабета варьируется в зависимости от индивидуальных потребностей. Около 50% людей с диабетом 2 типа нуждаются в инъекциях инсулина в течение 6-10 лет после постановки диагноза. Узнайте больше о диабете 2 типа на канале Better Health Channel.Национальная схема диабетических служб (NDSS) содержит информационные бюллетени по диабету 2 типа и Понимание диабета 2 типа. Гестационный диабетГестационный диабет встречается примерно у 5–10 процентов беременных женщин и обычно проходит после рождения ребенка. Женщины, у которых был гестационный диабет, имеют повышенный риск развития диабета 2 типа в дальнейшем. Гестационный диабет обычно лечится путем мониторинга уровня глюкозы в крови, посещения диетолога за помощью в составлении плана здорового питания и, по возможности, регулярных физических нагрузок.Некоторым женщинам может потребоваться введение инсулина во время беременности, чтобы контролировать уровень глюкозы в крови до рождения ребенка. Подробнее о гестационном диабете. Инсулин для лечения диабетаИнсулин - это гормон, который наш организм вырабатывает, чтобы поддерживать уровень глюкозы в крови в пределах нормы. Он производится бета-клетками поджелудочной железы. Основная задача инсулина - перемещать глюкозу из кровотока в клетки организма для выработки энергии. Если у вас недостаточно инсулина, глюкоза накапливается в кровотоке вместо того, чтобы обеспечивать организм энергией. При диабете 1 типа организм не вырабатывает инсулин, поэтому для сохранения жизни необходимо регулярно вводить инсулин каждый день. При диабете 2 типа организм не вырабатывает достаточно инсулина, или производимый инсулин плохо работает. Иногда для контроля уровня глюкозы в крови необходимы инъекции инсулина. Запуск инсулинаЛюди с диабетом 1 типа должны вводить инсулин каждый день, часто до четырех или пяти раз в день. Они могут использовать помпу для введения инсулина, что означает, что они вводят новую канюлю (очень тонкую пластиковую трубку) под кожу каждые два-три дня.Иногда людям с диабетом 2 типа также необходимо начинать использовать инсулин, когда диета, физическая активность и таблетки больше не позволяют эффективно контролировать уровень глюкозы в крови. Введение инсулина может пугать. Однако вводить инсулин намного проще, чем думает большинство людей. Существуют различные устройства, с помощью которых можно упростить доставку инсулина. Иглы для ручек очень тонкие, как и канюли. Часто люди, нуждающиеся в инсулине, чувствуют себя намного лучше, когда начинают получать инсулин. Если вам нужно начать прием инсулина, ваш врач или медсестра-медсестра могут помочь с обучением и поддержкой. Они научат вас:
Дозы инсулина обычно не совпадают с начальной дозой. Ваш врач или медсестра-наставник поможет вам скорректировать дозу инсулина. Важной частью корректировки инсулина является регулярный мониторинг и запись уровня глюкозы в крови. Для безопасного достижения правильной дозы инсулина может потребоваться некоторое время. А поскольку ваша потребность в инсулине не обязательно будет оставаться постоянной на протяжении всей вашей жизни, вам нужно будет регулярно посещать свою бригаду по лечению диабета для проверки. Когда вы начинаете использовать инсулин, важно получить консультацию аккредитованного практикующего диетолога, чтобы понять, как углеводы и инсулин работают вместе. Если у вас диабет 1 типа, научиться считать углеводы и подбирать инсулин в соответствии с пищей, которую вы едите, - идеальный способ справиться с этим. Поэтому в зависимости от того, что вы едите, дозы инсулина во время еды могут варьироваться от приема пищи к приему пищи и изо дня в день. Виды инсулинаИнсулин быстрого и короткого действия помогает снизить уровень глюкозы в крови во время еды, а инсулин промежуточного или длительного действия помогает удовлетворить общие потребности организма.Оба помогают контролировать уровень глюкозы в крови. Инсулин сгруппирован в зависимости от того, как долго он действует в организме. Существуют пять различных типов инсулина от быстрого до длительного действия. Некоторые типы инсулина выглядят прозрачными, а другие - мутными. Уточните у фармацевта, должен ли инсулин, который вы принимаете, быть прозрачным или мутным. Перед введением мутного инсулина ручку или флакон нужно осторожно покрутить между руками, чтобы убедиться, что инсулин перемешан равномерно (до тех пор, пока он не станет бледным).Не используйте прозрачный инсулин, если он кажется мутным. Часто людям нужен инсулин как быстрого, так и длительного действия. Все разные и нуждаются в разных комбинациях. Пять типов инсулина:
Инсулин быстрого действияИнсулин быстрого действия начинает работать где-то между двумя.5-20 минут после инъекции. Его действие наиболее выражено через один-три часа после инъекции и может длиться до пяти часов. Этот тип инсулина действует быстрее после еды, подобно естественному инсулину организма, что снижает риск низкого уровня глюкозы в крови (уровень глюкозы в крови ниже 4 ммоль / л). Если вы используете этот тип инсулина, вы должны есть сразу после инъекции. В настоящее время в Австралии доступны три типа инсулина быстрого действия:
Fiasp - выпущен в Австралии в июне 2019 года - это новый инсулин быстрого действия с более быстрым началом действия. Он разработан для повышения уровня глюкозы в крови после еды. Инсулин короткого действияИнсулин короткого действия начинает действовать дольше, чем инсулин быстрого действия. Инсулин короткого действия начинает снижать уровень глюкозы в крови в течение 30 минут, поэтому вам необходимо сделать инъекцию за 30 минут до еды. Он имеет максимальный эффект через два-пять часов после инъекции и длится от шести до восьми часов. Инсулины короткого действия, доступные в настоящее время в Австралии: Инсулин промежуточного действияИнсулины промежуточного и длительного действия часто называют фоновыми или базальными инсулинами. Инсулины средней продолжительности действия мутные по своей природе, и их необходимо хорошо перемешать. Эти инсулины начинают действовать примерно через 60–90 минут после инъекции, достигают пика через 4–12 часов и сохраняются в течение 16–24 часов. Инсулины промежуточного действия, доступные в настоящее время в Австралии:
Инсулин длительного действияВ настоящее время в Австралии доступны следующие инсулины длительного действия:
Хотя эти инсулины обладают длительным действием, они прозрачны и не требуют смешивания перед инъекцией. Смешанный инсулинСмешанный инсулин содержит предварительно смешанную комбинацию инсулина очень быстрого или короткого действия вместе с инсулином средней продолжительности действия. В настоящее время в Австралии доступны следующие смешанные инсулины:
ПримечаниеВ Австралии концентрация вышеуказанных инсулинов составляет 100 единиц на мл. У некоторых стран разные сильные стороны. Исключением является инсулин длительного действия Toujeo для однократного ежедневного приема, который был выпущен в 2015 году и имеет дозировку 300 единиц на мл. Не переходите с Лантуса на Туджео без консультации с врачом. Устройства для инъекций инсулинаДоступны различные устройства для доставки инсулина.Основные варианты - шприцы, инсулиновые ручки и инсулиновые помпы. Шприцы инсулиновыеШприцы производятся в дозировке 30 единиц (0,3 мл), 50 единиц (0,5 мл) и 100 единиц (1,0 мл). Размер необходимого шприца будет зависеть от дозы инсулина. Например, легче отмерить 10 единиц в шприце на 30 единиц и 55 единиц в шприце на 100 единиц. Доступны иглы для шприцев длиной от 6 до 8 мм. Ваш врач или медсестра-диабетолог помогут вам решить, какой размер шприца и иглы вам подходит. Инсулиновые шприцы предназначены только для одноразового использования и бесплатны для жителей Австралии, зарегистрированных в Национальной программе лечения диабета (NDSS). Большинство взрослых австралийцев больше не используют шприцы для инъекций инсулина. Теперь для большего удобства они используют инсулиновые ручки. Инсулиновые ручкиИнсулиновые компании разработали инсулиновые ручки (одноразовые или многоразовые), которые можно использовать с инсулином собственной марки. Одноразовые ручки с инсулином уже содержат картридж с инсулином в ручке.Они выбрасываются, когда они пусты, когда они не использовались в холодильнике в течение одного месяца или когда истек срок годности. Многоразовые инсулиновые шприцы требуют вставки картриджа с инсулином или «шприца» (3 мл, содержащего 300 единиц инсулина). По окончании вставляется новый картридж или ручка. Картриджитакже необходимо утилизировать через месяц после начала, если инсулин все еще остается в картридже. Ваш врач или медсестра по диабету посоветуют вам, какой тип ручки вам нужен. Иглы-ручки - это одноразовые иглы, которые привинчиваются к инсулиновой ручке для введения инсулина. Доступны они разной длины от 4 до 12,7 мм. Однако исследования рекомендуют использовать иглы для ручек размером 4–5 мм. Толщина иглы (калибр) также варьируется - чем выше калибр, тем тоньше игла. Важно, чтобы при каждой инъекции использовалась новая игла-ручка. Преподаватель диабетической медсестры посоветует вам подходящую длину иглы и покажет правильную технику инъекции. Инсулиновые насосыИнсулиновая помпа - это небольшое программируемое устройство, в котором находится резервуар с инсулином и которое можно носить вне тела. Инсулиновая помпа запрограммирована на доставку инсулина в жировую ткань тела (обычно в брюшную полость) через тонкую пластиковую трубку, известную как набор для инфузии или набор для подачи. В помпе используется только инсулин быстрого действия. Инфузионный набор имеет тонкую иглу или гибкую канюлю, которая вводится чуть ниже кожи. Его меняют каждые два-три дня. Помпа предварительно запрограммирована на автоматическую постоянную подачу небольших количеств инсулина для поддержания стабильного уровня глюкозы в крови между приемами пищи. Люди могут дать указание помпе вводить порцию инсулина каждый раз при приеме пищи, подобно тому, как это делает поджелудочная железа у людей без диабета. Инсулиновая помпа подходит не всем. Если вы подумываете о том, чтобы использовать его, вы должны сначала обсудить его со своим лечащим врачом. Стоимость инсулиновой помпы обычно покрывается частной медицинской страховкой для людей с диабетом 1 типа (применяется период ожидания).Одноразовые приспособления, необходимые для использования (такие как канюли, шланги и резервуары), субсидируются Национальной схемой обслуживания диабета. Места введения инсулинаИнсулин вводится через кожу в жировую ткань, известную как подкожный слой. Он не должен попадать в мышцы или непосредственно в кровь, так как это меняет скорость всасывания и действия инсулина. Всасывание инсулина зависит от того, в какую часть тела он вводится. Живот абсорбирует инсулин быстрее всего и используется большинством людей.Плечи, ягодицы и бедра имеют более низкую скорость абсорбции и также могут использоваться. Факторы, ускоряющие всасывание инсулинаВариация всасывания инсулина может вызывать изменения уровня глюкозы в крови. Всасывание инсулина увеличивается на:
Факторы, задерживающие всасывание инсулинаВсасывание инсулина может быть отсрочено на:
Утилизация использованных инсулиновых шприцевИспользованные шприцы, иглы для ручек, канюли и ланцеты необходимо утилизировать в утвержденном Австралийскими стандартами контейнере для острых предметов, который не прокалывается и имеет надежную крышку.Эти контейнеры обычно желтого цвета и доступны в аптеках, местных муниципальных советах и диабетических организациях штата или территории, таких как Diabetes Victoria. Процедуры утилизации контейнеров для острых предметов различаются от штата к штату. Для получения информации и помощи по утилизации острых предметов обращайтесь:
Хранение инсулинаИнсулин необходимо правильно хранить. Сюда входят:
Экстремальные (горячие или низкие) температуры могут повредить инсулин, поэтому он не будет работать должным образом. Его нельзя оставлять при температуре выше 30 ° C. Летом в машине может быть очень жарко (выше 30 ° C), поэтому не оставляйте там инсулин. Существуют различные пакеты для переноски инсулина (например, FRIO) для транспортировки инсулина. Безопасность инсулинаНе используйте инсулин, если:
Запишите уровень глюкозы в крови и дозы инсулинаВедение письменных записей об уровне глюкозы в крови поможет вам и вашему лечащему врачу узнать, когда необходимо изменить дозировку инсулина. Куда обратиться за помощью. |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||
| © 2008- Кафедра педиатрии имени профессора И.М. Воронцова ФП и ДПО. Содержание, карта. | |||||||||||||||||||||||||||||||||||||||||||||||||||||||
 Инсулин является таким гормоном пептидного происхождения, который при нормальном состоянии здоровья производит поджелудочная железа. Именно он играет одну из главных ролей в рамках обмена веществ, а также обеспечивает снижение показателей сахара в крови. В целом, говоря об инсулине, следует понимать, что лишь ему по силу поддерживать жизнедеятельность человека. Однако какими могут оказаться основные факторы, провоцирующие показатели пониженного инсулина в крови, их симптомы и методы лечения?
Инсулин является таким гормоном пептидного происхождения, который при нормальном состоянии здоровья производит поджелудочная железа. Именно он играет одну из главных ролей в рамках обмена веществ, а также обеспечивает снижение показателей сахара в крови. В целом, говоря об инсулине, следует понимать, что лишь ему по силу поддерживать жизнедеятельность человека. Однако какими могут оказаться основные факторы, провоцирующие показатели пониженного инсулина в крови, их симптомы и методы лечения? Для определения степени развития патологии проводится ряд анализов, данные которых сверяются с выявленными опытным путем нормальными значениями.
Для определения степени развития патологии проводится ряд анализов, данные которых сверяются с выявленными опытным путем нормальными значениями. Повышение инсулина может происходить также при:
Повышение инсулина может происходить также при: Основные причины такого явления, как снижение уровня инсулина при нормальном содержании глюкозы, могут быть достаточно разнообразны.
Основные причины такого явления, как снижение уровня инсулина при нормальном содержании глюкозы, могут быть достаточно разнообразны. Если сахар в крови в норме, а количество инсулина снижено, у пациента могут отсутствовать симптомы, характерные для развития диабета – частая жажда и усиленное мочеиспускание.
Если сахар в крови в норме, а количество инсулина снижено, у пациента могут отсутствовать симптомы, характерные для развития диабета – частая жажда и усиленное мочеиспускание. Помимо минимизации употребления продуктов, содержащих значительное количество вредных углеводов, диетические рекомендации включают в себя употребление продуктов, улучшающих работу поджелудочной железы.
Помимо минимизации употребления продуктов, содержащих значительное количество вредных углеводов, диетические рекомендации включают в себя употребление продуктов, улучшающих работу поджелудочной железы. Правильная физическая активность – еще один необходимый элемент терапии. Он не только поможет нормализовать вес, но и улучшит состояние организма и, разумеется, эндокринной системы.
Правильная физическая активность – еще один необходимый элемент терапии. Он не только поможет нормализовать вес, но и улучшит состояние организма и, разумеется, эндокринной системы. Определенное распространение получило применение настоя вербены как поддерживающего средства.
Определенное распространение получило применение настоя вербены как поддерживающего средства.

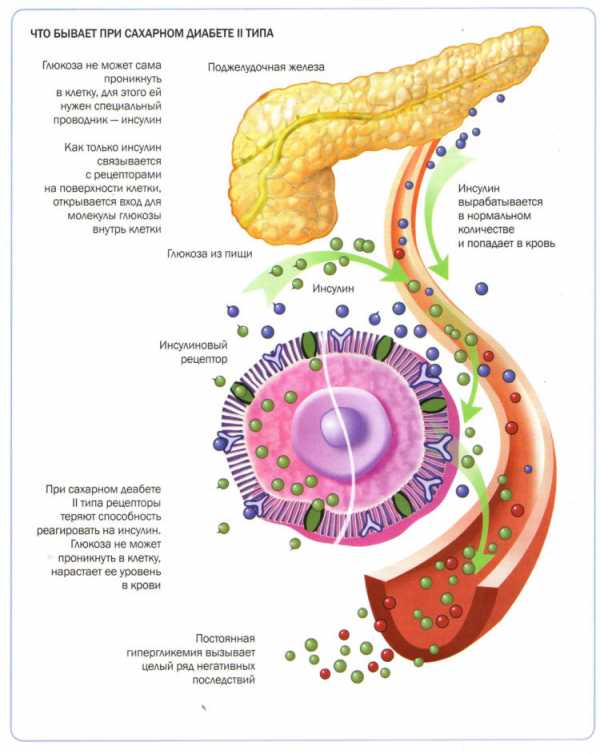
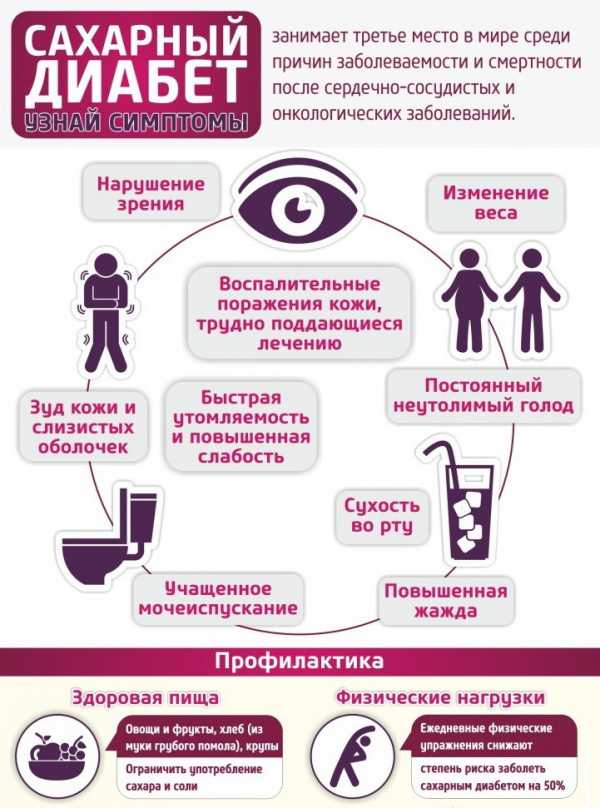
 Уровень глюкозы в крови натощак определяется после 8–14 часов голодания. В норме он составляет не более 5,5 ммоль/л в крови из пальца и не более 6,1 ммоль/л в венозной крови.
Уровень глюкозы в крови натощак определяется после 8–14 часов голодания. В норме он составляет не более 5,5 ммоль/л в крови из пальца и не более 6,1 ммоль/л в венозной крови.





 Нашему организму необходимо поддерживать уровень глюкозы в крови от 70 до 110 мг / дл (мг / дл означает миллиграммы глюкозы в 100 миллилитрах крови). Ниже 70 - это гипогликемия. Выше 110 может быть нормальным, если вы поели в течение 2–3 часов. Вот почему ваш врач хочет измерить уровень глюкозы в крови во время голодания.... оно должно быть между 70 и 110. Однако даже после того, как вы поели, уровень глюкозы должен быть ниже 180. Уровень выше 180 называется «гипергликемией» (что в переводе означает «слишком много глюкозы в крови»). Если ваши два измерения сахара в крови выше 200 после употребления напитка с сахаром и водой (тест на толерантность к глюкозе), то вам поставили диагноз диабет.
Нашему организму необходимо поддерживать уровень глюкозы в крови от 70 до 110 мг / дл (мг / дл означает миллиграммы глюкозы в 100 миллилитрах крови). Ниже 70 - это гипогликемия. Выше 110 может быть нормальным, если вы поели в течение 2–3 часов. Вот почему ваш врач хочет измерить уровень глюкозы в крови во время голодания.... оно должно быть между 70 и 110. Однако даже после того, как вы поели, уровень глюкозы должен быть ниже 180. Уровень выше 180 называется «гипергликемией» (что в переводе означает «слишком много глюкозы в крови»). Если ваши два измерения сахара в крови выше 200 после употребления напитка с сахаром и водой (тест на толерантность к глюкозе), то вам поставили диагноз диабет.