|
 |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Сердцебиение ребенка при беременности нормаСердцебиение плода по неделям: особенности и нормы в таблицеСердцебиение плода – важная характеристика, которая позволяет врачам и маме понять, насколько хорошо чувствует себя малыш в утробе. Измерять его начинают раньше других параметров жизнедеятельности и продолжают на протяжении всей беременности и родов. В связи с этим у мам есть немало вопросов о ЧСС. Как формируется сердце?Сердце у малыша начинает формироваться одним из первых. Женщина еще не догадывается, что она беременна, а у крохи уже идут интенсивные процессы органогенеза сердца и магистральных сосудов. Начинается этот процесс на второй неделе беременности (от даты зачатия). У эмбриона в первую неделю его существования образуются два сердечных зачатка – эндокардиальные трубки. Они постепенно сливаются в одну, но двухслойную. Наиболее бурный рост трубки происходит на 3 неделе беременности (первая неделя с начала задержки менструации). Несмотря на миниатюрные размеры, сердечная трубка зародыша имеет довольно сложную структуру: в ней пять отделов, их которых будут формироваться предсердие, желудочек, венозный синус, есть артериальные луковица и ствол. Характерный внешний вид детское сердечко приобретает на 5 неделе со дня зачатия, то есть на 7 акушерской неделе. К этому моменту сердечко уже разделено на правую и левую половинки, разделенные двумя перегородкам.
Процесс этот очень сложный, а потому любые нарушения в нем могут стать причиной грубой патологии, например, сердце останется в шейной области либо не перевернется, и тогда его верхушка будет обращена вниз. На 4 неделе эмбрионального развития формируется межжелудочковая перегородка, орган делится на 2 части. На 6 неделе развития малыша в перегородке образуется овальное окно и сердечко становится трехкамерным. На 7 неделе начинается и к концу 8 недели завершается процесс образования еще одной перегородки и сердце становится четырехкамерным, таким, как у каждого из нас. У зародыша начинает биться сердце в конце 5 недели беременности, это можно зафиксировать по результатам УЗИ. Других способов услышать, как стучит крошечное сердечко на ранних сроках, нет. Период со 2 по 8 неделю эмбрионального срока (с 4 по 10 неделю беременности) критически важен.
Когда и зачем измеряют?С конца 5 недели и до самого момента родов частота сердечных сокращений плода измеряется на каждом ультразвуковом исследовании. Это не дань традиции, а важная характеристика состояния малыша на момент прохождения обследования. На то, с какой частотой стучит сердечко крохи, в протоколе УЗИ указывает аббревиатура ЧСС – частота сердечных сокращений. В разные сроки беременности появляются и дополнительные методы выслушивания детского сердца. Примерно с 18 акушерской недели можно проводить эхокардиографию. УЗИ с допплером и в цвете дает представление не только о том, насколько правильно сформировано сердце и как оно стучит, но и о том, как циркулирует кровь в магистральных сосудах. С середины второго триместра применяется метод аускультации – выслушивания при помощи акушерской трубки с широким дистальным концом (стетоскопа). Такая есть в кабинете каждого акушера-гинеколога и с процедуры выслушивания начинается обычно каждый плановый прием беременной. Этот метод не позволяет подсчитать ЧСС в числовом значении, но дает представление врачу о том, насколько ритмично и четко стучит сердце ребенка, а также предположить его предлежание – при обнаружении стука сердца ниже пупка женщины говорят о головном предлежании, при биении в области пупка, вправо или влево от него, предполагают поперечное расположение крохи, а если стук сердца слышен выше пупка, с большой долей вероятности малыш находится в тазовом предлежании.
С 30 недели беременности становится доступным еще один метод – КТГ (кардиотокография). Ее делают как по показаниям, так и для контроля всем будущим мамам. Метод основан на регистрации двух показателей датчиками – фиксируются сердцебиение и шевеления плода, а также отслеживается связь между шевелениями и учащением сердцебиения (малышам это свойственно). В процессе родов тоже часто возникает необходимость в регистрации ЧСС и схваток посредством прикрепления к животу роженицы датчиков аппарата КТГ. Так отслеживается состояние плода в процессе родов. В домашних условиях услышать, как у малыша стучит сердце, женщина может несколькими способами, но все они предназначены исключительно для того, чтобы удовлетворить любопытство – свое и будущего отца. Женщине нужны специальные медицинские знания, чтобы понять, что означает то или иное изменение ритма биения детского сердечка. Речь не идет о ситуациях, когда домашний контроль ЧСС рекомендован доктором – в этом случае используют специальные портативные фетальные мониторы, которые на время дают будущей маме для того, чтобы она могла соблюдать рекомендацию доктора. Для домашнего выслушивания также может быть использован акушерский стетоскоп – после 24 недели беременности, но самой женщине такой метод недоступен, поскольку слушать будет кто-то другой, например, муж. Сегодня в продаже имеются фетальные допплеры – небольшие приборы с ультразвуковым датчиком. Использовать его дома можно уже с 13-14 недели беременности.
ЧСС – показатель, по поводу которого у медиков нет единого мнения. Чаще считается, что он не обладает высокой диагностической точностью, поскольку причин, по которым сердцебиение может замедляться или ускоряться, может быть множество, и даже обычное волнение мамы или ее неважное самочувствие обязательно скажется на результате ЧСС. Зачем же тогда измерять частоту сердечных сокращений? Во-первых, для диагностики самой беременности – на 5 неделе. Маленькое плодное яйцо может быть незаметно в полости матки, но его биение и характерный звук не дадут доктору просмотреть кроху. Во-вторых, сердечная мышца малыша реагирует на любые изменения его состояния, что может быть важным в составе комплексной оценки состояния плода. В качестве самостоятельной меры, которая позволяет поставить диагноз, измерение ЧСС не выступает. Но выгодно дополняет информацию, которую удается собрать в ходе проведения УЗИ, лабораторных анализов.
НормыПрежде чем говорить о нормах ЧСС, важно понимать, что в процессе формирования сердечно-сосудистой системы сердечко малыша стучит неравномерно. После 8 недели ритм обычно становится более уверенным, четким. Многое в этом параметре индивидуально. Если женщина страдает токсикозом или заболела простудой или ОРВИ, у малыша всегда учащается сердцебиение, и обследование в этот период даст завышенные показатели. Если мама долго лежала на спине, в результате чего полая вена оказалась сдавленной беременной маткой, то ЧСС может быть сниженным, но после смены положения тела через некоторое время оно снова вернется в норму. Ребенок в утробе спит и бодрствует, и в двух этих состояниях у него разная ЧСС. На поздних сроках беременности малыш достаточно эмоционален, он многое слышит, чувствует, может испытывать испуг, и сердечная мышца первой отзывается на это и выдает завышенные показания частоты сердечных сокращений. Нормы для ранних и поздних сроков отличаются, что видно из данных таблиц. Таблица нормативных значений ЧСС – ранние сроки Таблица нормативных значений ЧСС – вторая половина беременности Можно ли считать эти нормы жесткими? Нет, поскольку на сердечную мышцу крохи может влиять огромное количество факторов. Незначительно отклонение ЧСС в ту или иную сторону вполне допускается.
Отклонения и причиныИ все-таки несоответствие биения детского сердечка средним нормам не может не пугать женщин. Услышав от врача, что ЧСС не соответствует норме, будущая мама начинает переживать, чем еще сильнее усугубляет ситуацию – во время стресса в женском организме происходит усиленная выработка адреналина и кортизона (гормонов стресса), что не остается незамеченным для сердечной мышцы крохи. Поэтому давайте спокойно рассмотрим возможные причины отклонений от нормы. Пониженная ЧССУ вашего малыша констатировали брадикардию. Сердце стучит медленнее, чем нужно для срока беременности. Чаще всего такое происходит в заключительном, третьем триместре, когда малышу становится тесно, когда плацента начинает стареть и хуже справляться со своими газообменными и питательными функциями.
Сама по себе брадикардия не указывает ни на какое конкретное заболевание, но врачи относятся к ней очень внимательно, поскольку она всегда говорит о том, что состояние ребенка существенно нарушено. Замедленный сердечный ритм плода можно услышать в том случае, если женщина ведет нездоровый образ жизни – курит, употребляет алкоголь и наркотические вещества во время вынашивания плода. Часто сердцебиение малыша замедляется по причине наличия у матери анемии (именно по этой причине отклонение ЧСС в сторону уменьшения наблюдается чаще в третьем триместре). Если у женщины есть маловодие или многоводие, то состояние плода тоже может быть нарушенным. Нарушение количества околоплодных вод диагностируется довольно легко, и всю беременность за такими женщинами осуществляется самый пристальный контроль. Причиной может быть прием женщиной лекарственных препаратов со снотворным действием, злоупотребление седативными препаратами. Иногда стойкая брадикардия указывает на врожденные пороки развития. Замедленная частота биения детского сердечка – всегда тревожный признак, поскольку она указывает на то, что малыш находится в состоянии декомпенсации, то есть нарушение уже как минимум хроническое, а у организма крохи больше нет ресурсов и возможностей компенсировать то, чего он недополучает. По брадикардии могут предположить тяжелую внутриутробную хроническую гипоксию (кислородное голодание), фетоплацентарную недостаточность, инфаркт плаценты, тяжелый резус-конфликт у резус-отрицательной женщины с резус-положительным ребенком, механическую асфиксию пуповинным канатиком (обвитие вокруг шеи). Реакция врачей на брадикардию должна быть незамедлительной. Нужно как можно скорее установить причину, которая привела к состоянию и устранить ее. Если установить или устранить ее не представляется возможным, проводят досрочное экстренное кесарево сечение для спасения жизни ребенка и в его интересах. Единственным случаем, когда брадикардия не является показанием к срочной госпитализации, – выявление замедления ЧСС из-за временного нарушения кровообращения (сдавленная полая вена, сдавленный самим ребенком внутри матки пупочный канатик). Обычно женщину просят походить и погулять полчаса, вернуться и пройти обследование заново. Физиологически обусловленная брадикардия при повторном обследовании не подтверждается.
Повышенная ЧССЗавышенные показатели частоты сердечных сокращений плода менее опасны, чем пониженные. Уже говорилось, что испуг, стресс вполне могут быть причиной таких результатов обследования. Но даже если дело не в стрессе, часто бьющееся сердечко – признак того, что малыш борется, его состояние компенсированное. Высокие значения ЧСС называются тахикардией, о ней говорят, если частота сердцебиения превышает 175 ударов в минуту. Отклонение тоже должно быть стабильным, стойким. Исключение составляет период с 8 по 11 неделю беременности, когда высокий ритм ЧСС – физиологически обусловленная норма. Причиной повышения частоты могут быть вредные привычки матери, а также некоторые ее заболевания. Например, при гиперфункции щитовидной железы, когда повышается уровень ее гормонов, вполне может наблюдаться изменение частоты биения сердца как у малыша, так и у его мамы. В случае сильного токсикоза, если рвота для женщины становится привычной, повышается вероятность обезвоживания организма, и в этом случае сердечко малыша прослушивается с определением тахикардии. Причиной тахикардии плода могут быть болезни сердца матери, нарушения со стороны функционирования ее почек. У ребенка могут быть и свои личные причины для частого сердцебиения – структурные нарушения плаценты (ее пороки), наличие внутриутробной инфекции, гипоксия на начальных стадиях. Кислородное голодание, если оно началось недавно, отлично компенсируется детским организмом, заставляя чуть более активно работать его надпочечники. Пока состояние компенсированное, ЧСС повышенная, как только после этого наступает брадикардия, говорят о том, что состояние плода ухудшилось – он перестал бороться и компенсировать нехватку кислорода. При отсутствии срочной помощи он может погибнуть.
Мальчик или девочка?Говоря о сердцебиении плода, сложно не остановиться отдельно на теме определения пола будущего ребенка по ЧСС. Несмотря на то что на дворе XXI век, многие продолжают верить в то, что частота биения детского сердечка может указывать на пол зародыша. Верят потому, что хотят верить, да и иначе определить пол малыша на ранних сроках не получается – УЗИ до 15-16 недель достоверно не может ответить на вопрос о том, ребенка какого пола ждет женщина. Специалисты утверждают, что никакой взаимосвязи между половой принадлежностью малыша и его сердцебиением не существует. Пол крохи формируется в момент слияния половых клеток родителей. Если в последней паре хромосомы совпадают по типу ХХ – родится девочка, если XY – мальчик. Органогенез сердца происходит одинаково у зародышей обоего пола, орган и его функции развиваются одинаково по неделям, иначе у врачей было бы две диагностических таблицы – одна с ЧСС для мальчиков, другая – с ЧСС для девочек. В то же время женские форумы переполнены сообщениями и обсуждениями этого вопроса, как будто мнение специалистов никто не слышит. Девочка приписывают более частое сердцебиение, мальчикам – более редкое. У девочек, говорят знатоки народных методов определения пола, сердца стучат сбивчиво, нечетко, а у мальчуганов – ритмично. На самом деле, сбивчивый и нечеткий ритм биения детского сердца появляется только в одном случае – если у ребенка есть врожденные пороки сердца. И нет разницы, мальчик внутри матки или девочка. Больные сердца действительно стучат с отличием от здоровых.
Чтобы выяснить пол, если это важно, необходимо сделать УЗИ на сроке после 14 недель либо сдать кровь в рамках неинвазивного пренатального теста ДНК. УЗИ дает ответ с точностью до 80%, тест ДНК – с точностью 99%. Еще один распространенный миф о ЧСС гласит, что при беременности после ЭКО с криопротоколом сердца малышей стучат медленнее. Как видно из всего вышесказанного, это не соответствует действительности. Криоконсервация половых клеток и эмбрионов снижает их жизнеспособность, но не влияет на развитие эмбриона, если имплантация прошла успешно. Внимательные мамы слушают сердце своего крохи во время УЗИ или дома самостоятельно с замиранием собственного сердца, появляется нежность и спокойствие, уровень стресса в это время у женщины снижается и это – чистая правда.
О том, как фиксируется сердцебиение по результатам УЗИ на 7 неделе бременности, узнаете в следующем видео. таблица ЧСС, нормы у мальчиков и девочекЧастота сердечных сокращений (ЧСС) – важный показатель, позволяющий врачам определить состояние здоровья будущего ребенка. Услышать сердцебиение плода можно уже через 1 месяц после зачатия, но на этом этапе подсчитать число ударов без специальной аппаратуры невозможно. ЧСС отличается в разные сроки беременности. Соответственно, нормы ЧСС определяются по неделям. Методы измерения ЧСС:
Назначают на разных сроках Когда и как формируется сердце ребенкаНа 2-3 неделе после успешного зачатия начинает зарождаться сердце плода. На столь малом сроке имеет зачатки в форме трубки (постепенно две эндокринные трубки сливаются в одну двухслойную). Уже на 3-4 неделе после зачатия он начинают изгибаться, приобретать S-образную форму.[1] К 5-й семидневке формируется первая сердечная перегородка, к 6-й – сердечко становится трехкамерным. А к седьмой неделе – сердце эмбриона приобретает привычную форму, разделено перегородками на правую и левую половинки. С помощью определенных медицинских приспособлений можно ясно услышать сердцебиение, но на таком сроке оно едва разливается. Когда можно услышать сердце эмбрионаСердцебиение чувствуется на 5-6 неделе беременности, но удары еще слишком слабые. Прослушать их мама может при помощи вагинального УЗИ. Метод небезопасный на столь малом сроке, поэтому, чтобы определить нормальное развитие сердца, рекомендуется сдать кровь на ХГЧ. Когда и зачем измеряютЧастота сердечных сокращений обязательно измеряется на каждом скрининге, вплоть до самих родов. После полученное значение фиксируется в протоколе планового скрининга. Существует несколько методов, как оценить сердечную деятельность плода, все зависит от срока, на котором находится мама.
Наличие сердцебиения добавляет беременной женщине спокойствие и уверенность, что с ее малышом все в порядке. Бережное отношение к себе Таблица ЧСС эмбриона по неделямСердцебиение плода при беременности проверяют каждой женщине, стоящей на учете. Этот показатель позволяет:
Есть поверье, что по ЧСС плода можно определить пол ребенка. Якобы у девочек сердцебиение 150-170 ударов в минуту, а у мальчиков – 130-150. Поэтому многие думают, что если по УЗИ сердце плода 146 ударов в минуту, или, например, 137, 143, значит, родится мальчик. А кто будет при 167 ударах, или 158, 172 – мальчик. Эта гипотеза никак не подтверждается научно. Пол по ЧСС узнать может быть определен только с достоверностью 50%. ЧСС у мальчиков и девочек отражает способность сражаться с нехваткой кислорода. А половая принадлежность не имеет никакого влияния на эту способность.[2] Если хочется узнать пол будущего ребенка, обратитесь к специалисту УЗИ. Определить половую принадлежность можно с 15-16 недели. Частота сокращений сердца меняется не только по фазам активности малыша, но и в зависимости от сроков беременности.
Начиная с тринадцатой недели врачи постоянно и ЧСС по УЗИ, проверяют характер и ритм, расположение сердца. Со второго триместра частота сокращений стабилизируется и составляет 140-160 ударов. Если пульс быстрый, например, 170-180, это свидетельствует о кислородном голодании. Если низкий, менее 120 – о гипоксии плода. Наблюдение у врача
Норма пульса малыша:
Таким образом, количество 125 ударов является нормой для начальных сроков беременности. На поздних он считается слабым и требует дополнительного обследования. А пульс 153, 162, 166 ударов в минуту естественный для сроков 11-40 недель, для 4-7-й он патологический. Можно узнать пол плода При определении ЧСС врач оценивает не только сердцебиение плода, но учитывает дополнительные факторы: наличие заболевания у матери, время прослушивания, спит малыш или находится в активном состоянии.[3] Когда будущая мама захочет послушать, как бьется сердце ребенка, необязательно посещать поликлинику. Звук эмбрионального развития можно услышать следующими способами:
Важные семидневкиСердце у плода формируется одним из первых. Его работа – особый показатель развития и общего состояния ребенка. Поэтому выслушивание проводят в течение всей беременности и во время родов. Регулярный контроль сердцебиения позволяет обнаружить сердечнососудистые патологии на ранних стадиях.[4] Выраженная работа миокарда начинается с 3-й недели, но подсчитать частоту сердечных сокращений можно с 5-7 семидневки на УЗИ. В это время сердце превращается в полноценный четырехкамерный орган. На ранних сроках для прослушивания ЧСС используется трансвагинальный датчик, уже в 6 недель можно применять абдоминальный. Ожидание здорового ребёночка При определении ЧСС при беременности важны следующие показатели:
Женщины, ожидающие ребенка, проходят 2 скрининговых УЗИ, на которых также определяется ЧСС при беременности. Первое исследование проводится на 12-13 неделе, второе 21-ой (некоторые проходят на 24-ой), третий скрининг выполняется на 32-й. Поддержание хорошего настроения С помощью УЗИ определяют размеры и состояние зародыша и плаценты, количество амниотической жидкости, место ее крепления в организме, а также нормальное ЧСС плода или есть отклонения.[5] На 30-32 неделе проводят КТГ – делают запись сердца будущего младенца. На ранних сроках КТГ бессмысленно, так как результат будут тяжело поддаваться расшифровке. КТГ позволяет определить норму в 32 недели, а именно 140-160 ударов в минуту. Отклонения и причиныЕсли ЧСС не соответствует сроку, не исключено, что с плодом не все в порядке. Но не стоит паниковать преждевременно. Для начала важно разобраться, с чем связан такой неприятный симптом, и насколько это может быть опасно для матери и ребенка. В числе провоцирующих факторов:
Брадикардия. ЧСС – менее 110 ударов в минуту. Это устойчивое состояние, которое сохраняется на всем периоде исследования. Такой симптом часто появляется в третьем триместре, когда ребенку тесно в утробе, либо плацента стареет, и не хватает питательных веществ. В списке других факторов – вредные привычки и неправильное питание матери, прогрессирующая анемия, прием отдельных медикаментов, врожденные пороки развития эмбриона. При брадикардии женщина попадает под особый врачебный контроль. Важно своевременно определить и устранить порождающий фактор.[6] Тахикардия. ЧСС – более 175 уд. в м. До 11 акушерской недели это физиологическая особенность организма, которая не требует врачебного участия. На более позднем сроке – патология, которая нуждается в срочном врачебном участии. Помимо вредных привычек в числе побуждающих факторов – отдельные болезни женского организма. Это гиперфункция щитовидки, интоксикация, болезни сердца матери, дисфункция почек, патологии со стороны плаценты, внутриутробные инфекции, кислородное голодание. Можно ли по сердцебиению определить пол ребенка?
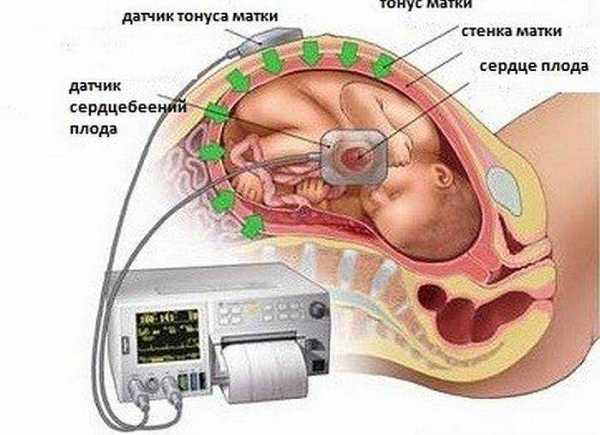
У вас уже есть дети? ДаНет Информация, опубликованная на сайте Sberemennost.ru только для чтения и предназначена лишь для ознакомления. Посетители сайта не должны использовать их в качестве медицинских рекомендаций! баллы на 32, 34, 36, 38, 39 неделях, вариабельность плода и индекс реактивностиКардиотокография плода — исследование, которое проводится всем беременным после 28-29 недели. Наиболее часто на диагностику направляют на 32-34 неделе, если нет осложнений. Что позволяет увидеть КТГ и каковы нормы значений, мы расскажем в этой статье. Суть методаКТГ считается одним из самых информативных диагностических методов в третьем триместре беременности. Крошечное сердечко работает в полном соответствии с общим состоянием ребенка. Если кроха здоров и ему хорошо, то сердце стучит ритмично и четко. На любые нарушения, заболевания, патологические состояния маленькое сердце реагирует учащением или урежением ритма. Кардиотокография проводится два-три раза на поздних сроках, обычно после 30 недель, а затем перед родами в 38-40 недель. Если беременность протекает не слишком «гладко», врач может порекомендовать дополнительные КТГ.
В родах аппарат тоже подключают к животу беременной, чтобы отслеживать самочувствие малыша, пока она проходит непростой, но предусмотренный природой путь. При помощи двух датчиков происходит замер одновременно нескольких показателей, которые рассматриваются вкупе. Это характер и частота биения детского сердца, сокращения маточной мускулатуры и шевеления плода. Один из датчиков представляет собой обычный ультразвуковой регистратор. Его задача — фиксировать сердцебиение ребенка. Другой датчик называется тензометрическим, он представляет собой широкий пояс на липучке, которым опоясывают женщину. Его задача — по незначительным колебаниям объема живота регистрировать маточные сокращения (или родовые схватки, если метод используется в процессе родов). Этот же датчик «улавливает» и движения плода внутри матки. Запись показателей производится одновременно, синхронно в два графика. На одном — данные о биении сердца ребенка, на втором — маточные сокращения и шевеления. Показания верхнего графика по временной шкале полностью соответствуют нижнему, поэтому все параметры между собой взаимосвязаны. Обследование длится от 30 минут до 1 часа, иногда процедура регистрации показателей может быть продлена. Проходят КТГ в консультации по месту жительства, а также в любой клинике, предоставляющей услуги ведения беременности. Расшифровка и нормыС появлением современных фетальных мониторов проблема расшифровки трудных терминов, использующихся в КТГ, стало более простой задачей, ведь аппарат сам анализирует полученные данные и выдает заключение. В нем женщина всегда видит главное — заветную запись «плод здоров». Но такая запись появляется, увы, не всегда. Кроме того, будущим мамам очень хочется знать о своем сыне или дочке как можно больше. Мы постараемся пояснить, что означают записи в заключении кардиотокографии и каковы нормы. Базальная ЧССВсе знают, что сердце ребенка, который еще не родился, стучит часто — более 110 ударов в минуту. Но женщину, впервые пришедшую на КТГ, ждет еще одно открытие — маленькое сердце не просто стучит быстро, оно стучит в разном темпе. Почти каждую секунду скорость меняется — 145, 150, 132 и так далее. Было бы сложно определить норму для конкретного ребенка, если бы не было выведено среднее значение — так называемая базальная ЧСС. В течение первых минут программа анализирует все поступающие значения, а после этого определяет среднее арифметическое. Нормой базальной частоты сердечных сокращений считаются значения от 110 до 160 ударов в минуту. Превышение может говорить о тахикардии, ЧСС ниже 110 ударов в минуту может указывать на брадикардию. И учащение, и урежение в одинаковой степени могут быть физиологическими, а могут указывать на неблагополучие ребенка. Многие женщины ошибочно думают, что частота сердечных сокращений малыша меняется по неделям, а потому ищут соответствия норме на 33, 36 или 35 неделе беременности. Нормы едины для всего третьего триместра. Они не зависят от конкретного срока, а также не могут указывать на половую принадлежность ребенка. Вариабельность, размах ЧССКак только выведено базовое значение частоты биения сердца, программа начинает регистрировать вариабельность или размах ЧСС. Под этим понятием скрываются колебания ритма в большую или меньшую сторону от среднего значения. Меняться показания могут быстро или медленно. Поэтому сами колебания (или, как их еще называют в медицинской среде, осцилляции) тоже бывают медленными и быстрыми. Быстрые колебания — это практически изменение ритма каждую секунду. Медленные осцилляции бывают трех типов:
Децелерации и акцелерацииЭти не всем понятные термины на самом деле очень просто представить себе наглядно — это взлеты и падения (высокие и низкие эпизоды) на графике. Будущие мамы также называют их зубчиками и провалами. При этом акцелерациями называют возвышения, а децелерациями – соответственно падения. Однако акцелерацией считается не любой подъем частоты биения детского сердца, а лишь такой, при котором частота выросла на 15 и более ударов за минуту и продержалась в таком темпе 15 и более секунд. По аналогии с этим, децелерация — это снижение частоты на 15 и более ударов с сохранением темпа на 15 и более секунд. Нормой при здоровой и неотягощенной беременности считается 2 и более акцелераций за десять минут исследования. Децелераций в норме быть не должно. Но единичные падения при нормальных остальных показателях не будут расцениваться в качестве патологии. Шевеления плодаЭто наиболее спорный параметр КТГ, норму которого вывести в определенных значениях сложно. В третьем триместре у детей уже есть свой индивидуальный темперамент, и одни малыши более активны, а другие предпочитают больше спать и набираться сил перед предстоящими родами. Именно поэтому нет жестких нормативных рамок, которые регламентировали бы количество движений крохи в материнской утробе. На желание малыша двигаться могут повлиять и погода, и время суток, и личные фазы сна и отдыха, а также питание мамы, ее гормональный фон и многие другие факторы. Поэтому считается, что ребенок вполне здоров, если за время исследования он совершит хотя бы несколько шевелений. За полчаса — три и более, за час — шесть и более. Важно, чтобы ребенок не просто продемонстрировал шевеления, но и показал определенную закономерность между шевелениями и акцелерациями, так называемый миокардиальный рефлекс. Нормально, если каждое шевеление сопровождается подъемом частоты биения сердца.
Сокращения маткиТензометрический датчик, опоясывающий живот беременной женщины во время диагностического обследования, достаточно чувствителен, чтобы уловить даже небольшие изменения окружности живота. На КТГ «рисуются» даже те сокращения, которые самой будущей мамой не ощущаются на физическом уровне. Сократительная активность измеряется в процентах: чем выше их значение, тем более вероятно начало родов. Так, родовые схватки имеют значение 98-100%, а тренировочные находятся на уровне 75-80%. Если до родов еще далеко, и КТГ показало 40%, волноваться не стоит, это нормальные естественные сокращения маточной мускулатуры, которые никак не отражаются на состоянии плода. Синусоидальный ритмТакой сердечный ритм у ребенка регистрируется довольно редко, и это не может не радовать, ведь сам по себе синусоидальный ритм (когда график выглядит как чередование одинаковых по высоте и продолжительности синусоид) — признак тяжелого состояния малыша. По медицинской статистике, около 70-75% детей, которые до рождения показывают на КТГ синусоидальный ритм, и он сохраняется на протяжении 15-20 минут, пока идет обследование, рождаются мертвыми или погибают сразу после появления на свет. Синусоиды на графике появляются у малышей с сильной гипоксией, тяжелыми формами резус-конфликта, серьезными внутриутробными инфекциями, которые представляют угрозу жизни малыша. Поэтому заключение, которое гласит, что синусоидальный ритм = 0 мин., означает, что с ребенком все в порядке. Стрессовый и нестрессовый тестыВ верхней части заключения КТГ женщина может увидеть надпись «нестрессовый тест». Что означает это словосочетание, разобраться достаточно просто. Обследование может проводиться стандартно, когда женщина пребывает в покое, а может назначаться после физической нагрузки или введения будущей маме небольшой дозы препарата «Окситоцина», который вызывает сокращения маточной мускулатуры. Обычная кардиотокография проводится в нестрессовом режиме. Именно этот факт и отображается в записи «нестрессовый тест».
ПСПНапротив этой аббревиатуры в заключении о прохождении кардиотокографии стоят главные значения, которые выводятся программой после анализа всех вышеуказанных параметров. Показатель состояния плода, именно так расшифровывается это значение — это итоговое значение. Норма ПСП — 1,0 и менее. При таких значениях считается, что малышу достаточно комфортно, у него нет проявлений гипоксии и других неблагополучных факторов, которые могут влиять на его самочувствие. Если в заключении указано, что ПСП превышает значение 1,1, но не превышает 2,0, это говорит о начальных нарушениях в состоянии малютки. Какими бы ни были эти нарушения, они не считаются опасными для жизни ребенка. Будущей маме рекомендуют посещать КТГ чаще. Опасными считаются показатели ПСП выше, чем 2,1. Если значения находятся в пределах до 3,0, женщину положено госпитализировать и дополнительно обследовать, поскольку такие показатели часто встречаются у малышей, внутриутробно переживающих тяжелый резус-конфликт или гипоксию. ПСП выше 3,0 означает смертельную опасность для ребенка. Будущую маму постараются родоразрешить как можно быстрее, сделав ей кесарево сечение, чтобы у малютки появился шанс выжить. Индекс реактивностиПод этим словосочетанием скрывается попытка оценить нервную деятельность плода во время исследования. Индекс реактивности — это способность плода реагировать на внешние раздражители. Это значение имеет тесную связь с количеством шевелений: чем больше будет двигаться ребенок, тем большим может оказаться число (0,80, 1,0 и т. д.). Если с плацентой и маточным кровотоком у женщины нет проблем, если УЗИ не показало обвития, то обращать внимания на этот индекс не стоит, поскольку сам по себе он является «технической информацией», не несущей диагностического значения. STV (short-term variation)Если женщина увидит в своем заключении такую иностранную аббревиатуру, пугаться не стоит. Это всего лишь математическое значение, которое оценивает быстрые колебания (осцилляции) за малые отрезки времени. Но если очень хочется знать, какова норма STV, мы готовы вам помочь — в норме индекс должен составлять более 3 миллисекунд. Если STV= 2,6 мс, специалисты оценивают риск внутриутробного поражения и вероятность гибели ребенка в 4%, если же индекс опускается еще ниже, риски возрастают до 25%. Оценка в баллахТаблица начисления баллов по Фишеру По этой популярной в России таблице ребенок по результатам КТГ может получить различное количество баллов. Если кроха набрал 5 баллов или менее того, считается, что он находится в крайне бедственном положении, ему угрожает гибель. Если набранное количество баллов — от 6 до 8, есть вероятность начальных нарушений, но в целом жизни крохи ничего не угрожает. Если ребенок получил 9-12 баллов — с ним все хорошо. ВыводыБудущим мамам не стоит выискивать, какие из параметров в ее заключении КТГ в норме, а какие отклоняются от нее. Весь анализ за нее делается специальной компьютерной программой. И главный для женщины показатель — это ПСП. По сути он отражает весь вердикт. Если КТГ не получилась, если показатели противоречат друг другу, доктор обязательно попросит прийти на обследование еще раз. Переживать не стоит, такое тоже — не редкость. Тревожные показатели кардиотокографии — не повод переживать, а повод отправиться по направлению в стационар, где будущей маме проведут обследование, включающее УЗИ и лабораторные анализы, и примут решение о родоразрешении. Такой вариант завершения беременности, конечно, не может устраивать никого из женщин. Но в утешение им можно сказать, что в сроки, на которых проходит КТГ, ребенок уже вполне жизнеспособен, и появившись на свет в 36, 37, 38 или 39 недель, он вполне сможет справиться с новыми обстоятельствами.
О том, как интерпретировать кардиотокограмму (КТГ), смотрите в следующем видео. Таблица сердцебиения плода по неделям. Норма, когда появляется, как определить полЗакрыть
выслушивание и нормы частоты при беременности, причины слабого сердцебиения на ранних срокахСердцебиение плода — важный маркер его жизнеспособности и жизнедеятельности. Практически с самого начала беременности и до самого момента родов, а также в ходе родового процесса ритм и частота биения сердечка малыша о многом может рассказать докторам. В этом материале мы собрали все самое интересное о сердцебиении плода. Как формируется сердце?Сердце и сосуды у эмбриона формируются в числе самых первых. Именно на них ложится большая ответственность — обеспечивать растущий организм кровью. Сам процесс формирования сердечка у ребенка — очень тонкий, высокоточный и сложный. Удивительно, что все эти процессы протекают очень быстро, буквально в течение нескольких недель. Любое негативное воздействие извне может помешать нормальному формированию, и тогда позднее выявляются пороки. Чтобы обезопасить своего малыша, уже при обнаружении двух заветных полосочек на тесте важно предпринять все возможное, чтобы исключить негативные факторы — курение, алкоголь, прием медикаментов без разрешения доктора при беременности на ранних сроках могут привести к нарушению процессов формирования сердца и сосудов. Уже через 2 недели после зачатия крошечное сердце начинает зарождаться.
На этой неделе женщины обычно узнают о своем «интересном положении» и еще только привыкают к мысли о том, что скоро станут мамами. А у ребенка в утробе матери уже начинается процесс усложнения теперь уже единой сердечной трубки. К концу 3 недели гестации сердце становится сигмовидным. Его форма все еще далека от привычных нам и пока больше напоминает червяка или латинскую букву S. Зато в нем уже есть первый желудочек и первичное предсердие. Еще через неделю однокамерное сердце начинает биться, но эти первые мышечные сокращения пока еще нельзя послушать, слишком малы размеры. На 5-й неделе беременности растут отделы сердечка, появляется перегородка, которая из однокамерного органа делает двухкамерный. На 6-й неделе беременности сердечко крохи обзаводится тремя камерами, а к концу недели оно становится таким, каким и должно быть — четырехкамерным. Считается, что полностью процесс формирования сердечка плода заканчивается к 7 неделе. Отныне в его структуре ничего не меняется, оно только растет и увеличивается, работает и поставляет к остальным органам нужное количество крови. За состоянием сердца малыша врачи внимательно следят на протяжении всей беременности — тон, частота, ритмичность могут сказать о том, каково самочувствие ребенка, нет ли у него признаков гипоксии или недостаточного питания. Это один из основных диагностических признаков. Выслушивание — сроки и способыНа 5 акушерской неделе беременности биение сердечка малыша определяется на ультразвуковом сканере. Правда, при условии, что сканер хорошего качества, у врача высокая квалификация, а УЗИ проводится трансвагинальным способом. Если делают наружное УЗИ, через живот (трансабдоминально), то прослушать биение сердца крохи можно не ранее 7 недели беременности. Несмотря на то что маленькое сердце уже прослушивается, оно пока женщиной не ощущается. Некоторые и на поздних сроках не могут почувствовать сердцебиения самостоятельно, если ребенок расположен неудобно — своей грудной клеткой отвернут от передней брюшной стенки мамы.
После 29-30 недели беременности применяется дополнительно метод КТГ. При нем фиксируют показания сразу двух датчиков — один фиксирует биение сердечка, а второй двигательную активность. Такие же датчики могут применяться в родах для контроля сердечной деятельности рождающегося плода. В третьем триместре женщина может послушать сердце ребенка фонендоскопом самостоятельно дома, но услышать хоть что-то можно лишь при условии, что у мамы нет ожирения, что малыш расположен своей грудной клеткой близко к брюшной стенке мамы. Более информативным может быть особый прибор — домашний фетальный монитор. Сейчас такие приборы доступны, купить их может любая будущая мама. Они определяют ЧСС (частоту сердечных сокращений) плода. Аппарат для прослушивания оснащен наушниками и удобным ультразвуковым датчиком. На любом сроке по показаниям врач может назначить дуплексное сканирование — УЗИ с допплером (допплерография), на котором оценивается не только развитие органа, но и скорость и особенности кровотока в сердце и кровеносных сосудах. НормыВ разные стадии формирования детского сердца у малыша будут фиксироваться разные показатели частоты сердечных сокращений. И это будет совершенно нормально. Поэтому после УЗ-сканирования врач всегда сверяет полученные данные с таблицами, которые указывают на нормальный диапазон ЧСС для текущего срока гестации. На самых ранних сроках сердце крохи слабое — ЧСС не превышает 90-115 ударов в минуту. Чаще всего на 5 неделе сердце малютки стучит с частотой около 100 ударов в минуту. Мы помним, что в этот период сердце малыша еще не обзавелось четырьмя камерами, и сокращения более редкие. На 7 неделе, когда орган становится четырехкамерным, ЧСС в норме составляет от 105 до 130 ударов в минуту. На ультразвуковом обследовании, которое пройдет в период 8-9 недели, сердце ребенка будет биться еще чаще — 130-155 ударов в минуту, а к 10 неделе — до 160 сокращений в минуту. Самым быстрым и активным сердечко становится к 14 неделе беременности — частота сердечных сокращений может достигать 185 ударов. В течение остального срока вынашивания малыша нормальным считается показатель ЧСС от 120 до 175 ударов, а перед родами за неделю-две сердечко обычно стучит с частотой 120-160 ударов. Отклонения ЧССПоскольку скорость и интенсивность сокращений сердечной мышцы малыша считается важным диагностическим признаком, следует знать, о чем могут говорить те или иные отклонения в значениях. Если реальное ЧСС плода превышает норму, это считается менее опасным состоянием, чем замедление частоты сердечных сокращений. Учащенное сердцебиение может расцениваться как признак угрожающей гипоксии, кислородного голодания на самой начальной его стадии. Сердце крохи начинает биться чаще, когда голодание уже возникло, но серьезных разрушительных последствий пока не принесло. Когда гипоксия длительная, некомпенсированная, фиксируется замедленное сердцебиение. ЧСС усиливается и при нарушениях строения и функций плаценты. Так, малыш может реагировать на плацентарную недостаточность, на сниженный материнский гемоглобин. Помимо этого, учащенным сердечным ритмом дети в утробе могут реагировать на нарушение самочувствия мамы.
Если ЧСС замедленное, врача это пугает сильнее, ведь это может быть признаком неблагополучия ребенка в стадии декомпенсации, когда его маленький организм не может возместить нехватку чего-то (кислорода, питания). Некоторые тяжелые врожденные пороки развития сопровождаются замедленным ЧСС, также это может быть признаком нарушений гемостаза у женщины или ее ребенка. При обнаружении отклонений от нормы ЧСС важно понять, насколько постоянный характер они носят. Если замедление временное и быстро восстанавливается до нормы, то так может проявиться реакция крохи на то, что мама долго находилась в положении лежа на спине (происходило сжимание маткой сосудов, в частности, полой вены). Такое отклонение не представляет опасности. В любом случае при установлении регулярных отклонений ЧСС от норм женщине будет показано дополнительное обследование для установления причин, которые могли привести к ухудшению состояния плода. Что еще можно обнаружить в сердце на УЗИ?Во всем, что касается сердца и его здоровья, будущие мамы очень трепетны и ранимы. И без специальных медицинских знаний совершенно очевидно, что без здорового сердечка полноценное существование ребенка невозможно. Именно поэтому беременные и их родственники очень часто болезненно воспринимают сложные врачебные термины, которые могут прозвучать во время очередного ультразвукового исследования. 7% будущих мам, по существующей статистике, слышат от врача формулировку «гиперэхогенный фокус в левом желудочке». Ни о чем страшном это не говорит. Таким называется участок сердечной мышцы, который дает повышенное «эхо», то есть наиболее ярко выглядит на мониторе УЗ-аппарата. Считается, что это происходит из-за отложения солей кальция в сердечной мышце или из-за наличия дополнительной хорды в сердечке. Ни то, ни другое состояние не считается патологическим, не нуждается ни в каком лечении и никак не влияет на здоровье ребенка в целом и его сердца в частности. Лишь иногда гиперфокус — признак аномалии. Речь идет о хромосомных патологиях, таких, как синдром Дауна, Тернера, Патау и т. д. Но гиперфокус не будет в этом случае единственным признаком болезни у малыша — будут положительными и другие характерные маркеры, которые устанавливаются на пренатальных скринингах. Если скрининг не выявил высокого риска хромосомных отклонений, если (кроме гиперфокуса) ничего подозрительного нет, говорят об изолированном ГЭФ, что считается вариантом нормы. Повода для волнений нет. Часто будущих мам волнует, как определяются пороки сердца. Современный уровень развития медицины позволяет еще в период беременности установить у малыша большинство видов врожденных пороков. Гипоплазия левого или правого желудочка, стеноз аорты, аномалии соединения легочных вен, перегородки не представляют большого труда в диагностике. Прогнозы индивидуальны и во многом зависят от вида порока, его выраженности.
ЧСС и пол ребенкаМногие уверены, что по характеру и частоте сердцебиения малыша можно определить его пол. Ученые не смогли найти отличий в ЧСС мальчиков и девочек, гинекологи многократно рассказывали о том, что никакой связи между половой принадлежностью ребенка и его сердцебиением не существует. Однако женщины продолжают интересоваться, как же установить пол по ЧСС, о чем свидетельствуют женские форумы в интернете. Так, девочкам народный метод приписывает более частое сердцебиение, чем мальчикам. На практике же все не так однозначно. В момент измерения частоты сердечных сокращений мама могла волноваться, в связи с чем сердечко крохи могло биться чаще, женщина могла заболеть, плохо себя чувствовать, страдать токсикозом. Сам малыш мог спать или бодрствовать, что также скажется на скорости биения его сердца. Те, кто искренне верит, что сердечки маленьких девочек стучат глухо, сбивчиво, ошибаются. Так стучат сердца детей с пороками развития, тяжелой некомпенсированной гипоксией, у здоровых мальчиков и девочек сердце должно биться ритмично и четко, а пол тут совсем ни при чем. Те, кто интересуется, насколько точным является метод определения пола по биению сердца плода, должны знать, что точность не превышает 50%. Иными словами, вне зависимости от конкретных значений ЧСС в материнской утробе находится либо мальчик, либо девочка. Шансы равны. Чтобы выяснить пол ребенка, лучше воспользоваться другими, более надежными способами. После 12-13 недель на УЗИ пол малыша устанавливают с точностью до 75%, после 18 недель точность повышается до 90-93%. После 9 недель беременности можно сделать неинвазивный тест ДНК, который с точностью до 97% ответит на вопрос, ребенка какого пола следует ожидать, а также есть у него или нет хромосомная аномалия. В продаже сегодня можно встретить и так называемые гендерные тесты для домашнего использования. Они предлагают установить пол ребенка по экспресс-анализу мочи. Стоят такие тесты довольно дорого, и вас может ждать разочарование, поскольку их точность невысока. О том, что видит специалист УЗИ, когда просматривает сердцебиение плода, смотрите далее. Сердцебиение плода: по неделям, норма, когда можно услышатьСтук сердца еще не рожденного малыша – самый приятный и долгожданный звук для беременной женщины. Он означает начало новой жизни, надежды и радости будущего материнства. Но кроме этого, сердцебиение ребенка может многое рассказать о его здоровье. Сроки обнаружения и частота сердечных сокращений плодаОбнаружить сердцебиение малыша можно уже на ранних сроках. С помощью обычного абдоминального датчика УЗИ врач определит удары сердца в 5 недель беременности, а вагинальный датчик позволит сделать это уже в 3-4 недели, то есть практически сразу после первого удара маленького сердечка (см. расчет срока беременности — калькулятор). Частота сердцебиений у плода варьирует не только в зависимости от его активности, но и меняется со сроком беременности.
Врач оценивает не только, какое сердцебиение плода по неделям, но и учитывает дополнительные факторы (болезни матери и ребенка, время прослушивания и фазу активности малыша). Причины нарушения сердечного ритма
Для чего определяют сердцебиение плода?Установление факта развивающейся беременностиПосле первой задержки менструации и появления двух заветных полосок будущая мама обычно направляется на УЗИ. С помощью современных аппаратов уже на третьей неделе беременности можно услышать частый стук сердца маленького эмбриона. Если при первом УЗИ не прослушивается сердцебиение плода при наличии в матке плодного яйца, то это не повод для паники. Обычно при повторном исследовании через неделю подросший эмбрион позволяет услышать стук своего сердца. Но в некоторых случаях сердцебиение так и не появляется, а плодное яйцо деформируется. Это состояние называется замершей беременностью. В таком случае с помощью гормональных препаратов производят медицинский аборт (осложнения), а новую попытку забеременеть рекомендуют через 3-6 месяцев. Оценка состояния плодаСердце малыша реагирует на малейшие изменения в окружающем его мире. Стресс, болезнь или физическая нагрузка матери, состояние сна или активности плода, концентрация кислорода в окружающем воздухе мгновенно отражаются на сердечном ритме. Но эти изменения носят временный характер. Если сердце бьется слишком быстро долгое время, это говорит о нарушении кровоснабжении плода, так называемой фетоплацентарной недостаточности. Чаще всего она носит хронический характер. В редких случаях компенсаторные возможности малыша истощаются, сердце начинает биться медленнее нормы, что говорит об ухудшении его состояния. В таких случаях часто требуется экстренное родоразрешение. От того, на какой неделе сердцебиение плода стало патологическим, во многом зависит выбор лечения. Мониторинг состояния плода в родахВ момент родов ребенок испытывает колоссальные нагрузки, сдавление и дефицит кислорода. В большинстве случаев его сердечно-сосудистая система успешно справляется с этими трудностями. Но иногда происходит пережатие пуповины, отслойка плаценты или другие экстренные состояния, требующие немедленной медицинской помощи. Поэтому в родах проверяют частоту сердцебиений ребенка после каждой схватки, чтобы не пропустить признаки начинающейся острой нехватки кислорода. Методы выслушивания сердцебиения плодаУЗИЭто самый первый метод, используемый при беременности. При проведении исследования наряду с определением частоты сердечных сокращений врач оценивает размеры плода, состояние плаценты и дает комплексное заключение. Особенно тщательно слушают сердечные тоны и изучают строение сердца при пороках развития у беременной и рождении детей с пороками сердечно-сосудистой системы в прошлом. Очень важно выявить аномалии строения и работы сердца при перенесенных матерью во время беременности инфекциях. АускультацияЭто выслушивание сердечных тонов с помощью специального акушерского стетоскопа. Определить сердцебиение таким способом можно, начиная с 18-20 недели беременности. Опытный врач может с помощью трубочки определить приблизительную частоту сердцебиения, ясность тонов, место их наилучшего выслушивания. Но даже человек без медицинского образования способен обнаружить сердечные тоны и подсчитать их количество в минуту с помощью секундомера. В некоторых случаях аускультация стетоскопом затруднена или не возможна:
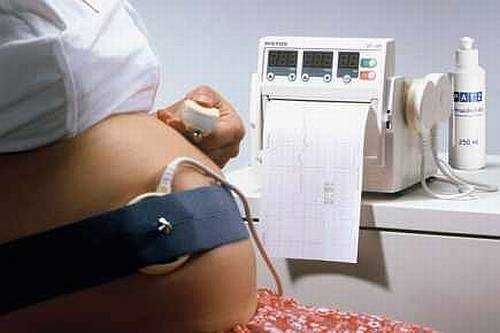
Кардиотокография (КТГ)Очень информативный метод, позволяющий оценить сердцебиение малыша. С помощью этой процедуры можно на ранних этапах выявить кислородное голодание плода и принять соответствующие меры (см. расшифровка КТГ плода при беременности). Аппарат КТГ представляет собой ультразвуковой датчик, который посылает и улавливает отраженные сигналы от сердца плода. Все изменения сердечного ритма записываются на пленке. Вместе с основным датчиком устанавливают и датчик маточных сокращений. Он показывает активность матки, что особенно актуально в процессе родов. В аппаратах последних лет существуют специальные датчики движений плода, иногда с помощью отдельной кнопки беременная женщина может фиксировать их самостоятельно. Вся информация, поступающая от датчиков, отображается на ленте. Длительность процедуры КТГ составляет 50-60 минут. Этого времени обычно хватает, чтобы застать моменты активности и сна малыша. В особых случаях датчики прикрепляют к животу беременной и оставляют на сутки. Для анализа сердцебиения плода срок беременности играет очень важную роль. Первое исследование КТГ проводят после 32 недели, так как до этого срока данные будут неинформативны. Именно после 31-32 недель формируется связь между двигательной активностью и сердечной деятельностью плода. Обычно за беременность женщина проходит КТГ дважды (в 32 недели и непосредственно перед родами). По показаниям можно проводить КТГ неограниченное количество раз, так как процедура безвредна. Расшифровку ленты КТГ проводит врач, который сравнивает результаты этого исследования с данными УЗИ и анализов. Сама по себе кардиотокография не является источником окончательного диагноза. «Хорошая» КТГ включает в себя следующие параметры
Все эти параметры аппарат самостоятельно анализирует и выдает результат в виде специального индекса ПСП. В норме он не превышает единицы. Но на работу сердца малыша влияет множество других факторов, оценить которые может только врач. Причины «плохой» КТГ
Если малыш испытывает недостаток воздуха, то его сердце начинает усиленно работать, повышается частота сокращений. В ответ на схватку или собственное шевеление малыш может реагировать урежением сердцебиения, что тоже не является нормой.
Если при прослушивании сердцебиений плода выявлена его гипоксия, подтвержденная другими методами, то врач назначает лечение либо проводит экстренное родоразрешение (в зависимости от срока и состояния плода). ЭхокардиографияЭхокардиографией используется на 18-28 неделе беременности только при подозрении на развитие пороков сердца у ребенка. Это метод УЗИ, изучающий особенности кровотока и строения сердца. Она показана если:
Метод эхокардиографии применяется и как двухмерное УЗИ, и используются другие режимы ультразвукового сканера: одномерное УЗИ и режим Допплера. Подобное сочетание методик помогает досконально изучить и строение сердца, и характер кровотока в крупных сосудах. Можно ли определить пол малыша по сердцебиению?Большинство женщин в интересном положении и даже некоторые медицинские работники считают, что по частоте сердцебиения малыша в утробе можно определить его пол. Почему-то существует поверье, что у девочек сердце «частит», то есть бьется 150-160 раз в минуту, а у мальчишек частота сокращений 135-150 ударов. Эта гипотеза не имеет никакого научного обоснования, поэтому пол таким способом можно угадать с достоверностью только 50 процентов. Частота сердцебиения плода отражает способность его организма справляться с дефицитом кислорода. Половая принадлежность на эту способность никак не влияет. Если будущей маме хочется знать заранее, пеленки какого цвета покупать, то можно обратиться к хорошему специалисту по УЗИ, который сможет определить пол малыша с большой точностью. Можно ли услышать сердцебиение плода самостоятельно?Если у будущей мамы появляется желание послушать сердце своего малыша, то необязательно совершать внеочередной визит в женскую консультацию. Существует несколько способов послушать звук развивающейся жизни. Стетоскоп
Главное – ежедневные тренировки. Тогда в один прекрасный день муж, мама или другой обладатель стетоскопа сможет услышать долгожданные звуки биения сердца. Важно научиться отличать их от звуков шевеления плода, пульса или перистальтики матери. Фетальный допплер — детектор сердцебиения
Приложив ухо к животуКогда слышно сердцебиение плода ухом? На поздних сроках беременности (после 30 недели) можно удостовериться, что сердцебиение плода в норме, просто приложив ухо к животу беременной, но зависит от жировой прослойки у женщины. Прослушивать сердце ребенка нужно в определенном месте живота, в зависимости от расположения плода в матке. Если малыш лежит головкой вниз, то его сердце лучше слышно ниже пупка женщины, со стороны спинки ребенка. При тазовом предлежании прослушивать тоны лучше над пупком. Если беременность многоплодная, то сердце каждого ребенка слышно в разных отделах живота. Случаи серьезных патологий, вызывающих нарушение сердцебиения довольно редки. Природа распорядилась так, что подавляющее большинство беременностей заканчивается рождением абсолютно здорового и полноценного ребенка. Поэтому параллельно с наблюдением у врача нужно прислушиваться к зарождающейся внутри жизни и радоваться будущему материнству. Когда у ребенка сердцебиение во время беременностиАвтор Рейюс Мамедли Опубликовано Изменено: Для здоровой беременности необходимо, чтобы сердцебиение будущего ребенка было заметно регулярным. Обнаружение сердцебиения зависит от типа беременности. Врач может легко определить сердцебиение в зависимости от срока беременности.Как будущая мама, вы должны задаться вопросом, когда у ребенка сердцебиение, каким должно быть обычное первое сердцебиение? Беременность: когда у ребенка сердцебиение?1. Первое биение сердцаМедицинские работники начинают отсчет с срока беременности, когда у мамы прекращается менструация. По этой причине сердце формируется вскоре после оплодотворения. Судя по расчетам врача продолжительности беременности, это происходит примерно через 4 недели после последней беременности мамы.Это вряд ли пройдет через две недели после оплодотворения, но сердце формируется. К 5 неделе беременности сердце начинает биться и делится на камеры. Шесть недель спустя кровь начинает течь по телу, и частота сердечных сокращений увеличивается от 100 до 160 в минуту. Таким образом, вы можете услышать сердцебиение ребенка на шестинедельной беременности. 2. Аппарат для прослушивания сердцебиения плодаВ современном акушерстве используется фетальный допплер, который активирует активность ребенка с помощью акустических волн.Машина улавливает эти движения так же, как и ультра-шум. Тем не менее, в этих устройствах нет фото-отображения плода. Трансвагинальный ультра-шум - одно из устройств, используемых для определения сердцебиения ребенка на ранних стадиях беременности. С помощью этого ультразвукового прибора сердце можно определить уже через шесть недель и через четыре дня после беременности. В оборудовании есть зонд, который вставляется в область влагалища беременной женщины и работает, посылая акустические волны, которые идентифицируют ребенка и его сердцебиение.С помощью ультразвукового аппарата врач может увидеть матку и определить ее частоту сердечных сокращений. Через 6 недель измерения включают наилучшее определение сердечного ритма в минуту. 3. Что делать, если вы не слышите / не видите сердцебиение плода?Если вашему ребенку 6 недель или больше, и вы не слышите / не видите сердцебиение на УЗИ, ваш врач обсудит вероятность внематочной беременности или выкидыша. Она проведет лабораторный анализ уровня ХГЧ. Она также может купить повторное УЗИ через 3-5 дней, чтобы устранить возможные ошибки оборудования или возможные ошибки при свидании. Когда врач смотрит на плод, он обращает внимание не только на сердцебиение. Он ищет гестационный мешок и проверяет размер ребенка. Эти измерения позволят определить возраст плода. В результате мать может определить дату их рождения. Это расценки на последнюю дату менструации. Точность этой даты зависит от того, регулярный у вас цикл или нерегулярный менструальный цикл. Каким должно быть первое здоровое сердцебиение?1.Частота сердечных сокращенийНа 10 неделе беременности можно услышать сердцебиение плода. Скорость может быть медленнее или быстрее в зависимости от движений ребенка. Нерегулярное сердцебиение не должно вызывать тревогу, поскольку это нормальное явление. Это похоже на то, что происходит с вашим сердцебиением в зависимости от того, активны вы или нет. Обычно частота сердечных сокращений ребенка должна быть в пределах 120–160 ударов в минуту. 2. Ритм сердцебиенияВрачи также прислушиваются к ритму сердца ребенка.Это также может быть регулярным или нерегулярным, по этой причине не должно вызывать беспокойства. Нерегулярный ритм возникает из-за того, что электрическая система сердца ребенка все еще недостаточно развита. В случае аритмии или нерегулярного ритма врач может запросить дополнительные анализы через несколько дней. Это всего лишь подтверждающий тест, чтобы убедиться, что с ребенком все в порядке. Развитие плода: от зачатия до рождения
Как сохранить здоровье ребенка?Во время пребывания вашего ребенка в утробе матери многое развивается и изменяется.Есть множество факторов, с которыми вы не можете справиться, которые могут повлиять на развитие сердца вашего ребенка, включая генетические или хромосомные аномалии, но вы также можете сделать то же самое, чтобы сохранить сердце вашего ребенка как можно более здоровым: Попробуйте принимать фолиевую кислоту до зачатия и на протяжении всей беременности. Похоже, что это помогает предотвратить врожденный порок сердца. Курящие женщины должны немедленно бросить курить. Курение матери в течение первого триместра может быть причиной 2% проблем с сердцем, таких как нарушения работы клапана и сосудов. Женщины с гестационным диабетом или диабетом II типа должны контролировать уровень глюкозы в крови на протяжении всей беременности. Это важно, поскольку диабет был связан с большей опасностью возникновения проблем с сердцем. Не используйте препарат от прыщей Аккутан во время беременности, так как он может вызвать пороки сердца плода. . Когда можно услышать сердцебиение ребенка?После положительного результата теста на беременность ваш врач может порекомендовать вам назначить УЗИ на ранних сроках беременности примерно на 7 1/2 - 8 неделе беременности. Некоторые медицинские практики не назначают первое УЗИ до 11–14 недель. Ваш врач может порекомендовать это сканирование уже через 6 недель, если вы:
Во время первого визита на УЗИ Врач или техник УЗИ проверит следующее:
Сердцебиение ребенкаСердцебиение вашего ребенка должно быть в пределах 90-110 ударов в минуту (ударов в минуту) в возрасте от 6 до 7 недель.К девятой неделе сердцебиение вашего ребенка должно достигнуть 140-170 ударов в минуту. Почему вы не слышите сердцебиение ребенкаВозможно, вы не сможете услышать сердцебиение ребенка на первом УЗИ. Чаще всего это происходит из-за слишком ранней беременности. Это не обязательно означает, что есть проблема. Ваш врач может порекомендовать вам назначить еще одно УЗИ через 1-2 недели. Другие причины, по которым вы можете не слышать сердцебиение, включают:
Если сердцебиение не обнаружено, ваш врач проверит ваши измерения плода .Ваш лечащий врач может быть обеспокоен отсутствием сердцебиения плода у эмбриона с длиной макушки и крестца более 5 миллиметров. После 6 недели вашего врача также будет беспокоить отсутствие гестационного мешка. Ваш врач может запросить анализ крови, чтобы подтвердить беременность, или попросить вас вернуться через несколько дней для повторного ультразвукового исследования. Проведенное в 1999 году продольное исследование 325 женщин в Соединенном Королевстве, у которых в анамнезе был выкидыш, показало, что если сердцебиение обнаруживается через 6 недель, вероятность продолжения беременности составляет 78 процентов.Через 8 недель вероятность составляет 98 процентов, а через 10 недель она возрастает до 99,4 процента. .Высокий пульс при беременности: причины, признаки и лечение Последнее обновление Будь то физическое, умственное или эмоциональное, женское тело претерпевает множество изменений во время беременности. Если вы беременны, одно из таких изменений, которое может вас обеспокоить, - это изменение или, скорее, увеличение частоты сердечных сокращений. Учащенное сердцебиение (ощущение, что ваше сердце колотится или стучит) обычно безвредно и возникает из-за сердечно-сосудистых изменений.Однако во многих случаях это, казалось бы, обычное изменение может указывать на проблему в сердце или других частях тела, особенно если оно внезапное. К резкому учащению пульса во время беременности нельзя относиться легкомысленно. Так что читайте дальше, чтобы узнать об этом больше. Видео: Учащенное сердцебиение во время беременности - причины, признаки и лечение
Нормально ли иметь высокий пульс во время беременности?Нормальная частота сердечных сокращений здорового человека составляет от 60 до 80 в минуту.Однако во время беременности этот показатель часто достигает 100. Повышенная частота сердечных сокращений называется тахикардией и является обычным явлением во время беременности. Если вы беременны, ваше тело будет постоянно усердно работать, чтобы обеспечить питание вашего растущего ребенка. По мере того, как ваша беременность прогрессирует, количество крови, необходимое вашему ребенку, будет увеличиваться, и ваше сердце будет биться быстрее, чтобы перекачивать больше крови в систему. Причины учащенного пульса во время беременностиСуществует множество факторов, которые могут вызвать учащенное сердцебиение во время беременности.Они следующие:
причин и как их остановитьНормально ли иметь высокий пульс во время беременности?Учащение пульса, достигающее 100 ударов в минуту (ударов в минуту) и выше, может быть нормальным для большинства людей. Во время беременности частота сердечных сокращений может увеличиваться на 25% (1) , , что считается учащенным сердцебиением, которое может привести к эпизодическому сердцебиению во время беременности. Это состояние называется тахикардией и может быть частым или редким явлением во время беременности (2).Из-за учащенного сердцебиения вы можете почувствовать, как ваше сердце колотится, трепещет или колотится. Ваше тело питает другую жизнь внутри себя и требует больше кислорода и питательных веществ, тем самым заставляя ваше сердце работать тяжелее, чтобы перекачивать для него больше крови. Однако другие факторы, такие как основное заболевание, также могут привести к учащению сердцебиения во время беременности. Именно поэтому важно понимать причины учащенного сердцебиения во время беременности. Прочтите этот пост MomJunction, чтобы понять учащенное сердцебиение во время беременности и способы избавиться от него. Причины учащенного сердцебиения во время беременностиПомимо физиологических факторов, учащенное сердцебиение может вызывать несколько других возможных причин. Некоторые из них включают:
Симптомы учащенного сердцебиения у беременныхУчащенное сердцебиение во время беременности сопровождается множеством других симптомов, включая (1) -
Если вы часто испытываете эти симптомы, обратитесь за помощью к врачу.Ваш врач внимательно осмотрит вас, чтобы проверить, регулярные ли изменения беременности или нет. Как быстро сердцебиение во время беременности?Работа сердца варьируется в зависимости от триместра, что также влияет на сердцебиение. Частота сердечных сокращений начинает увеличиваться с 7-й недели и достигает пика на 10-20% к третьему триместру. Ударный объем (количество крови, перекачиваемой из сердца) увеличивается на 10% в первой половине беременности и достигает своего пика примерно через 20 недель и будет оставаться стабильным до срока (12). Вредно ли учащенное сердцебиение во время беременности?По большей части учащенное сердцебиение является признаком здоровой беременности. Это показывает, что ваше тело работает правильно, чтобы удовлетворить потребность в кислороде и питательных веществах, необходимых развивающемуся ребенку. Пока другие вредные симптомы не сопровождают учащенное сердцебиение, это может не вызывать беспокойства. Как бороться с учащенным пульсом во время беременности?Хотя учащенное сердцебиение - это нормальный физиологический процесс, вы можете адаптироваться к некоторым изменениям образа жизни, чтобы сохранить свое здоровье и здоровье вашего ребенка.
Лечение учащенного сердечного ритмаЛекарства не всегда являются лучшим средством лечения учащенного сердечного ритма и используются только в экстренных случаях под наблюдением врача.Антиаритмические или блокаторы бета- или кальциевых каналов обычно назначают при тахикардии (частота сердечных сокращений выше нормы) (13). Далее мы ответим на несколько часто задаваемых вопросов об учащенном сердцебиении во время беременности. Часто задаваемые вопросы1. Какова частота пульса, когда я беременна? По данным Американского колледжа акушерства и гинекологии (ACOG), частота сердечных сокращений у беременных не должна превышать 140 ударов в минуту (что обычно происходит во время интенсивных упражнений) (14). 2. Указывает ли учащенное сердцебиение на мальчика или девочку? Нет исследований, подтверждающих, что частота сердечных сокращений матери или частота сердечных сокращений плода во время беременности указывают на пол плода. Это всего лишь сказка старых жен, что частота сердечных сокращений плода выше 140 ударов в минуту может указывать на девочку, а ниже - на мальчика (15). 3. Может ли учащенное сердцебиение повлиять на ребенка? Учащение пульса - это здоровое изменение во время беременности и, как известно, не влияет на ребенка. Учащенное сердцебиение во время беременности - часть естественно изменяющегося тела. Это безвредно, но это не значит, что вы должны игнорировать любые сопутствующие симптомы. Если вы заметили какие-либо необычные признаки и симптомы, поговорите со своим врачом, чтобы понять истинную причину. Достаточно отдыхайте и держитесь подальше от всех возможных факторов стресса. Если у вас есть какой-либо опыт или какие-либо средства правовой защиты, которые вам помогли, напишите нам ниже в разделе комментариев. Список литературы.График по неделям и методы, используемые для ее мониторингаСлышать сердцебиение ребенка впервые - действительно невероятный момент. Любой родитель захочет испытать это снова и снова. И вы также можете сделать это с помощью процедуры ультразвуковой диагностики, которая позволяет вам слышать сердцебиение плода и сообщать вам, идет ли ваша беременность здоровым. Узнайте больше о том, на что указывает сердцебиение ребенка и как вы можете его регулярно контролировать, в этой статье MomJunction о сердцебиении плода во время беременности. Когда вы впервые можете услышать сердцебиение ребенка?Сердце вашего ребенка начинает биться уже на 5-й неделе (или 22 дня) беременности (1). Это когда виден первый признак развивающегося эмбриона, называемый полюсом плода. Если вы пойдете на раннее ультразвуковое исследование, примерно на 6-й неделе, вы сможете услышать и увидеть, как бьется сердце ребенка (2). Или вы можете послушать его во время вашего первого ультразвукового допплера, которое является частью вашего первого дородового осмотра, запланированного между 12-й и 14-й неделями, или в некоторых случаях позже (3). Иногда положение ребенка в утробе матери может помешать вам услышать сердцебиение при любом из ультразвуковых исследований, но это не должно вызывать беспокойства. Вам сделают повторное ультразвуковое исследование, на котором вы сможете прослушать сердцебиение. Иногда могут быть другие причины, мешающие слышать сердцебиение плода. Вы можете поговорить об этом с врачом. Почему вы не можете услышать сердцебиение плода на раннем УЗИ?Возможно, вы не сможете услышать сердцебиение, если сканирование проводится на слишком ранних сроках беременности.В таком случае ваш врач перенесет повторное сканирование через одну-две недели. Другими причинами могут быть:
Если проблем нет, вы сможете четко это слышать.Однако частота сердечных сокращений ребенка обычно нестабильна и может изменяться по мере развития беременности. График нормальной частоты сердечных сокращений плода по неделямЧастота сердечных сокращений плода изменяется в зависимости от гестационного возраста плода. Он начинается с более медленной скорости, которая увеличивается с каждым днем, пока не стабилизируется примерно на 12-й неделе. Нормальная частота сердечных сокращений в этот период беременности составляет от 120 до 160 ударов в минуту (4). Приведенная ниже диаграмма дает представление о том, как частота сердечных сокращений плода меняется неделя за неделей (5).
Слышимость сердцебиения во многом зависит от положения плода и характера тканей брюшной полости.Кроме того, нормальное сердцебиение снижает риск выкидыша. Сердцебиение ребенка при рожденииЧастота пульса новорожденного (новорожденного) во время бодрствования составляет от 100 до 165 ударов в минуту, а во время сна - от 90 до 160 ударов в минуту. Это первые 28 дней жизни ребенка (7). Различается ли частота пульса у девочек и мальчиков?Частота сердечных сокращений ребенка не имеет ничего общего с полом ребенка. Но мифы о беременности заключают, что частота сердечных сокращений превышает 140 ударов в минуту, если это девочка, и ниже 140 ударов в минуту, если это мальчик (6).Однако это чисто бабушкины сказки, и биение сердца не может предсказать пол ребенка. Изменения сердечного ритма во время беременностиСердце вашего ребенка продолжает развиваться во время беременности. ЧСС плода на ранних сроках беременности составляет от 90 до 110 ударов в минуту (7). Затем он будет расти и достигать пика примерно на 9-й и 10-й неделе до 170 ударов в минуту. После этого сердцебиение становится нормальным и стабилизируется между 120 и 160 ударов в минуту во втором и третьем триместрах. Если сердцебиение слишком быстрое, слишком медленное или нерегулярное, есть вероятность, что у вашего ребенка проблемы с сердцем.Однако эти признаки не всегда указывают на проблему с сердцем и могут потребовать дальнейшего обследования с помощью эхокардиограммы плода. В случае отклонения от нормы ваш врач может попросить вас изменить положение во время процедуры, чтобы ребенок получал достаточно кислорода. Если это не решит проблему и проблема не исчезнет, они могут назначить другие тесты для постановки правильного диагноза. Колебается ли сердечный ритм ребенка во время беременности?Частота сердечных сокращений плода не всегда постоянна на ранних сроках беременности и варьируется от беременности к беременности и от ребенка к ребенку.Ниже перечислены факторы, которые могут повлиять на частоту сердечных сокращений:
Однако делать поспешные выводы о состоянии здоровья ребенка только на основании частоты сердечных сокращений нельзя. Могут быть ситуации, когда он не измеряется неправильно. Только последующие тесты могут помочь определить состояние здоровья ребенка. Как сохранить здоровье ребенка?Помимо факторов, упомянутых выше, генетические или хромосомные аномалии также вызывают колебания сердцебиения ребенка. Вот несколько способов сохранить сердце ребенка здоровым и поддерживать идеальную частоту сердечных сокращений.
При этом вы также можете проверить или контролировать частоту пульса вашего ребенка дома с помощью пульсометра. Безопасно ли контролировать частоту сердечных сокращений ребенка дома?Домашние пульсометры плода работают с использованием ультразвуковой технологии с очень низким уровнем излучения, и их следует использовать только после одобрения врача.Также частое использование ультразвука может привести к нагреванию тканей и образованию в некоторых тканях мелких пузырьков (кавитации). Долгосрочные последствия нагревания тканей и кавитации для матери или ребенка неизвестны (11). Использование тахометров плода в домашних условиях рекомендуется только после 10–12 недель беременности. Полученные вами результаты не должны считаться окончательными или отменять результаты сканирования медицинским работником (12). Методы контроля сердцебиения плодаМедицинские работники используют два метода для контроля сердцебиения плода.В основном они используются на поздних сроках беременности или в родах (13).
УЗИ и врожденные пороки сердцаВаше первое дородовое УЗИ, которое запланировано где-то между 6-й и 9-й неделями, подтверждает вашу беременность, определяет дату родов и контролирует сердцебиение. Учитывая, что около 1% рождений ежегодно имеют врожденные пороки сердца, врач наблюдает за структурой сердца, чтобы проверить наличие врожденных нарушений при втором УЗИ или сканировании анатомии на 20-й неделе (14). Хотя внутриутробного лечения не существует, оно помогает врачам решить, когда и как родить ребенка. Большинство врожденных проблем корректируется после рождения ребенка с помощью хирургического вмешательства или приема лекарств. Если есть проблемы с сердечным ритмом плода, ваш врач может порекомендовать лекарства, чтобы снизить риск осложнений у ребенка. Если вам не терпится послушать сердцебиение ребенка, посоветуйтесь с врачом. Если есть какие-либо проблемы с частотой сердечных сокращений, они будут тщательно контролироваться во время беременности.Но если вы хотите следить за ним дома, сначала поговорите со своим врачом. Что вы почувствовали, когда впервые услышали сердцебиение своего ребенка? Поделитесь с нами в разделе комментариев ниже. Ссылки:. Высокое кровяное давление во время беременностиУ некоторых женщин во время беременности повышенное артериальное давление. может подвергнуть мать и ее ребенка риску возникновения проблем во время беременности. Высокое кровяное давление также может вызывать проблемы во время и после родов. 1,2 Хорошая новость заключается в том, что высокое кровяное давление можно предотвратить и вылечить . Высокое кровяное давление, также называемое гипертонией, очень распространено. В Соединенных Штатах высокое кровяное давление случается в каждой из 12-17 беременностей у женщин в возрасте от 20 до 44 лет. 3 Повышенное артериальное давление во время беременности стало более распространенным явлением. Однако при хорошем контроле артериального давления вы и ваш ребенок с большей вероятностью останетесь здоровыми. Самое важное, что нужно сделать, - это поговорить со своим лечащим врачом о любых проблемах с кровяным давлением, чтобы вы могли получить правильное лечение и контролировать свое кровяное давление - до , когда вы забеременеете. Лечение высокого кровяного давления важно до, во время и после беременности. Какие осложнения при повышенном артериальном давлении возникают во время беременности?Осложнения высокого кровяного давления для матери и ребенка могут включать следующее:
Обсудите проблемы артериального давления со своим лечащим врачом до, во время и после беременности. Узнайте, что делать, если у вас высокое кровяное давление до, во время или после беременности. Что мне делать, если у меня высокое кровяное давление до, во время или после беременности?До беременности
Во время беременности
После беременности
Каковы типы состояний высокого кровяного давления до, во время и после беременности?Ваш врач или медсестра должны следить за этими состояниями до, во время и после беременности: 1,11 Хроническая гипертонияХроническая гипертензия означает высокое кровяное давление * до беременности или до 20 недель беременности. 1 Женщины с хронической гипертонией также могут заболеть преэклампсией во втором или третьем триместре беременности. 1 Гестационная гипертензияЭто состояние возникает, когда у вас повышенное артериальное давление * только во время беременности и при отсутствии белка в моче или при других проблемах с сердцем или почками. Обычно это диагностируется после 20 недель беременности или перед родами. Гестационная гипертензия обычно проходит после родов. Однако у некоторых женщин с гестационной гипертензией риск развития хронической гипертензии в будущем выше. 1,12 Преэклампсия / эклампсияПреэклампсия возникает, когда у женщины, у которой ранее было нормальное кровяное давление, внезапно развивается высокое кровяное давление * и белок в моче или другие проблемы после 20 недель беременности. Женщины с хронической гипертонией также могут получить преэклампсию. Преэклампсия встречается примерно у 1 из 25 беременностей в США. 1,13 У некоторых женщин с преэклампсией могут развиться судороги. Это называется эклампсия , что требует неотложной медицинской помощи. 1,11 Симптомы преэклампсии включают:
У некоторых женщин симптомы преэклампсии отсутствуют, поэтому важно регулярно посещать медицинскую бригаду, особенно во время беременности. Вы более подвержены риску преэклампсии, если: 1
В редких случаях преэклампсия может возникнуть после родов. Это серьезное заболевание, известное как послеродовая преэклампсия . Это может произойти у женщин, не страдающих преэклампсией во время беременности. 14 Симптомы послеродовой преэклампсии аналогичны симптомам преэклампсии external icon.Послеродовая преэклампсия обычно диагностируется в течение 48 часов после родов, но может произойти и через 6 недель. 9 Сообщите своему врачу или сразу же позвоните 9-1-1, если у вас есть симптомы послеродовой преэклампсии. Вам может потребоваться неотложная медицинская помощь. 9,10 * В ноябре 2017 года Американский колледж кардиологии (ACC) и Американская кардиологическая ассоциация (AHA) обновили определение хронической гипертонии 2 стадии , обозначив кровяное давление 140/90 мм рт.ст. или выше. 15 Рекомендации Американского колледжа акушеров и гинекологов по гипертонии во время беременности предшествовали руководству ACC / AHA и определению гипертонии и стадии 2 . . |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| © 2008- Кафедра педиатрии имени профессора И.М. Воронцова ФП и ДПО. Содержание, карта. | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||

 Аускультация акушерским стетоскопом доступа абсолютно всем. Для этого требуется акушерская трубочка (которая стоит совсем немного), а также внимательный и терпеливый помощник. Если он не врач, то вряд ли получится расслышать сердце раньше 25 недели беременности.
Аускультация акушерским стетоскопом доступа абсолютно всем. Для этого требуется акушерская трубочка (которая стоит совсем немного), а также внимательный и терпеливый помощник. Если он не врач, то вряд ли получится расслышать сердце раньше 25 недели беременности.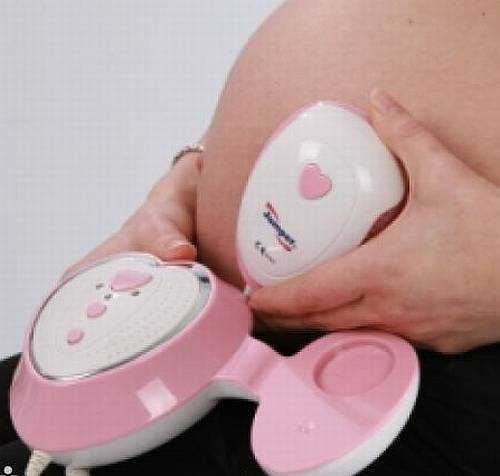 Если нет времени для тренировок в аускультации, то можно приобрести портативный ультразвуковой детектор — фетальный допплер. Это устройство работает по принципу обычного аппарата КТГ, но не пишет графическое изображение на пленке. Часто в комплекте с прибором продаются наушники для комфортного прослушивания. Услышать сердцебиение этим прибором можно уже на 8-12 неделе, но врачи рекомендуют его использовать гораздо позже, когда это необходимо, исследование должно длиться не более 10 минут.
Если нет времени для тренировок в аускультации, то можно приобрести портативный ультразвуковой детектор — фетальный допплер. Это устройство работает по принципу обычного аппарата КТГ, но не пишет графическое изображение на пленке. Часто в комплекте с прибором продаются наушники для комфортного прослушивания. Услышать сердцебиение этим прибором можно уже на 8-12 неделе, но врачи рекомендуют его использовать гораздо позже, когда это необходимо, исследование должно длиться не более 10 минут.