|
 |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Пульс у ребенка в утробе нормаСердцебиение плода по неделям: особенности и нормы в таблицеСердцебиение плода – важная характеристика, которая позволяет врачам и маме понять, насколько хорошо чувствует себя малыш в утробе. Измерять его начинают раньше других параметров жизнедеятельности и продолжают на протяжении всей беременности и родов. В связи с этим у мам есть немало вопросов о ЧСС. Как формируется сердце?Сердце у малыша начинает формироваться одним из первых. Женщина еще не догадывается, что она беременна, а у крохи уже идут интенсивные процессы органогенеза сердца и магистральных сосудов. Начинается этот процесс на второй неделе беременности (от даты зачатия). У эмбриона в первую неделю его существования образуются два сердечных зачатка – эндокардиальные трубки. Они постепенно сливаются в одну, но двухслойную. Наиболее бурный рост трубки происходит на 3 неделе беременности (первая неделя с начала задержки менструации). Несмотря на миниатюрные размеры, сердечная трубка зародыша имеет довольно сложную структуру: в ней пять отделов, их которых будут формироваться предсердие, желудочек, венозный синус, есть артериальные луковица и ствол. Характерный внешний вид детское сердечко приобретает на 5 неделе со дня зачатия, то есть на 7 акушерской неделе. К этому моменту сердечко уже разделено на правую и левую половинки, разделенные двумя перегородкам.
Процесс этот очень сложный, а потому любые нарушения в нем могут стать причиной грубой патологии, например, сердце останется в шейной области либо не перевернется, и тогда его верхушка будет обращена вниз. На 4 неделе эмбрионального развития формируется межжелудочковая перегородка, орган делится на 2 части. На 6 неделе развития малыша в перегородке образуется овальное окно и сердечко становится трехкамерным. На 7 неделе начинается и к концу 8 недели завершается процесс образования еще одной перегородки и сердце становится четырехкамерным, таким, как у каждого из нас. У зародыша начинает биться сердце в конце 5 недели беременности, это можно зафиксировать по результатам УЗИ. Других способов услышать, как стучит крошечное сердечко на ранних сроках, нет. Период со 2 по 8 неделю эмбрионального срока (с 4 по 10 неделю беременности) критически важен.
Когда и зачем измеряют?С конца 5 недели и до самого момента родов частота сердечных сокращений плода измеряется на каждом ультразвуковом исследовании. Это не дань традиции, а важная характеристика состояния малыша на момент прохождения обследования. На то, с какой частотой стучит сердечко крохи, в протоколе УЗИ указывает аббревиатура ЧСС – частота сердечных сокращений. В разные сроки беременности появляются и дополнительные методы выслушивания детского сердца. Примерно с 18 акушерской недели можно проводить эхокардиографию. УЗИ с допплером и в цвете дает представление не только о том, насколько правильно сформировано сердце и как оно стучит, но и о том, как циркулирует кровь в магистральных сосудах. С середины второго триместра применяется метод аускультации – выслушивания при помощи акушерской трубки с широким дистальным концом (стетоскопа). Такая есть в кабинете каждого акушера-гинеколога и с процедуры выслушивания начинается обычно каждый плановый прием беременной. Этот метод не позволяет подсчитать ЧСС в числовом значении, но дает представление врачу о том, насколько ритмично и четко стучит сердце ребенка, а также предположить его предлежание – при обнаружении стука сердца ниже пупка женщины говорят о головном предлежании, при биении в области пупка, вправо или влево от него, предполагают поперечное расположение крохи, а если стук сердца слышен выше пупка, с большой долей вероятности малыш находится в тазовом предлежании.
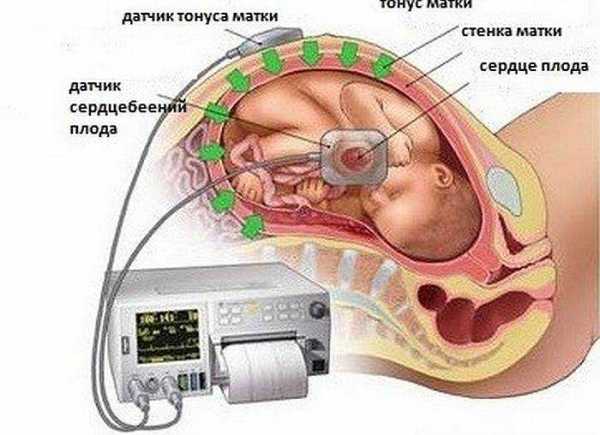
С 30 недели беременности становится доступным еще один метод – КТГ (кардиотокография). Ее делают как по показаниям, так и для контроля всем будущим мамам. Метод основан на регистрации двух показателей датчиками – фиксируются сердцебиение и шевеления плода, а также отслеживается связь между шевелениями и учащением сердцебиения (малышам это свойственно). В процессе родов тоже часто возникает необходимость в регистрации ЧСС и схваток посредством прикрепления к животу роженицы датчиков аппарата КТГ. Так отслеживается состояние плода в процессе родов. В домашних условиях услышать, как у малыша стучит сердце, женщина может несколькими способами, но все они предназначены исключительно для того, чтобы удовлетворить любопытство – свое и будущего отца. Женщине нужны специальные медицинские знания, чтобы понять, что означает то или иное изменение ритма биения детского сердечка. Речь не идет о ситуациях, когда домашний контроль ЧСС рекомендован доктором – в этом случае используют специальные портативные фетальные мониторы, которые на время дают будущей маме для того, чтобы она могла соблюдать рекомендацию доктора. Для домашнего выслушивания также может быть использован акушерский стетоскоп – после 24 недели беременности, но самой женщине такой метод недоступен, поскольку слушать будет кто-то другой, например, муж. Сегодня в продаже имеются фетальные допплеры – небольшие приборы с ультразвуковым датчиком. Использовать его дома можно уже с 13-14 недели беременности.
ЧСС – показатель, по поводу которого у медиков нет единого мнения. Чаще считается, что он не обладает высокой диагностической точностью, поскольку причин, по которым сердцебиение может замедляться или ускоряться, может быть множество, и даже обычное волнение мамы или ее неважное самочувствие обязательно скажется на результате ЧСС. Зачем же тогда измерять частоту сердечных сокращений? Во-первых, для диагностики самой беременности – на 5 неделе. Маленькое плодное яйцо может быть незаметно в полости матки, но его биение и характерный звук не дадут доктору просмотреть кроху. Во-вторых, сердечная мышца малыша реагирует на любые изменения его состояния, что может быть важным в составе комплексной оценки состояния плода. В качестве самостоятельной меры, которая позволяет поставить диагноз, измерение ЧСС не выступает. Но выгодно дополняет информацию, которую удается собрать в ходе проведения УЗИ, лабораторных анализов.
НормыПрежде чем говорить о нормах ЧСС, важно понимать, что в процессе формирования сердечно-сосудистой системы сердечко малыша стучит неравномерно. После 8 недели ритм обычно становится более уверенным, четким. Многое в этом параметре индивидуально. Если женщина страдает токсикозом или заболела простудой или ОРВИ, у малыша всегда учащается сердцебиение, и обследование в этот период даст завышенные показатели. Если мама долго лежала на спине, в результате чего полая вена оказалась сдавленной беременной маткой, то ЧСС может быть сниженным, но после смены положения тела через некоторое время оно снова вернется в норму. Ребенок в утробе спит и бодрствует, и в двух этих состояниях у него разная ЧСС. На поздних сроках беременности малыш достаточно эмоционален, он многое слышит, чувствует, может испытывать испуг, и сердечная мышца первой отзывается на это и выдает завышенные показания частоты сердечных сокращений. Нормы для ранних и поздних сроков отличаются, что видно из данных таблиц. Таблица нормативных значений ЧСС – ранние сроки Таблица нормативных значений ЧСС – вторая половина беременности Можно ли считать эти нормы жесткими? Нет, поскольку на сердечную мышцу крохи может влиять огромное количество факторов. Незначительно отклонение ЧСС в ту или иную сторону вполне допускается.
Отклонения и причиныИ все-таки несоответствие биения детского сердечка средним нормам не может не пугать женщин. Услышав от врача, что ЧСС не соответствует норме, будущая мама начинает переживать, чем еще сильнее усугубляет ситуацию – во время стресса в женском организме происходит усиленная выработка адреналина и кортизона (гормонов стресса), что не остается незамеченным для сердечной мышцы крохи. Поэтому давайте спокойно рассмотрим возможные причины отклонений от нормы. Пониженная ЧССУ вашего малыша констатировали брадикардию. Сердце стучит медленнее, чем нужно для срока беременности. Чаще всего такое происходит в заключительном, третьем триместре, когда малышу становится тесно, когда плацента начинает стареть и хуже справляться со своими газообменными и питательными функциями.
Сама по себе брадикардия не указывает ни на какое конкретное заболевание, но врачи относятся к ней очень внимательно, поскольку она всегда говорит о том, что состояние ребенка существенно нарушено. Замедленный сердечный ритм плода можно услышать в том случае, если женщина ведет нездоровый образ жизни – курит, употребляет алкоголь и наркотические вещества во время вынашивания плода. Часто сердцебиение малыша замедляется по причине наличия у матери анемии (именно по этой причине отклонение ЧСС в сторону уменьшения наблюдается чаще в третьем триместре). Если у женщины есть маловодие или многоводие, то состояние плода тоже может быть нарушенным. Нарушение количества околоплодных вод диагностируется довольно легко, и всю беременность за такими женщинами осуществляется самый пристальный контроль. Причиной может быть прием женщиной лекарственных препаратов со снотворным действием, злоупотребление седативными препаратами. Иногда стойкая брадикардия указывает на врожденные пороки развития. Замедленная частота биения детского сердечка – всегда тревожный признак, поскольку она указывает на то, что малыш находится в состоянии декомпенсации, то есть нарушение уже как минимум хроническое, а у организма крохи больше нет ресурсов и возможностей компенсировать то, чего он недополучает. По брадикардии могут предположить тяжелую внутриутробную хроническую гипоксию (кислородное голодание), фетоплацентарную недостаточность, инфаркт плаценты, тяжелый резус-конфликт у резус-отрицательной женщины с резус-положительным ребенком, механическую асфиксию пуповинным канатиком (обвитие вокруг шеи). Реакция врачей на брадикардию должна быть незамедлительной. Нужно как можно скорее установить причину, которая привела к состоянию и устранить ее. Если установить или устранить ее не представляется возможным, проводят досрочное экстренное кесарево сечение для спасения жизни ребенка и в его интересах. Единственным случаем, когда брадикардия не является показанием к срочной госпитализации, – выявление замедления ЧСС из-за временного нарушения кровообращения (сдавленная полая вена, сдавленный самим ребенком внутри матки пупочный канатик). Обычно женщину просят походить и погулять полчаса, вернуться и пройти обследование заново. Физиологически обусловленная брадикардия при повторном обследовании не подтверждается.
Повышенная ЧССЗавышенные показатели частоты сердечных сокращений плода менее опасны, чем пониженные. Уже говорилось, что испуг, стресс вполне могут быть причиной таких результатов обследования. Но даже если дело не в стрессе, часто бьющееся сердечко – признак того, что малыш борется, его состояние компенсированное. Высокие значения ЧСС называются тахикардией, о ней говорят, если частота сердцебиения превышает 175 ударов в минуту. Отклонение тоже должно быть стабильным, стойким. Исключение составляет период с 8 по 11 неделю беременности, когда высокий ритм ЧСС – физиологически обусловленная норма. Причиной повышения частоты могут быть вредные привычки матери, а также некоторые ее заболевания. Например, при гиперфункции щитовидной железы, когда повышается уровень ее гормонов, вполне может наблюдаться изменение частоты биения сердца как у малыша, так и у его мамы. В случае сильного токсикоза, если рвота для женщины становится привычной, повышается вероятность обезвоживания организма, и в этом случае сердечко малыша прослушивается с определением тахикардии. Причиной тахикардии плода могут быть болезни сердца матери, нарушения со стороны функционирования ее почек. У ребенка могут быть и свои личные причины для частого сердцебиения – структурные нарушения плаценты (ее пороки), наличие внутриутробной инфекции, гипоксия на начальных стадиях. Кислородное голодание, если оно началось недавно, отлично компенсируется детским организмом, заставляя чуть более активно работать его надпочечники. Пока состояние компенсированное, ЧСС повышенная, как только после этого наступает брадикардия, говорят о том, что состояние плода ухудшилось – он перестал бороться и компенсировать нехватку кислорода. При отсутствии срочной помощи он может погибнуть.
Мальчик или девочка?Говоря о сердцебиении плода, сложно не остановиться отдельно на теме определения пола будущего ребенка по ЧСС. Несмотря на то что на дворе XXI век, многие продолжают верить в то, что частота биения детского сердечка может указывать на пол зародыша. Верят потому, что хотят верить, да и иначе определить пол малыша на ранних сроках не получается – УЗИ до 15-16 недель достоверно не может ответить на вопрос о том, ребенка какого пола ждет женщина. Специалисты утверждают, что никакой взаимосвязи между половой принадлежностью малыша и его сердцебиением не существует. Пол крохи формируется в момент слияния половых клеток родителей. Если в последней паре хромосомы совпадают по типу ХХ – родится девочка, если XY – мальчик. Органогенез сердца происходит одинаково у зародышей обоего пола, орган и его функции развиваются одинаково по неделям, иначе у врачей было бы две диагностических таблицы – одна с ЧСС для мальчиков, другая – с ЧСС для девочек. В то же время женские форумы переполнены сообщениями и обсуждениями этого вопроса, как будто мнение специалистов никто не слышит. Девочка приписывают более частое сердцебиение, мальчикам – более редкое. У девочек, говорят знатоки народных методов определения пола, сердца стучат сбивчиво, нечетко, а у мальчуганов – ритмично. На самом деле, сбивчивый и нечеткий ритм биения детского сердца появляется только в одном случае – если у ребенка есть врожденные пороки сердца. И нет разницы, мальчик внутри матки или девочка. Больные сердца действительно стучат с отличием от здоровых.
Чтобы выяснить пол, если это важно, необходимо сделать УЗИ на сроке после 14 недель либо сдать кровь в рамках неинвазивного пренатального теста ДНК. УЗИ дает ответ с точностью до 80%, тест ДНК – с точностью 99%. Еще один распространенный миф о ЧСС гласит, что при беременности после ЭКО с криопротоколом сердца малышей стучат медленнее. Как видно из всего вышесказанного, это не соответствует действительности. Криоконсервация половых клеток и эмбрионов снижает их жизнеспособность, но не влияет на развитие эмбриона, если имплантация прошла успешно. Внимательные мамы слушают сердце своего крохи во время УЗИ или дома самостоятельно с замиранием собственного сердца, появляется нежность и спокойствие, уровень стресса в это время у женщины снижается и это – чистая правда.
О том, как фиксируется сердцебиение по результатам УЗИ на 7 неделе бременности, узнаете в следующем видео. таблица ЧСС, нормы у мальчиков и девочекЧастота сердечных сокращений (ЧСС) – важный показатель, позволяющий врачам определить состояние здоровья будущего ребенка. Услышать сердцебиение плода можно уже через 1 месяц после зачатия, но на этом этапе подсчитать число ударов без специальной аппаратуры невозможно. ЧСС отличается в разные сроки беременности. Соответственно, нормы ЧСС определяются по неделям. Методы измерения ЧСС:
Назначают на разных сроках Когда и как формируется сердце ребенкаНа 2-3 неделе после успешного зачатия начинает зарождаться сердце плода. На столь малом сроке имеет зачатки в форме трубки (постепенно две эндокринные трубки сливаются в одну двухслойную). Уже на 3-4 неделе после зачатия он начинают изгибаться, приобретать S-образную форму.[1] К 5-й семидневке формируется первая сердечная перегородка, к 6-й – сердечко становится трехкамерным. А к седьмой неделе – сердце эмбриона приобретает привычную форму, разделено перегородками на правую и левую половинки. С помощью определенных медицинских приспособлений можно ясно услышать сердцебиение, но на таком сроке оно едва разливается. Когда можно услышать сердце эмбрионаСердцебиение чувствуется на 5-6 неделе беременности, но удары еще слишком слабые. Прослушать их мама может при помощи вагинального УЗИ. Метод небезопасный на столь малом сроке, поэтому, чтобы определить нормальное развитие сердца, рекомендуется сдать кровь на ХГЧ. Когда и зачем измеряютЧастота сердечных сокращений обязательно измеряется на каждом скрининге, вплоть до самих родов. После полученное значение фиксируется в протоколе планового скрининга. Существует несколько методов, как оценить сердечную деятельность плода, все зависит от срока, на котором находится мама.
Наличие сердцебиения добавляет беременной женщине спокойствие и уверенность, что с ее малышом все в порядке. Бережное отношение к себе Таблица ЧСС эмбриона по неделямСердцебиение плода при беременности проверяют каждой женщине, стоящей на учете. Этот показатель позволяет:
Есть поверье, что по ЧСС плода можно определить пол ребенка. Якобы у девочек сердцебиение 150-170 ударов в минуту, а у мальчиков – 130-150. Поэтому многие думают, что если по УЗИ сердце плода 146 ударов в минуту, или, например, 137, 143, значит, родится мальчик. А кто будет при 167 ударах, или 158, 172 – мальчик. Эта гипотеза никак не подтверждается научно. Пол по ЧСС узнать может быть определен только с достоверностью 50%. ЧСС у мальчиков и девочек отражает способность сражаться с нехваткой кислорода. А половая принадлежность не имеет никакого влияния на эту способность.[2] Если хочется узнать пол будущего ребенка, обратитесь к специалисту УЗИ. Определить половую принадлежность можно с 15-16 недели. Частота сокращений сердца меняется не только по фазам активности малыша, но и в зависимости от сроков беременности.
Начиная с тринадцатой недели врачи постоянно и ЧСС по УЗИ, проверяют характер и ритм, расположение сердца. Со второго триместра частота сокращений стабилизируется и составляет 140-160 ударов. Если пульс быстрый, например, 170-180, это свидетельствует о кислородном голодании. Если низкий, менее 120 – о гипоксии плода. Наблюдение у врача
Норма пульса малыша:
Таким образом, количество 125 ударов является нормой для начальных сроков беременности. На поздних он считается слабым и требует дополнительного обследования. А пульс 153, 162, 166 ударов в минуту естественный для сроков 11-40 недель, для 4-7-й он патологический. Можно узнать пол плода При определении ЧСС врач оценивает не только сердцебиение плода, но учитывает дополнительные факторы: наличие заболевания у матери, время прослушивания, спит малыш или находится в активном состоянии.[3] Когда будущая мама захочет послушать, как бьется сердце ребенка, необязательно посещать поликлинику. Звук эмбрионального развития можно услышать следующими способами:
Важные семидневкиСердце у плода формируется одним из первых. Его работа – особый показатель развития и общего состояния ребенка. Поэтому выслушивание проводят в течение всей беременности и во время родов. Регулярный контроль сердцебиения позволяет обнаружить сердечнососудистые патологии на ранних стадиях.[4] Выраженная работа миокарда начинается с 3-й недели, но подсчитать частоту сердечных сокращений можно с 5-7 семидневки на УЗИ. В это время сердце превращается в полноценный четырехкамерный орган. На ранних сроках для прослушивания ЧСС используется трансвагинальный датчик, уже в 6 недель можно применять абдоминальный. Ожидание здорового ребёночка При определении ЧСС при беременности важны следующие показатели:
Женщины, ожидающие ребенка, проходят 2 скрининговых УЗИ, на которых также определяется ЧСС при беременности. Первое исследование проводится на 12-13 неделе, второе 21-ой (некоторые проходят на 24-ой), третий скрининг выполняется на 32-й. Поддержание хорошего настроения С помощью УЗИ определяют размеры и состояние зародыша и плаценты, количество амниотической жидкости, место ее крепления в организме, а также нормальное ЧСС плода или есть отклонения.[5] На 30-32 неделе проводят КТГ – делают запись сердца будущего младенца. На ранних сроках КТГ бессмысленно, так как результат будут тяжело поддаваться расшифровке. КТГ позволяет определить норму в 32 недели, а именно 140-160 ударов в минуту. Отклонения и причиныЕсли ЧСС не соответствует сроку, не исключено, что с плодом не все в порядке. Но не стоит паниковать преждевременно. Для начала важно разобраться, с чем связан такой неприятный симптом, и насколько это может быть опасно для матери и ребенка. В числе провоцирующих факторов:
Брадикардия. ЧСС – менее 110 ударов в минуту. Это устойчивое состояние, которое сохраняется на всем периоде исследования. Такой симптом часто появляется в третьем триместре, когда ребенку тесно в утробе, либо плацента стареет, и не хватает питательных веществ. В списке других факторов – вредные привычки и неправильное питание матери, прогрессирующая анемия, прием отдельных медикаментов, врожденные пороки развития эмбриона. При брадикардии женщина попадает под особый врачебный контроль. Важно своевременно определить и устранить порождающий фактор.[6] Тахикардия. ЧСС – более 175 уд. в м. До 11 акушерской недели это физиологическая особенность организма, которая не требует врачебного участия. На более позднем сроке – патология, которая нуждается в срочном врачебном участии. Помимо вредных привычек в числе побуждающих факторов – отдельные болезни женского организма. Это гиперфункция щитовидки, интоксикация, болезни сердца матери, дисфункция почек, патологии со стороны плаценты, внутриутробные инфекции, кислородное голодание. Можно ли по сердцебиению определить пол ребенка?
У вас уже есть дети? ДаНет Информация, опубликованная на сайте Sberemennost.ru только для чтения и предназначена лишь для ознакомления. Посетители сайта не должны использовать их в качестве медицинских рекомендаций! Таблица нормы сердцебиения у плода по неделям: мальчики и девочкиЧСС плода (частота сердечных сокращений плода) — это важный показатель состояния малыша. На пятой неделе прослушивание сердцебиения малыша помогает диагностировать беременность. Начиная с 5 недели, ЧСС измеряют на каждом плановом УЗИ. С 18 акушерской недели врачи, при необходимости, проводят эхокардиографию. УЗИ с допплером дает сведения о формировании сердечка ребенка, как оно стучит, как циркулирует кровь по сосудам. Метод прослушивания сердцебиения малыша при помощи акушерской трубки (стетоскопа) применяют с середины второго триместра. С этого времени сердцебиение крохи гинеколог прослушивает в каждый плановый прием беременной. Таким методом врач подсчитывает ЧСС, слушает, насколько четко, ритмично стучит сердечко. Прослушивание дает представление о предлежании плода. Если сердечный стук слышен ниже пупка мамы — предполагают головное предлежание, если справа или слева от пупка — поперечное предлежание, если прослушивается выше пупка, гинеколог предполагает, что малыш занял тазовое предлежание. Кардиотокографию плода (КТГ) делают, начиная с 30 недели беременности. Датчики отслеживают шевеление плода, сердцебиение. В процессе родов аппаратом КТГ фиксируют сердцебиение малыша, чтобы отслеживать его состояние и не пропустить острую гипоксию плода. Сердцебиение плода: по неделям, норма, когда можно услышатьСтук сердца еще не рожденного малыша – самый приятный и долгожданный звук для беременной женщины. Он означает начало новой жизни, надежды и радости будущего материнства. Но кроме этого, сердцебиение ребенка может многое рассказать о его здоровье. Сроки обнаружения и частота сердечных сокращений плодаОбнаружить сердцебиение малыша можно уже на ранних сроках. С помощью обычного абдоминального датчика УЗИ врач определит удары сердца в 5 недель беременности, а вагинальный датчик позволит сделать это уже в 3-4 недели, то есть практически сразу после первого удара маленького сердечка (см. расчет срока беременности — калькулятор). Частота сердцебиений у плода варьирует не только в зависимости от его активности, но и меняется со сроком беременности.
Врач оценивает не только, какое сердцебиение плода по неделям, но и учитывает дополнительные факторы (болезни матери и ребенка, время прослушивания и фазу активности малыша). Причины нарушения сердечного ритма
Для чего определяют сердцебиение плода?Установление факта развивающейся беременностиПосле первой задержки менструации и появления двух заветных полосок будущая мама обычно направляется на УЗИ. С помощью современных аппаратов уже на третьей неделе беременности можно услышать частый стук сердца маленького эмбриона. Если при первом УЗИ не прослушивается сердцебиение плода при наличии в матке плодного яйца, то это не повод для паники. Обычно при повторном исследовании через неделю подросший эмбрион позволяет услышать стук своего сердца. Но в некоторых случаях сердцебиение так и не появляется, а плодное яйцо деформируется. Это состояние называется замершей беременностью. В таком случае с помощью гормональных препаратов производят медицинский аборт (осложнения), а новую попытку забеременеть рекомендуют через 3-6 месяцев. Оценка состояния плодаСердце малыша реагирует на малейшие изменения в окружающем его мире. Стресс, болезнь или физическая нагрузка матери, состояние сна или активности плода, концентрация кислорода в окружающем воздухе мгновенно отражаются на сердечном ритме. Но эти изменения носят временный характер. Если сердце бьется слишком быстро долгое время, это говорит о нарушении кровоснабжении плода, так называемой фетоплацентарной недостаточности. Чаще всего она носит хронический характер. В редких случаях компенсаторные возможности малыша истощаются, сердце начинает биться медленнее нормы, что говорит об ухудшении его состояния. В таких случаях часто требуется экстренное родоразрешение. От того, на какой неделе сердцебиение плода стало патологическим, во многом зависит выбор лечения. Мониторинг состояния плода в родахВ момент родов ребенок испытывает колоссальные нагрузки, сдавление и дефицит кислорода. В большинстве случаев его сердечно-сосудистая система успешно справляется с этими трудностями. Но иногда происходит пережатие пуповины, отслойка плаценты или другие экстренные состояния, требующие немедленной медицинской помощи. Поэтому в родах проверяют частоту сердцебиений ребенка после каждой схватки, чтобы не пропустить признаки начинающейся острой нехватки кислорода. Методы выслушивания сердцебиения плодаУЗИЭто самый первый метод, используемый при беременности. При проведении исследования наряду с определением частоты сердечных сокращений врач оценивает размеры плода, состояние плаценты и дает комплексное заключение. Особенно тщательно слушают сердечные тоны и изучают строение сердца при пороках развития у беременной и рождении детей с пороками сердечно-сосудистой системы в прошлом. Очень важно выявить аномалии строения и работы сердца при перенесенных матерью во время беременности инфекциях. АускультацияЭто выслушивание сердечных тонов с помощью специального акушерского стетоскопа. Определить сердцебиение таким способом можно, начиная с 18-20 недели беременности. Опытный врач может с помощью трубочки определить приблизительную частоту сердцебиения, ясность тонов, место их наилучшего выслушивания. Но даже человек без медицинского образования способен обнаружить сердечные тоны и подсчитать их количество в минуту с помощью секундомера. В некоторых случаях аускультация стетоскопом затруднена или не возможна:
Кардиотокография (КТГ)Очень информативный метод, позволяющий оценить сердцебиение малыша. С помощью этой процедуры можно на ранних этапах выявить кислородное голодание плода и принять соответствующие меры (см. расшифровка КТГ плода при беременности). Аппарат КТГ представляет собой ультразвуковой датчик, который посылает и улавливает отраженные сигналы от сердца плода. Все изменения сердечного ритма записываются на пленке. Вместе с основным датчиком устанавливают и датчик маточных сокращений. Он показывает активность матки, что особенно актуально в процессе родов. В аппаратах последних лет существуют специальные датчики движений плода, иногда с помощью отдельной кнопки беременная женщина может фиксировать их самостоятельно. Вся информация, поступающая от датчиков, отображается на ленте. Длительность процедуры КТГ составляет 50-60 минут. Этого времени обычно хватает, чтобы застать моменты активности и сна малыша. В особых случаях датчики прикрепляют к животу беременной и оставляют на сутки. Для анализа сердцебиения плода срок беременности играет очень важную роль. Первое исследование КТГ проводят после 32 недели, так как до этого срока данные будут неинформативны. Именно после 31-32 недель формируется связь между двигательной активностью и сердечной деятельностью плода. Обычно за беременность женщина проходит КТГ дважды (в 32 недели и непосредственно перед родами). По показаниям можно проводить КТГ неограниченное количество раз, так как процедура безвредна. Расшифровку ленты КТГ проводит врач, который сравнивает результаты этого исследования с данными УЗИ и анализов. Сама по себе кардиотокография не является источником окончательного диагноза. «Хорошая» КТГ включает в себя следующие параметры
Все эти параметры аппарат самостоятельно анализирует и выдает результат в виде специального индекса ПСП. В норме он не превышает единицы. Но на работу сердца малыша влияет множество других факторов, оценить которые может только врач. Причины «плохой» КТГ
Если малыш испытывает недостаток воздуха, то его сердце начинает усиленно работать, повышается частота сокращений. В ответ на схватку или собственное шевеление малыш может реагировать урежением сердцебиения, что тоже не является нормой.
Если при прослушивании сердцебиений плода выявлена его гипоксия, подтвержденная другими методами, то врач назначает лечение либо проводит экстренное родоразрешение (в зависимости от срока и состояния плода). ЭхокардиографияЭхокардиографией используется на 18-28 неделе беременности только при подозрении на развитие пороков сердца у ребенка. Это метод УЗИ, изучающий особенности кровотока и строения сердца. Она показана если:
Метод эхокардиографии применяется и как двухмерное УЗИ, и используются другие режимы ультразвукового сканера: одномерное УЗИ и режим Допплера. Подобное сочетание методик помогает досконально изучить и строение сердца, и характер кровотока в крупных сосудах. Можно ли определить пол малыша по сердцебиению?Большинство женщин в интересном положении и даже некоторые медицинские работники считают, что по частоте сердцебиения малыша в утробе можно определить его пол. Почему-то существует поверье, что у девочек сердце «частит», то есть бьется 150-160 раз в минуту, а у мальчишек частота сокращений 135-150 ударов. Эта гипотеза не имеет никакого научного обоснования, поэтому пол таким способом можно угадать с достоверностью только 50 процентов. Частота сердцебиения плода отражает способность его организма справляться с дефицитом кислорода. Половая принадлежность на эту способность никак не влияет. Если будущей маме хочется знать заранее, пеленки какого цвета покупать, то можно обратиться к хорошему специалисту по УЗИ, который сможет определить пол малыша с большой точностью. Можно ли услышать сердцебиение плода самостоятельно?Если у будущей мамы появляется желание послушать сердце своего малыша, то необязательно совершать внеочередной визит в женскую консультацию. Существует несколько способов послушать звук развивающейся жизни. Стетоскоп
Главное – ежедневные тренировки. Тогда в один прекрасный день муж, мама или другой обладатель стетоскопа сможет услышать долгожданные звуки биения сердца. Важно научиться отличать их от звуков шевеления плода, пульса или перистальтики матери. Фетальный допплер — детектор сердцебиения
Приложив ухо к животуКогда слышно сердцебиение плода ухом? На поздних сроках беременности (после 30 недели) можно удостовериться, что сердцебиение плода в норме, просто приложив ухо к животу беременной, но зависит от жировой прослойки у женщины. Прослушивать сердце ребенка нужно в определенном месте живота, в зависимости от расположения плода в матке. Если малыш лежит головкой вниз, то его сердце лучше слышно ниже пупка женщины, со стороны спинки ребенка. При тазовом предлежании прослушивать тоны лучше над пупком. Если беременность многоплодная, то сердце каждого ребенка слышно в разных отделах живота. Случаи серьезных патологий, вызывающих нарушение сердцебиения довольно редки. Природа распорядилась так, что подавляющее большинство беременностей заканчивается рождением абсолютно здорового и полноценного ребенка. Поэтому параллельно с наблюдением у врача нужно прислушиваться к зарождающейся внутри жизни и радоваться будущему материнству. ЧСС плода по неделям: таблица нормы развития ребенкаЧастота сердечных сокращений относится к тем параметрам, которые нуждаются в постоянном контроле в течение всех недель беременности. Каждая будущая мама должна быть осведомлена, что физиологический параметр ЧСС указывает на полноценность и гармоничность внутриутробного развития плода. Первая сократительная активность сердца плода приходятся на 3-ю неделю беременности. Несмотря на это, распознать сердечные сокращения можно только на 6 неделе развития, при условии использования ультразвуковой методики. Для будущих мам окажется актуальной информация о нормальных показателях ЧСС плода на каждом сроке беременности, а также о вероятных отклонениях и причинах их развития. Как выглядит норма
Сроки начала развития миокарда не совпадают с периодом начала его сокращения. При физиологическом течении беременности, будущей маме назначают трансабдоминальное ультразвуковое исследование на 5-6 неделе беременности. Это диагностическое мероприятие позволяет узнать точное место локализации эмбриона в полости матки и оценить полноценность развития его сердечно-сосудистой системы. Если беременность протекает не так хорошо как хотелось бы, женщине рекомендуют выполнить трансвагинальное ультразвуковое исследование, а также анализ крови на уровень хорионического гонадотропина.
Проводя оценку сердечной деятельности плода, медицинские специалисты берут во внимание следующие критерии свойств пульса:
Стандартная таблица нормы увеличения ЧСС плода по неделямС целью подробного ознакомления с вариантами физиологической нормы, беременным женщинам будет предложена таблица, содержащая показатели ЧСС плода и сроки внутриутробного развития.
В течение первого месяца с момента начала сократительной деятельности миокарда плода, показатели ЧСС будут увеличиваться в среднем на 3 удара в минуту каждые сутки.
С 6 по 8 неделю внутриутробного развития, у плода формируется четырехкамерное строение сердца. Этот период сопровождается увеличением частоты сердечных сокращений до 125-130 ударов в минуту. В период с 8 по 10 недели эмбрионального развития, сердечный ритм плода может ускоряться до 170-180 ударов в минуту, что указывает на незрелость вегетативной регуляции сердечно-сосудистой системы ребенка. На 11-12 неделе гестации, ЧСС плода может достигать 160 ударов в минуту, с отклонениями в пределах 30 единиц. На этот показатель оказывает влияние степень физической активности будущей мамы, воздействие на организм стрессового фактора, уровень насыщения организма кислородом, степень активности ребенка, а также наличие или отсутствие хронических заболеваний у беременной женщины. С 15 недели гестации и до момента появления ребенка на свет, частота его сердечных сокращений будет регулярно фиксироваться при помощи ультразвукового метода. Медицинские специалисты будут брать во внимание расположение сердца ребёнка, а также ритмичность, регулярность и частоту его сокращений. Важно! Физиологические показатели ЧСС плода не зависят от пола ребенка. На этот критерий оказывает влияние позиция и предлежание ребёнка (тазовое или головное). Во втором (II) триместре беременности, нижней допустимой границей ЧСС является показатель 85 ударов в минуту, а верхней допустимой границей — 200 ударов в минуту.
Расширенная таблица сердцебиения с видом развития плодаЧСС плода по неделям беременностиКогда начинает биться сердце у плода? Когда можно услышать сердцебиение или увидеть его на УЗИ?Будущие мамы с трепетом и особым волнением ждут момента, когда можно будет услышать сердцебиение малыша в утробе. Оно появляется задолго до других признаков жизнедеятельности крохи, и для будущих родителей становится самым трепетным прикосновением с таинству зарождения новой жизни. Мамам интересно знать, как формируется сердечко малыша, на каком сроке оно начинает биться и когда его можно послушать и увидеть. Формирование органаСердечно-сосудистая система в организме развивающегося плода формируется одной из первых. На нее уже в самые ранние сроки ложится важная «миссия» — обеспечивать эмбриональный кровоток. От ее нормального развития зависит, будет ли малыш расти или беременность прервется, останется сердце здоровым или обнаружатся его пороки. Формируется сердце у плода в конце 2-й недели гестации. Это значит, что мама, возможно, уже начала подозревать, что она беременна. Первыми образуются две сердечных трубки. Они постепенно сливаются в одну. Кровь уже поступает в нее, но пока единым непрерывным потоком. К концу 3-й недели гестации (неделя с момента начала задержки) структура трубки меняется и становится более сложной.
Повлиять на развитие сердечных патологий на этом этапе может любой неблагоприятный внешний или внутренний фактор — сильный стресс, переживания матери, вирусные инфекции, вредные привычки. К началу 4-й недели с момента зачатия (пройдет всего около 9-10 дней с момента начала задержки) сердце у ребенка станет сигмовидным (по форме напоминающим латинскую S). В нем будет сформирован первичные желудочек и предсердие. К концу 4-й недели гестации однокамерное пока еще сердце уже начинает сокращаться, но услышать стук пока еще нельзя — слишком миниатюрны размеры органа. На 4-5-й неделе гестации происходит разрастание отделов сердца, между ними образуется перегородка – орган становится двухкамерным. Пока у ребенка есть только большой круг кровообращения (ведь легких еще нет). На 6-й неделе беременности сердце становится 3-х камерным, а через несколько суток и 4-х камерным, поскольку желудочковый отдел разделяется гибкой перегородкой.
Орган оставшиеся 7 месяцев будет лишь увеличиваться в размерах и бесперебойно работать, снабжая другие органы и системы ребенка кровью. Показатели частоты и ритма сердцебиения малыша – важный показатель при беременности. По нему врачи будут судить о том, насколько хорошо чувствует себя ребенок, насколько он правильно развивается, хватает ли ему кислорода. Когда и как послушать?Через 3 недели после задержки месячных женщина может отправляться в кабинет ультразвуковой диагностики — именно на этом сроке зародыша уже видно и можно услышать его сердцебиение, если делать УЗИ вагинальным датчиком.
Конечно, женщина на таком маленьком сроке не может почувствовать ритмичных сердечных сокращений у ребенка. Такое возможно лишь на поздних сроках, да и то при условии, что малыш будет занимать в матке удобное положение, при котором его грудная клетка будет повернута лицевой частью к передней брюшной стенке матери. Многие будущие мамы видели и слышали, что врачи слушают живот беременной акушерским стетоскопом — специальной трубкой с расширенным нижним концом. Когда появляется сердцебиение, ребенок еще слишком мал и свободно плавает в полости матки. Размеры его сердца микроскопические, а потому сердце в 1-м триместре стетоскопом не прослушивается. Доктор будет повторять процедуру на каждом плановом приеме в конце 2-го и в 3-м триместре, когда ребенок подрастет, а вместе с этим и увеличится его сердце. Метод кардиотокографии (КТГ), основанный на регистрации сердечной деятельности и двигательной активности датчиками, расположенными на животе будущей мамы, применяется после 30 недель беременности (редко — после 28-29 недель – по индивидуальным показаниям). Также датчики КТГ могут быть подключены в процессе родов, чтобы акушеры могли в режиме реального времени оценивать состояние ребенка, который рождается.
Услышать сердцебиение малыша могут в 3-м триместре беременности будущий папа и остальные домочадцы – это возможно уже за два месяца до родов. Беременным женщинам совсем не обязательно возиться с фонендоскопом – сегодня существуют специальные домашние фетальные мониторы, которые быстро и точно подсчитывают скорость сердцебиения малыша. Достаточно приложить датчик к животу мамы и найти точку приема слышимого сигнала. Факты и цифрыПоскольку сердце формируется с 2-й по 7-ю неделю гестации, в этот и последующий период частота сердечных сокращений малыша будет неравномерной. Для оценки показателя развития органа в акушерстве применяется аббревиатура ЧСС — частота сердечных сокращений. Так, на 5-й недель беременности, когда доктор даст будущей маме (еще не успевшей привыкнуть к своему новому «положению») послушать на УЗИ сердечко крохи, биться оно может с частотой от 90 до 115 ударов в минуту. На 6-7-й неделе частота сердцебиения меняется (это связано с переходом органа на 4-х камерный уровень) и составляет от 105 до 130 ударов в минуту. На 8-9-й неделе гестации кроха порадует доктора и маму стуком сердца с частотой от 130 до 155 ударов за минуту, а на 10-11 неделе сердце стучит еще быстрее — до 160 ударов в минуту. Пика по скорости крошечное сердечко достигает на 13-15-й неделях, когда ЧСС может доходить до 185 ударов в минуту. Потом почти до родов частота сердечных сокращений остается на уровне 130-170 ударов в минуту, а перед родами она в норме составляет от 120 до 160 ударов в минуту. Посмотреть на сердечко и увидеть, как оно пульсирует, мама может на УЗИ с допплером (УЗДГ) уже на 7-й неделе беременности. Тем женщинам, которые не ходили на этом сроке на ультразвуковое исследование, сердце крохи показывают на первом скрининговом УЗИ в 10-13 недель. Причины отклоненийСкорость сердцебиения плода очень важна для его нормального развития. При этом превышение нормы считается менее опасным, чем замедление биения сердца. Частый ритм может быть признаком начавшейся гипоксии или нарушений кровообращения. Учащенным (относительно нормы ЧСС) сердцебиением малыши в материнской утробе нередко реагируют на нарушения структуры и функций плаценты, на плацентарную недостаточность, на низкий гемоглобин у женщин. Порой частая ЧСС — признак некоторых пороков сердца или других органов. В период угрозы выкидыша у малыша часто отмечается превышение нормы ЧСС. Повышенным сердцебиением плод может реагировать на заболевания своей мамы — например, на простудные или вирусные инфекции в острой форме. Замедленное сердцебиение — опасный признак. На любом сроке беременности снижение ЧСС относительно нормы может быть вызвано тяжелой некомпенсированной внутриутробной гипоксией (кислородным голоданием), тяжелым врожденным пороком, метаболическими нарушениями у мамы и малыша, нарушении гемостаза у матери и крохи.
Как только женщина меняет положение тела, частота сердечных сокращений крохи возвращается к нормальным значениям буквально в течение нескольких минут. Женщина должна помнить, что организм малыша на 3-м триместре беременности уже полностью сформирован: ребенку слышно, с какой интонацией разговаривает мама, улавливает ее эмоциональное состояние. В это время закладывается и нервная система плода, от которой зависит, насколько он будет психоэмоционально устойчив, как он будет воспринимать окружающий мир.
Уже доказано, что состояние физического здоровья матери напрямую влияет на развитие плода. Если она употребляет алкоголь, курит, неправильно питается, принимает наркотики или психотропные вещества, то ребенок может родиться с серьезными отклонениями. Порок сердца – страшное заболевание, которое дает шанс на выживание далеко не всем детям. Беззаботной маме после зачатия ребенка следует серьезно задуматься: хочет ли она следовать своим желаниям, рискуя жизнью крохи, или предпочитает родить здорового и счастливого малыша, не отравленного ядами и токсинами. Ответ очевиден, но придется приложить усилия, проявить силу воли, чтобы однажды принятое решение стало образом жизни, а не сиюминутной прихотью, которая в будущем легко забывается, и все возвращается на круги своя. Подробнее о сердцебиении плода и его нормах – в следующем видео. Икота в утробе матери: это нормально?Беременность - это время постоянных перемен как для вас, так и для вашего растущего ребенка. Помимо всех ударов ногами и уколами, вы можете заметить, что ваш ребенок икает внутри матки. Это нормально? Вот что вам нужно знать об икоте ребенка в утробе матери и о том, когда обращаться к врачу. Ваш ребенок проходит много разных этапов перед тем, как родиться. Каждая ступенька приближает их к возможности выжить в реальном мире.Вы, вероятно, начнете осознавать движения своего малыша к 18–20-й неделе жизни. Именно тогда движения плода, также известные как учащение, часто возникают впервые. Опытные мамы могут быстрее почувствовать ускорение при последующих беременностях. Для других это может занять немного больше времени в зависимости от таких факторов, как вес и положение плаценты. В среднем шевеление плода можно впервые почувствовать между 13 и 25 неделями. Часто оно начинается с легкого пинка бабочки или с ощущения, как будто попкорн лопается в живот.Через некоторое время вы будете чувствовать толчки, толчки и толчки в течение дня. Вы когда-нибудь замечали другие движения, такие как ритмические подергивания? Эти движения могут больше походить на мышечные спазмы или другие виды пульсации. Но это может быть икота плода. Вы можете начать замечать икоту плода во втором или третьем триместре. Многие мамы начинают чувствовать эти «резкие движения» на шестом месяце беременности. Но, как и движение плода, все начинают чувствовать их в разное время. Некоторые младенцы икают по несколько раз в день.Другие могут их вообще не получить. Причина икоты до конца не выяснена. Это объясняется тем, почему они случаются и у детей, и у взрослых. Одна из теорий заключается в том, что икота плода играет определенную роль в созревании легких. Хорошая новость заключается в том, что в большинстве случаев этот рефлекс является нормальным и является лишь частью беременности. Важно отметить, что икота плода в целом считается хорошим признаком. Однако после 32 недели икота плода становится реже. Вы можете связаться со своим врачом, если ваш ребенок продолжает икать ежедневно после этого момента, а эпизоды длятся более 15 минут, или если у вашего ребенка три или более серий икоты в день. Перемещение - лучший способ определить, икнет ли ваш ребенок или пинается. Иногда ваш ребенок может шевелиться, если ему неудобно в определенном положении или если вы съедите что-то горячее, холодное или сладкое, что стимулирует его чувства. Вы можете почувствовать эти движения в разных частях живота (сверху и снизу, из стороны в сторону) или они могут прекратиться, если вы измените положение. Скорее всего, это просто кайф. Если вы сидите совершенно неподвижно и чувствуете пульсацию или ритмичные подергивания, исходящие из одной части живота, это может быть икота ребенка.Через некоторое время вы познаете это знакомое подергивание. Икота обычно является нормальным рефлексом. Было высказано предположение, что, если они будут частыми и постоянными на более поздних сроках беременности, они могут сигнализировать о проблеме с пуповиной. Сдавление или выпадение пуповины, когда приток крови и кислорода к плоду замедляется или прекращается, обычно происходит на последних неделях беременности или во время родов. Осложнения проблем пуповины могут включать: В обзоре о проблемах пуповины как причине мертворождений, опубликованном в BMC Pregnancy & Childbirth, авторы отметили, что исследование овец показало, что икота плода может быть вызвана сдавлением пуповины. Авторы предположили, что учащение икоты, возникающей ежедневно после 28 недели и повторяющейся более 4 раз в день, может потребовать более тщательного осмотра вашим врачом. Однако, поскольку исследование проводилось на животных, неясно, верно ли это на людях. Если после 28 недель икота у вашего ребенка внезапно изменилась, например, если она стала сильнее или длилась дольше, чем обычно, вы можете обратиться к врачу для спокойствия. Они могут осмотреть вас и выяснить, есть ли проблема.Они также помогут облегчить ваши переживания, если все в порядке. Ваш ребенок будет много двигаться с течением недель. Вы можете беспокоиться об этих движениях или даже чувствовать дискомфорт. По этой причине рекомендуется считать удары ног на поздних сроках беременности. Обращая внимание на движения плода, вы можете определить, все ли в порядке с вашим малышом. Вот как считать удары ногами:
Большинство женщин могут почувствовать 10 движений всего за 30 минут. Дайте себе до двух часов. Звоните своему врачу, когда у вас есть проблемы, или если вы заметили большие изменения в движениях изо дня в день. В целом, рекомендуется обращать внимание на движения вашего ребенка. Если вы заметили изменения, поговорите со своим врачом. Чтобы чувствовать себя комфортно, вы можете попробовать несколько вещей, чтобы облегчить боли и стресс от частых движений плода. Попробуйте лечь на левый бок, опираясь на подушки, особенно если вы хотите хорошо выспаться. Ешьте здоровую пищу и пейте много воды и других жидкостей. Регулярная физическая активность также может дать вам дополнительную энергию и даже помочь снять стресс.Ложитесь спать каждую ночь в одно и то же время и вздремните, это также поможет вам чувствовать себя лучше в течение дня. В большинстве, если не во всех случаях, икота плода является нормальным рефлексом. Это нормальное течение беременности. Вашему ребенку предстоит много тренировок перед дебютом в день родов. Если икота вашего ребенка когда-либо дает вам повод для беспокойства, обратитесь к врачу. Достаточно скоро вы увидите, как ваш малыш икает за пределами вашего живота. Просто держись! .Когда плод может услышать: хронология развития маткиПо мере того, как беременность прогрессирует, многие женщины разговаривают с младенцами, растущими в их утробе. Некоторые будущие матери поют колыбельные или читают сказки. Другие играют классическую музыку, чтобы ускорить развитие мозга. Многие поощряют своих партнеров общаться и с малышом. Но когда ваш ребенок действительно может начать слышать ваш голос или любой звук внутри или снаружи вашего тела? А что происходит с развитием слуха в младенчестве и раннем детстве? Раннее формирование того, что станет глазами и ушами вашего ребенка, начинается на втором месяце беременности.Именно тогда клетки внутри развивающегося эмбриона начинают организовываться в то, что станет лицом, мозгом, носом, глазами и ушами. Примерно через 9 недель на шее ребенка появляются небольшие углубления, поскольку уши продолжают формироваться как с внутренней, так и с внешней стороны. В конце концов, эти углубления начнут двигаться вверх, прежде чем превратиться в то, что вы узнаете как уши вашего ребенка. Примерно на 18 неделе беременности ваш малыш слышит свои самые первые звуки.К 24 неделе эти маленькие ушки быстро развиваются. Чувствительность вашего ребенка к звукам со временем улучшится еще больше. Ограниченные звуки, которые ваш ребенок слышит в этот момент беременности, - это шумы, которые вы можете даже не заметить. Это звуки вашего тела. К ним относятся ваше сердцебиение, входящий и выходящий воздух из легких, урчание в животе и даже звук крови, движущейся по пуповине. По мере того, как ваш ребенок растет, ему становится слышно больше звуков. Было показано, что примерно на 25-й или 26-й неделе младенцы в утробе матери реагируют на голоса и шум. Записи, сделанные в матке, показывают, что шумы за пределами матки приглушаются примерно наполовину. Это потому, что в матке нет открытого воздуха. Ваш ребенок окружен околоплодными водами и покрыт слоями вашего тела. Это означает, что все шумы извне будут приглушены. Самый важный звук, который ваш ребенок слышит в утробе матери, - это ваш голос. В третьем триместре ваш малыш уже может его распознать.Они ответят учащением пульса, что говорит о том, что они более внимательны, когда вы говорите. Что касается классической музыки, нет никаких доказательств того, что она улучшит IQ ребенка. Но нет ничего плохого в том, чтобы играть музыку для вашего ребенка. Фактически, вы можете продолжать обычные звуки повседневной жизни по мере развития беременности. Хотя продолжительное воздействие шума может быть связано с потерей слуха у плода, его последствия малоизвестны. Если вы проводите много времени в особенно шумной обстановке, подумайте о внесении изменений во время беременности, чтобы быть в безопасности.Но случайное шумное мероприятие не должно создавать проблем. Примерно от 1 до 3 детей из 1000 будут рождаться с потерей слуха. Причины потери слуха могут включать:
Большинство детей, рожденных с потерей слуха, диагностируются с помощью скринингового теста.У других в детстве разовьется потеря слуха. Согласно данным Национального института глухоты и других коммуникативных расстройств, вы должны знать, чего ожидать по мере роста вашего ребенка. Понимание того, что считается нормальным, поможет вам определить, следует ли вам обращаться к врачу и когда. Используйте приведенный ниже контрольный список в качестве руководства. С рождения до примерно 3 месяцев ваш ребенок должен:
От 4 до 6 месяцев ваш ребенок должен:
От 7 месяцев до 1 года ваш ребенок должен:
Младенцы учатся и развиваются в своем собственном темпе.Но если вас беспокоит, что ваш ребенок не достигает перечисленных выше этапов в надлежащие сроки, проконсультируйтесь с врачом. .Что является нормальным и когда обратиться к врачуБеременная женщина замечает множество различных движений по мере развития ребенка, и эти движения, вероятно, будут усиливаться с каждым триместром. Помимо ударов ногами, кувырками и уколами женщина может также заметить икоту плода. Выявить икоту плода бывает сложно. Однако женщина может заметить, что ощущение икоты более ритмичное, чем другие движения. Некоторые люди описывают это как подергивание или ощущение пульсации, сродни мышечному спазму. Женщины могут почувствовать шевеление ребенка в период с 16 по 20 неделю, а иногда и позже. Первое движение плода называется учащением. Такие факторы, как положение плаценты, могут повлиять на то, как скоро женщина почувствует движение своего ребенка. Вес матери также может иметь значение, поскольку те, кто несет меньший вес на животе, с большей вероятностью могут раньше почувствовать удары ногами и другие движения. Врачи не знают причин икоты младенцев в утробе матери. Не у всех младенцев возникает икота, но у других она возникает часто.Некоторые теории предполагают, что икота плода связана с развитием легких ребенка. Однако это не доказано. Хотя трудно точно определить, почему некоторые женщины будут чувствовать икоту в утробе матери, это считается хорошим признаком и естественной частью беременности. Однако редко, икота плода может быть признаком того, что с беременностью или плодом что-то не так. После 32 недели беременности маловероятно, что женщина будет каждый день чувствовать икоту в утробе матери. Женщина, которая регулярно замечает икоту плода, особенно если она возникает ежедневно и более 4 раз в день после 28 недель, должна связаться со своим врачом. Хотя частая икота не обязательно означает проблему, возможно, пуповина сжалась или выпала. Необходимы дополнительные доказательства, чтобы быть уверенным, что причиной для беспокойства является учащение эпизодов или продолжительность икоты плода на более поздних сроках беременности. Тем не менее, в отчете о несчастных случаях с пуповиной цитируется исследование на овцах, которое предполагает, что икота плода может возникнуть при сдавливании пуповины. Женщина, которая обеспокоена икотой плода, должна обратиться к врачу. Чтобы успокоить мать, врач может проверить, что ребенок счастлив и здоров. Если возникла проблема с пуповиной, врач также посоветует, что можно предпринять, чтобы уменьшить давление на пуповину. Как было сказано ранее, большинство женщин начинают чувствовать шевеление ребенка где-нибудь между 16 и 20 или, возможно, 25 неделями беременности. Некоторые женщины описывают первоначальное ощущение как напоминание о хлопке попкорна или о взмахе крыльев бабочки. По мере того, как беременность прогрессирует, женщина сможет различать движения и чувствовать толчки, перекаты и уколы, которые могут происходить в течение дня и ночи. Большинство женщин узнают об икоте плода во втором или третьем триместре, хотя у некоторых детей икота не возникает в утробе матери, а некоторые женщины никогда ее не чувствуют. Ребенок начинает делать много удивительных вещей, пока растет и развивается в утробе матери. Помимо икоты, младенцы могут пинать, ткать, поворачиваться и катиться, а также могут чувствовать запах, видеть и слышать еще до рождения.Некоторые дети могут начать сосать большие пальцы в утробе матери. Употребление сахара часто может стимулировать движения ребенка, равно как и еда или питье чего-то горячего или холодного. Икота плода может отвлекать, но она не вызывает боли, и приступы не должны длиться более 15 минут. Шевеления плода могут вызывать дискомфорт и мешать беременным женщинам расслабиться или даже заснуть. Вот несколько советов по уменьшению дискомфорта при движениях плода:
Беременным женщинам следует следить за движениями своего ребенка. Рекомендуется обращать внимание на пинки и уколы, так как частые регулярные движения плода являются признаком того, что ребенок правильно развивается в утробе матери. Если женщина замечает необычное или ограниченное движение, ей следует немедленно обратиться к врачу. В большинстве случаев об икоте плода не о чем беспокоиться. Однако, если есть какая-либо причина, по которой женщина обеспокоена икотой плода, лучше всего обратиться к врачу, который проверит, все ли в порядке, или порекомендует лечение, если это необходимо. .Это нормально и что по ощущениямБип. Бип. Бип. Бип. Эти ритмичные маленькие шишки, исходящие от вашего живота, являются двухступенчатыми или они икота? Икота в утробе матери довольно распространена и обычно совершенно безвредна. Как и другие движения плода, вы можете начать замечать их где-то на полпути к беременности. А отличить икоту от ударов ногами зачастую проще, чем можно было ожидать. Вот что такое икота плода, почему она случается и в каких редких случаях следует беспокоиться. Кроме того, если они вас отвлекают, мы сообщим вам, что вы можете сделать, чтобы они ушли. Икота у младенцев в утробе матери похожа на икоту, которую вы иногда получаете: внезапные непроизвольные сокращения диафрагмы (мышцы между легкими и животом). Иногда они длятся всего минуту или две, но иногда они могут длиться немного дольше. Икота плода на самом деле очень похожа на вашу собственную икоту. И как только вы почувствуете, что у вашего ребенка они есть, очень легко отличить икоту от пинка. Икота ощущается как резкий или пульсирующий прыжок. Обычно у них довольно регулярный ритм, и вы будете ощущать их в одной и той же части живота снова и снова. Удары могут быть отрывистыми или резкими, но у них не будет обычного ритма (если только ваш ребенок не тренируется, чтобы стать лучшим барабанщиком).А поскольку ваш ребенок там двигается, вы можете снова и снова замечать серию ударов ногами в разных частях живота, а не в одном и том же месте. В обоих случаях ваш живот может заметно подпрыгивать или подпрыгивать с икотой или ногами. Довольно круто, правда? Эксперты не до конца понимают, почему мы икаем, и то же самое касается икающих младенцев в утробе матери. Но некоторые подозревают, что икота может быть связана с созреванием легких. Другими словами, это знак того, что тело вашего малыша готовится к жизни во внешнем мире. Крошечный человечек, издающий крошечную икоту, может показаться милым (или немного отвлекать, в зависимости от вашего настроения). Но стоит ли вам беспокоиться об икоте? В большинстве случаев икота у ребенка является NBD - это нормальный рефлекс, который мы все иногда испытываем. Не о чем беспокоиться, замечая периодические приступы икоты. Тем не менее, беременность иногда нервничает. Поэтому, если вы думаете, что это поможет вам расслабиться, нет абсолютно никаких причин, по которым вы не можете обсудить это со своим врачом. В редких случаях очень частая икота (каждый день или несколько раз в день) может быть признаком сдавления или пролапса пуповины, редкого осложнения, когда подача крови или кислорода замедляется или прекращается у плода. Это может произойти на поздних сроках беременности или во время родов, но невозможно предсказать ваш риск или предотвратить его. Проблемы с пуповиной могут вызвать проблемы с частотой сердечных сокращений и кровяным давлением ребенка и потенциально могут привести к повреждению мозга или мертворождению.Если кажется, что икота у вашего ребенка случается гораздо чаще, как можно скорее обратитесь к врачу. Вы, вероятно, начнете замечать шевеления ребенка где-то во втором триместре. Это касается икоты, а также таких вещей, как удары ногой или джебом. Мамы-новички, как правило, замечают эти ощущения примерно через 20 недель, в то время как женщины, которые были беременны ранее, могут заметить их раньше, примерно через 16 недель. Вы можете быстрее заметить икоту по мере приближения срока родов. Чем больше ваш ребенок становится, тем легче видеть его движения и икоту со стороны.В какой-то момент весь ваш живот может подергиваться или подпрыгивать при икоте. Но частота икоты не должна заметно увеличиваться по мере приближения к концу беременности. Если это так, вам следует позвонить своему врачу. Кажется, любимое время для вашего ребенка двигаться или икать - это когда вы пытаетесь сосредоточиться на работе или засыпаете? Вы не можете контролировать, когда ваш ребенок может начать икать ... и иногда это может отвлекать. К сожалению, как и в случае с вашей собственной икотой, нет проверенного способа остановить икоту вашего ребенка (и вы, очевидно, не можете подать ему стакан воды, чтобы он выпил вверх ногами). Нет ничего плохого в том, чтобы сменить положение. Это может заставить ребенка двигаться, что может помочь прекратить икоту. Нет кубиков? В этом случае, вероятно, лучше всего проявить терпение. В большинстве случаев икота проходит сама по себе в течение нескольких минут. Икота в утробе матери может показаться вам странной, но в большинстве случаев она совершенно нормальная. Вы можете ожидать их ощущать время от времени, начиная примерно с середины второго триместра. Не существует проверенного способа остановить икоту ребенка, но если они беспокоят вас, наберитесь терпения.Ваш ребенок должен дать вам перерыв через несколько минут. Наконец, обратите внимание на икоту, которая, кажется, внезапно становится более частой, особенно к концу беременности. Это могло быть признаком опасного осложнения. .Что они означают и когда обратиться к врачу?Во время беременности вы будете ощущать различные движения ребенка внутри вас, которые становятся сильнее с каждым триместром. Помимо толчков, перекатов и уколов, вы также почувствуете икоту ребенка. И если это ваша первая беременность, это может быть удивительно, сбивает с толку и пугает. Не волнуйтесь! MomJunction поможет вам узнать, почему у ребенка икота в утробе матери, когда вы можете ее ожидать и как ее облегчить. Что такое икота плода?Икота плода в утробе матери - это небольшие движения диафрагмы, которые совершает ребенок, когда он начинает практиковать дыхание. Когда ребенок вдыхает, околоплодные воды попадают в легкие, вызывая сокращение диафрагмы, что приводит к икоте (1). Они являются нормальной частью развития плода и редко указывают на проблему с пуповиной. Вернуться к началу Каково это, когда у вашего ребенка икота в утробе матери?Икота плода похожа на повторяющиеся постукивания или пинки ребенка, которые вы будете испытывать один или несколько раз в день.Они представляют собой серию небольших ритмичных или отрывистых движений, которые свидетельствуют о том, что ребенок здоров и активен. Однако не все женщины чувствуют икоту, но все же рожают здоровых детей (2). Вернуться к началу Почему у младенцев икота в утробе матери?Икота плода показывает признаки развития ребенка в утробе матери. Причины возникновения икоты у ребенка следующие (3) (4):
Вернуться к началу Когда часто возникает икота у плода?Вы почувствуете икоту в конце второго триместра. Они становятся сильнее в третьем триместре. Обычно это происходит после девяти недель беременности, когда начинают развиваться руки и ноги (6). Икота не будет ощущаться с той же интенсивностью, что и во время беременности, и ее частота имеет тенденцию к снижению по мере приближения к родам. Если икота усиливается в течение трех-четырех недель до назначенного срока, это может быть проблема с пуповиной, которая требует внимания врача. Вернуться к началу Как облегчить икоту у ребенка?Хотя детская икота - это нормальное явление, иногда она может раздражать. Они могут даже отвлекать или беспокоить вас, мешая непрерывному сну. Следующие меры могут помочь справиться с дискомфортом.
Помните, что это всего лишь подсказки, а не верные способы остановить икоту плода. Икота проходит сама по себе и является нормальной частью развития ребенка. Вернуться к началу Это икота или ваш ребенок пинается?По движению можно отличить икоту и пинки ребенка. В некоторых случаях ваш ребенок будет шевелиться, если ему неудобно в одном и том же положении, или когда вы едите что-то холодное или горячее. Вы почувствуете движения в разных частях живота, и они могут прекратиться, если вы измените положение. Это, как известно, кайф. Если вы совершенно неподвижны и чувствуете ритмичные подергивания только в одной части живота, это, скорее всего, икота плода. Вам может потребоваться время, чтобы понять и идентифицировать эти движения (7). Вернуться к началу Когда вам следует обратиться к врачу?Если вы испытываете внезапное усиление икоты, например, если она длятся дольше и усиливается, чем обычно, вам следует обратиться к врачу.Разобраться в состоянии малыша врачу поможет УЗИ. Это также причина, по которой вы должны обращать внимание на движения ребенка. Далее мы отвечаем на некоторые вопросы наших читателей. Вернуться к началу Часто задаваемые вопросы1. Икота плода - признак родов?Нет, икота плода не является признаком предстоящих родов. Их частота обычно снижается с приближением срока родов. 2. Как долго обычно длится икота плода?Икота плода обычно длятся несколько секунд или минут (8).Если они продолжаются более 15 минут, это может быть поводом для беспокойства, и вам следует обратиться к врачу. 3. Икота плода более 20 минут - это нормально?Да, иногда икота плода может продолжаться 20 минут и более. Это состояние требует внимания врача, и у ребенка может быть диагностирован рефлюкс. Во время беременности важно следить за движениями ребенка. Избегайте ненужного беспокойства и сохраняйте спокойствие. В большинстве случаев икота ребенка в утробе матери не является поводом для беспокойства.Но лучше всего обратиться к врачу, который может использовать ультразвук для определения движений плода. Вернуться к началу Были ли у вас случаи икоты плода? Поделитесь с нами своей историей. Ссылки:. положений ребенка в утробе: что они означаютПо мере роста вашего ребенка во время беременности он может немного двигаться в утробе матери. Вы можете почувствовать, как его пинают или шевелят, или ваш ребенок может скручиваться и поворачиваться. На последнем месяце беременности ваш ребенок больше, и у него мало места для маневра. Положение вашего ребенка становится все более важным по мере приближения срока родов. Это потому, что вашему ребенку нужно занять наилучшее положение для подготовки к родам. Ваш врач будет постоянно оценивать положение вашего ребенка в утробе матери, особенно в течение последнего месяца. Читайте дальше, чтобы узнать, что означает, когда ваш врач использует такие слова, как передний, задний, поперечный или тазовый, для описания положения вашего ребенка. Вы также узнаете, что делать, если ваш ребенок не в лучшем положении до положенного срока. Ребенок лежит головой вниз, лицом к вам спиной. Подбородок ребенка прижат к груди, и его голова готова войти в таз. Ребенок может сгибать голову и шею и засовывать подбородок ему в грудь.Это обычно называют передним затылком или головным предлежанием. Самая узкая часть головы может давить на шейку матки и помогать ей открываться во время родов. Большинство младенцев обычно устраиваются в положении вниз головой в период от 33 до 36 недель. Это идеальная и самая безопасная позиция для доставки. Ребенок смотрит головой вниз, но его лицо обращено к вашему животу, а не к спине. Это обычно называется затылочно-задним положением (OP). В первом периоде родов примерно от одной десятой до одной трети младенцев находятся в таком положении. Большинство этих младенцев перед рождением спонтанно поворачиваются лицом в правильном направлении. Но в ряде случаев ребенок не вращается. Ребенок в таком положении увеличивает ваши шансы на длительные роды с сильной болью в спине. Для облегчения боли во время родов может потребоваться эпидуральная анестезия. При тазовом предлежании ребенка ставят ягодицами или ступнями вперед.Есть три варианта казенного предлежания:
Казенная часть не идеальна для доставки. Хотя большинство детей с тазовым предлежанием рождаются здоровыми, у них может быть более высокий риск врожденных дефектов или травм во время родов. При тазовых родах голова ребенка является последней частью его тела, которая выходит из влагалища, что затрудняет прохождение родовых путей. Это положение также может быть проблематичным, поскольку оно увеличивает риск образования петли в пуповине, которая может нанести травму ребенку при естественных родах. Ваш врач обсудит варианты попытки повернуть ребенка вниз головой до того, как вы начнете свои последние недели. Они могут предложить метод, называемый внешней головной версией (ЭКВ). Эта процедура включает в себя давление на живот. Вам может быть неудобно, но это не опасно. Сердцебиение ребенка будет очень внимательно отслеживаться, и процедура будет немедленно остановлена, если возникнет проблема. Техника ECV эффективна примерно в половине случаев. Если ECV не помогает, вам может потребоваться кесарево сечение, чтобы безопасно родить ребенка с тазовым предлежанием. Это особенно верно в случае казенной части ступни. В таких случаях пуповина может быть сдавлена, когда ребенок движется к родовым путям. Это может привести к прекращению поступления кислорода и крови у ребенка. Ребенок лежит в матке горизонтально. Эта позиция известна как поперечная ложь. Это крайне редко при родах, так как большинство младенцев поворачиваются вниз головой до положенного срока.В противном случае младенцам в таком положении потребуется кесарево сечение. Это связано с тем, что существует небольшой риск выпадения пуповины (выход из матки раньше ребенка), когда вода отходит. Выпадение пуповины - это неотложная медицинская помощь, и в случае ее возникновения ребенок должен быть очень быстро доставлен с помощью кесарева сечения. Хотите отслеживать положение вашего ребенка перед родами? Вы можете использовать процесс, известный как «картирование живота», начиная примерно с 8-го месяца. Все, что вам понадобится, это нетоксичный моющийся маркер или краска и кукла для визуализации того, как ваш ребенок находится в утробе матери. Лучше всего составить карту живота сразу после посещения врача, чтобы вы точно знали, смотрит ли голова вашего ребенка вверх или вниз. Просто выполните следующие простые шаги:
Иногда ребенок оказывается в неправильном положении для родов.Важно знать, не находится ли ваш ребенок в переднем затылке прямо перед рождением. Точное положение ребенка может привести к осложнениям во время родов. Есть несколько методов, с помощью которых вы можете уговорить ребенка принять правильное положение. Вы можете попробовать следующее:
Эти советы не всегда работают. Если ваш ребенок остается в заднем положении, когда начинаются роды, это может быть связано с формой вашего таза, а не с вашей осанкой.В некоторых случаях может потребоваться кесарево сечение. Ближе к концу беременности может возникнуть ощущение, что ребенок упал ниже вашего живота. Это называется молниями. Ребенок все глубже проникает в ваш таз. Это означает меньшее давление на диафрагму, что облегчает дыхание, а также дает меньше детских ударов по ребрам. Ваш ребенок роняет - один из первых признаков того, что ваше тело готовится к родам. Младенцы часто ворочаются во время беременности.Вы, вероятно, не почувствуете их движения до середины второго триместра. В конечном итоге к 36-й неделе они придут в положение для родов - в идеале головой вниз, лицом к спине. До этого времени вам не следует слишком беспокоиться о положении вашего ребенка. Младенцы с задним отделом позвоночника обычно сами корректируют свое положение во время родов и до стадии толчков. Постарайтесь в это время оставаться расслабленным и позитивным. Ребенок, который находится не в идеальном положении до вашей даты родов, всегда должен быть доставлен в больницу для наилучшего ухода. Экстренные ситуации во время этого вида работ должны обрабатываться квалифицированным медицинским персоналом. Обязательно поговорите со своим врачом, если у вас есть какие-либо опасения по поводу положения вашего ребенка в приближении срока родов. «В большинстве случаев неправильного положения в утробе матери ребенок самопроизвольно поворачивается перед началом родов. Однако есть много вещей, которые женщина может сделать, чтобы помочь ему. Попробуйте позы, иглоукалывание и хиропрактику. Поговорите со своим врачом об использовании некоторых из этих методов во время беременности.” - Николь Галан, RN . |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| © 2008- Кафедра педиатрии имени профессора И.М. Воронцова ФП и ДПО. Содержание, карта. | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
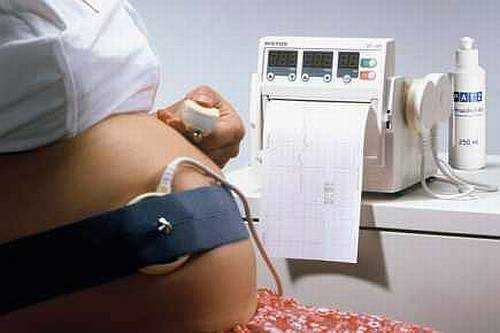

 Аускультация акушерским стетоскопом доступа абсолютно всем. Для этого требуется акушерская трубочка (которая стоит совсем немного), а также внимательный и терпеливый помощник. Если он не врач, то вряд ли получится расслышать сердце раньше 25 недели беременности.
Аускультация акушерским стетоскопом доступа абсолютно всем. Для этого требуется акушерская трубочка (которая стоит совсем немного), а также внимательный и терпеливый помощник. Если он не врач, то вряд ли получится расслышать сердце раньше 25 недели беременности.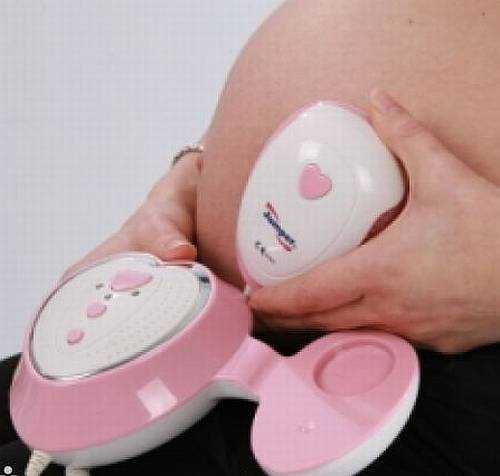 Если нет времени для тренировок в аускультации, то можно приобрести портативный ультразвуковой детектор — фетальный допплер. Это устройство работает по принципу обычного аппарата КТГ, но не пишет графическое изображение на пленке. Часто в комплекте с прибором продаются наушники для комфортного прослушивания. Услышать сердцебиение этим прибором можно уже на 8-12 неделе, но врачи рекомендуют его использовать гораздо позже, когда это необходимо, исследование должно длиться не более 10 минут.
Если нет времени для тренировок в аускультации, то можно приобрести портативный ультразвуковой детектор — фетальный допплер. Это устройство работает по принципу обычного аппарата КТГ, но не пишет графическое изображение на пленке. Часто в комплекте с прибором продаются наушники для комфортного прослушивания. Услышать сердцебиение этим прибором можно уже на 8-12 неделе, но врачи рекомендуют его использовать гораздо позже, когда это необходимо, исследование должно длиться не более 10 минут.