|
 |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Нормы лоханки у ребенкарасширение и увеличение у новорожденных и грудничков, нормы и причины отклоненийОбычно расширение чашечно-лоханочной системы у малышей развивается бессимптомно и выявляется при проведении ультразвукового обследования. Данные патологии могут протекать с различными осложнениями и требуют проведения адекватного лечения. Что это такое?Заболевание, при котором лоханка почки расширена и увеличена, называется пиелоэктазией. Оно довольно распространено в детской урологической практике. Проведение обычного клинического осмотра у ребенка не способствует обнаружению данного клинического признака. Установить диагноз можно только после проведения вспомогательных диагностических исследований.
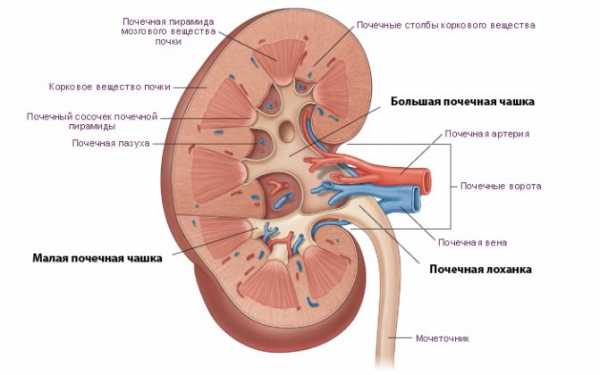
В составе лоханки есть большая и малая чашечки. В их полости накапливается моча, чтобы впоследствии стечь в мочевыводящие пути по мочеточнику. К развитию увеличения лоханки могут приводить различные провоцирующие факторы. В некоторых случаях состояние может быть врожденным. Первые нарушения мочевыведения в этой ситуации возникают уже у новорожденного малыша или у грудничка. Патология может быть у левой почки, так и правой. В некоторых случаях наблюдается расширение чашечно-лоханочной системы обеих почек. Данное состояние изолировано и не является опасным. Оно лишь может вызвать у ребенка некоторые неблагоприятные последствия. При наличии сопутствующих заболеваний органов мочевыделительной системы наличие пиелоэктазии заметно ухудшает течение болезней в дальнейшем. Часто это приводит к нарушениям мочевыведения и функциональным сбоям в работе почек. НормаРазмеры лоханок у малышей меняются и зависят от возраста. Существуют специальные возрастные таблицы нормальных значений, позволяющие докторам выявлять отклонения от нормы при проведении ультразвукового исследования. Так, размер чашечно-лоханочной системы у малыша в 1 месяц будет существенно меньше, чем у ребенка в 4 года. В норме лоханка имеет вид воронки с щелевидным отверстием для прохождения мочи. Современные методы диагностики позволяют определять ее размеры еще во время беременности. Обычно измерить параметры чашечно-лоханочной системы можно уже на 16- 18 неделе внутриутробного развития малыша. Достигается это с помощью ультразвукового исследования с высокой разрешающей способностью. Обычно у новорожденного ребенка размер почечной лоханки не превышает 10 мм. В среднем, он составляет ½ см. Размеры лоханки у девочки могут несколько отличаться от таковых у мальчиков. Открытая форма органа нужна для отведения мочи в мочеточник. По мере взросления ребенка увеличиваются и размеры лоханок. При увеличении данных показателей говорят о детской пиелоэктазии. ФакторыК развитию данного состояния у малышей могут приводить сразу несколько причин. Если признаки расширения были выявлены еще во время беременности мамы или сразу после рождения, то в таком случае говорят о наличии врожденной пиелоэктазии. Это состояние регистрируется чаще у тех мамочек, которые имеют различные патологии во время вынашивания плода или страдают хроническими заболеваниями почек. Среди наиболее распространенных причин, ведущих к развитию пиелоэктазии у ребенка, следующие:
СимптомыБольшинство детских пиелоэктазий протекает бессимптомно. Обычно на такие формы приходится более 75% случаев.
На более поздних сроках болезни появляются неблагоприятные симптомы. К самым характерным признакам расширения можно отнести различные нарушения мочеиспускания. При этом могут изменяться порции мочи. Некоторые заболевания вызывают у ребенка сильные и частые позывы помочиться. Если малыш стал часто просыпаться среди ночи и бегать в туалет, то это должно насторожить родителей и мотивировать их на то, чтобы обратиться за консультацией с ребенком к детскому урологу. Бактериальные заболевания почек могут протекать с повышением температуры тела и появлением симптомов интоксикации. Сопровождает их также нарушение мочеиспускания. В некоторых случаях у ребенка появляется болезненность во время посещения туалета. Тяжелое течение заболевания сопровождается изменением поведения малыша. Он становится более капризным, вялым и апатичным. ДиагностикаОсновным диагностическим методом, позволяющим точно установить диагноз, является ультразвуковое исследование почек. Это исследование у детей можно проводить уже с первых месяцев после рождения. Ультразвук не приносит ребенку никакой болезненности и неприятных ощущений. Во время проведения исследования доктор сможет выявить все имеющиеся отклонения в строении почек и мочевыводящих путей. С помощью ультразвука можно составить описание размеров и структуры лоханок, а также определить объем остаточной мочи. Для проведения исследования, в среднем, достаточно 15-20 минут.
В сложных клинических случаях врачи прибегают к назначению МРТ. С помощью этого метода также можно получить очень точную характеристику структуры и размеров всех анатомических составляющих почек. Исследование имеет ряд противопоказаний и проводится для проведения дифференциальной диагностики. Существенный минус данного теста — высокая стоимость. Для оценки функциональных нарушений в работе почек назначается общий анализ мочи. Этот простой и рутинный тест позволяет установить базовые показатели работы почек. Для выявления почечной недостаточности необходимо знать уровень креатинина. Превышение данного показателя выше возрастной нормы свидетельствует о наличии серьезных проблем в работе почек и всей мочевыделительной системы. ЛечениеОбнаружение признаков расширения лоханок почек у ребенка ни в коем случае не должно приводить родителей в ужас. Это состояние довольно часто регистрируется в детской практике.
В этом случае акушеры-гинекологи в течение всей беременности контролируют рост и развитие плода, чтобы не допустить у него развития осложнения или физиологических патологий. Обычно у малышей до трех лет также не проводится специализированное лечение без особых показаний. Так, если отсутствуют существенные функциональные нарушения в выведении мочи, то назначение терапии не требуется. Контроль за состоянием ребенка проводит детский уролог или нефролог. Обычно малыш, имеющий пиелоэктазию, должен посещать врача не реже одного раза в год. При наличии воспалительных заболеваний почек, сопровождающихся признаками расширения чашечно-лоханочной системы, требуется назначение симптоматической терапии. Для улучшения выведения мочи используются диуретические препараты. Курсовое или регулярное их употребление способствует улучшению мочевыведения. Они также улучшают работу почек и способствуют профилактике опасных осложнений. Если во время проведения диагностики в моче были выявлены бактерии, которые и спровоцировали появление пиелоэктазии, то назначается схема консервативного лечения. Она обязательно подразумевает назначение антибактериальных препаратов. Обычно такие лекарства назначаются на 10-14 дней. После проведения обязательно проводится повторный бакпосев мочи для установления эффекта от проведенной терапии.
Решение о проведении операции остается за урологом. Именно он решает необходимость выполнения хирургического лечения. Обычно такие операции проводятся у малышей в более старшем возрасте. После проведенной операции малыши остаются на диспансерном учете у уролога в течение нескольких лет. О том, что такое пиелоэктазия и к каким осложнениям она может привести, смотрите в следующем видео. Расширенная лоханка почки у новорожденного – что это означает и что делатьЧто собой представляет пиелоэктазияЛоханки в почках выполняют накопительную функцию – отфильтрованная кровью моча скапливается в небольшой полости внутри органа, а затем эвакуируется через мочеточник в мочевой пузырь. Размер лоханки определяет, сколько мочи находится внутри почки. При увеличенных размерах полости моча задерживается в органе, что грозит развитием воспалительных и инфекционных патологий почек. Пиелоэктазия – это врожденное или приобретенное увеличение лоханочной полости. У новорожденных патология обычно развивается внутриутробно, малыш рождается с увеличенной емкостью лоханки. Если увеличена лоханка только левой или правой почки, пиелоэктазию называют односторонней. Двухсторонняя форма фиксируется при расширении в обеих почках. Обследование почек с помощью УЗИДля ультразвукового обследования почек практически не требуется особой подготовки. Родители детей, склонных к метеоризму, накануне исследования должны ограничить в их рационе продукты, которые вызывают газообразование. Также вечером и утром перед процедурой можно принять Смекту или Эспумизан. Существует вариант обследования – с водной нагрузкой, когда ребенок должен прийти на УЗИ с наполненным мочевым пузырем. Для этого за 40-60 минут до процедуры ребенку нужно дать выпить 300-600 мл обычной воды (количество жидкости зависит от возраста). Необходимая врачу степень наполнения мочевого пузыря рассчитывается по специальной формуле: возраст в годах умножается на 30, после чего к полученному числу также нужно прибавить 30. УЗИ почек с водной нагрузкой проводится в несколько этапов:
Такое исследование позволяет выявить максимальную степень заполнения мочевого пузыря, определить объем остаточной мочи, заподозрить активный пузырно-мочеточниковый рефлюкс и подтвердить наличие синусной кисты. Кроме того, ультразвуковое сканирование почек в режиме водной нагрузки показано при подозрении на уретерогидронефроз, мегауретер (патологическая дилатация мочеточника) или воспалительный процесс. У младенцев проводится стандартное УЗИ (без водной нагрузки). При осмотре новорожденных и грудных детей также важно учитывать анатомо-физиологические особенности строения почек в этом возрасте. У них нередко обнаруживается фетальная дольчатость почек или синдром «гиперэхогенных пирамидок», что является нормой в первые месяцы жизни. Также при проведении ультразвукового скрининга во время беременности врач может обнаружить, что у плода увеличена лоханка в правой или левой почке (иногда с двух сторон). Это может быть как врожденным патологическим состоянием, так и ложным результатом из-за особого положения будущего ребенка. Чем грозитУвеличенная лоханка провоцирует скапливание мочи в теле почки. Патология долгое время может протекать у грудничка бессимптомно, что повышает опасность заболевания при недостаточном контроле состояния органа. Почка с избытком скопленной мочи работает с перегрузкой, что часто приводит к развитию гидронефроза, перерождению тканей органа и потере функций. Застойная моча – удобная среда для размножения патогенной флоры, что нередко ведет к инфицированию почки и других частей мочеполовой системы. Из-за поражения тканей почек может развиться гипертензия нефрогенного характера, при этом давление практически не поддается коррекции. Следствием развития этих патологических процессов может стать почечная недостаточность.
Стадии и симптомыВ процессе прогрессирования пиелоэктазия проходит несколько стадий, каждая из которых сопровождается определенными изменениями в почечных тканях и мочевыделительной системе. Начальная, легкая стадияЛоханки почки у новорожденного на данном этапе увеличены незначительно, не нарушают работу органа. Ребенок не испытывает никаких неприятных ощущений, а сама патология может диагностироваться только при помощи УЗИ в период внутриутробного развития или сразу после рождения. СредняяВторая стадия патологии сопровождается выраженным расширением лоханок, присутствует повреждение внешней ткани органа, его функция снижается на 40%. На данном этапе болезни может присутствовать выраженная симптоматика, которая заставляет родителей обращаться к врачу. Ребенок становится беспокойным, при мочеиспускании часто плачет, в моче может присутствовать примесь крови. Третья степеньНаиболее тяжелая стадия болезни, которая отличается выраженной симптоматикой. У ребенка увеличена лоханка и сама почка, существенно снижена выработка мочи, повышена температура тела присутствует боль при мочеиспускании и другие симптомы, требующие медицинского осмотра. Ткань почек существенно повреждена, а при сильном расширении лоханки она оказывает давление на другие ткани. Возможные причиныОдной из наиболее значимых причин развития пиелоэктазии у плода считают наследственность. Расширение лоханок у младенца во многих случаях фиксируется, если у матери имеются почечные патологии – хронические или развившиеся во время беременности.
В период эмбрионального развития накладываются также тератогенные факторы, то есть негативные влияния на плод внешней среды. Особенно опасно это воздействие в то время, когда происходит становление формы и функций почек. Выделим наиболее опасные виды внешнего воздействия при внутриутробном развитии, часто приводящие к пиелоэктазии у новорожденных. Инфекция материПри инфекционных заболеваниях у женщины патогенная флора и продукты ее жизнедеятельности проходят через плаценту и попадают в кровь плода. Процессы формирования почечных структур могут нарушаться из-за воздействия токсинов. КурениеПри курении беременной плод недополучает кислород, происходит отравление токсичными веществами табачного дыма. Курение часто провоцирует врожденные патологии у новорожденных.
Наркотическая зависимостьЕще более опасно воздействие на эмбрион наркотических веществ. При употреблении наркотиков органогенез нарушается, что может привести к развитию пиелоэктазии. Прием лекарственных препаратовНеконтролируемое лечение при беременности опасно развитием врожденных патологий у плода. Большинство медикаментов не показано к использованию беременным. Рентгеновское облучениеОпасность для плода представляют даже незначительные дозы облучения при рентгеновских исследованиях матери. ЭкологияУ женщин, живущих в экологически загрязненных районах, работающих на вредных производствах, риск расширения лоханок у младенца возрастает.
Лечение расширения почечных лоханок у детейЕсли у ребёнка диагностируется врождённая пиелоэктазия, которая не оказывает значительного воздействия на функциональность мочевыделительной системы, лечение не требуется. Достаточно динамического наблюдения до достижения им возраста трёх лет. Если же патология прогрессирует либо речь идёт о приобретённой болезни, то предполагается комплексная терапия, включающая в себя:
Таблица: медикаментозная терапия пиелоэктазии
Фотогалерея: лекарственные средства, применяющиеся при пиелоэктазии
ДиетаОсновой питания при пиелоэктазии является легкоусвояемая белковая пища:
Если ребёнок принимает мочегонные препараты, то следует озаботиться достаточным поступлением калия в его организм. Получить его можно с сухофруктами, молоком. При увеличении почечной лоханки следует отказаться от избыточного количества соли, которая задерживает жидкость, создавая излишнее давление в мочевыделительной системе. Питание должно быть регулярным и сбалансированным, лучше всего организовать приём пищи 5 раз в день небольшими порциями. Также важно соблюдать питьевой режим. Объём потребляемой жидкости не должен превышать более чем на 0,5 л предыдущий суточный диурез (количество выделенной мочи). Физиотерапевтические методыПри пиелоэктазии у детей широко используется магнитотерапия. Суть её заключается в воздействии магнитных полей на организм. Этот метод применим в случае наличия воспалительных процессов. Также при вторичной пиелоэктазии используется электрофорез с антибактериальными препаратами, позволяющий точечно воздействовать на очаги инфекции. Хирургическое лечениеХирургическое вмешательство обосновано при тяжёлой форме заболевания и наличии осложнений. Суть его сводится к восстановлению почечного пассажа (оттока мочи из почек) и нормализации функции мочеточника. Как правило, операция проводится при помощи эндоскопического оборудования. Через небольшие надрезы вводится инструментарий, снабжённый миниатюрной видеокамерой, и устраняются морфологические изменения почечной лоханки. Народные средстваНародные средства при почечных заболеваниях используются исключительно в целях поддерживающей, дополнительной терапии. При использовании любых рецептов следует предварительно посоветоваться с врачом. Можно предложить следующие средства:
Причины развития приобретенных формПиелоэктазия может развиться уже после рождения младенца, по следующим причинам:
У недоношенных часто недоразвиты мышечные структуры мочевых путей, что провоцирует застой мочи в почке.
Как проявляется у ребенкаСимптомы расширения лоханок отсутствуют в большинстве случаев. Заболевание проявляется, когда присоединяются воспаления, инфицирования, вызванные пиелоэктазией. Болезнь может развиваться в 3 формах.
НачальнаяЭта форма характерна для большинства грудничков – расширение лоханок никак себя не проявляет. В начальном периоде важен постоянный контроль состояния почек, чтобы не пропустить присоединение патологических процессов. Обычно при росте и развитии мочеполовой системы у грудничков размер лоханок приходит к физиологическим нормам. СредняяСредняя форма характеризуется незначительной симптоматикой – ноющими болями в пояснице, нарушениями мочеиспускания. У грудничков это выражается в беспокойстве, плаче без очевидных причин, редких, затрудненных мочеиспусканиях с криком. Назначается лекарственная терапия курсами. ТяжелаяТяжелые формы нуждаются в интенсивной терапии, часто хирургическом лечении. При несвоевременности лечебных мероприятий паренхима деградирует, может развиться хроническая почечная недостаточность.
Последствия осложненийОсложнениями расширения лоханок у детей становятся разные патологии мочеполовой системы:
Осложнения развиваются при несвоевременном выявлении перехода болезни в тяжелую стадию и отсутствии адекватного лечения. Виды пиелоэктазии
Аномалия почек может быть:
Провоцирующие факторы для расширения почечной лоханки:
Как выявитьВрожденную пиелоэктазию обычно выявляют на УЗИ во время беременности. После рождения младенца регулярно обследуют, контролируют анализы, делают контрольные УЗ-исследования.
Лабораторные исследованияГрудничкам проводят следующие анализы:
При выявлении патогенной флоры проводят бакпосев на определение возбудителя. Инструментальная диагностикаДелать контрольные УЗИ при расширенных лоханках рекомендовано грудничкам каждые 3 месяца. При появлении изменений в почке дополнительно проводят:
С помощью этих методов выявляют состояние почек и других частей мочевыводящей системы.
Диагностика и дифференциальная диагностикаПри дифференциальной диагностике выявляют причины пиелоэктазии, то есть чем спровоцировано расширение лоханок. Определяют патологии строения мочеполовых органов, заболевания, которые могут вызвать увеличение полости почки, привести к почечной недостаточности. При физиологической форме, связанной с недоразвитостью органов у младенца, продолжают наблюдение, назначают контрольные исследования с периодичностью 2-3 месяца. ДиагностикаПиелоэктазия – это заболевание, требующее постоянного контроля, его тяжесть расценивается по мере прогрессирования. Контроль проводится путем регулярного проведения УЗИ, но заключительный диагноз невозможно поставить только на основании этой процедуры и в период беременности до 32 недели. В случаях, когда после данного срока беременности подозрения на патологию остаются, не исключено, что после рождения малыша ему будет поставлен утверждающий диагноз. Определить патологию позволяют допо Размеры почек по УЗИ у детей: таблица с нормативамиНорма УЗИ сердца у новорожденногоЭхокардиография новорожденного входит в список требуемых обследований, которые нужно сделать новорожденному малышу до исполнения года. Несмотря на это, существует список показаний к такому УЗИ:
Нормы ультразвукового исследования для ребенка возрастом в месяц будут такими:
ЛЖ – левый желудочек, ПЖ – правый желудочек, ЛП – левое предсердие. Что смотрит врач во время ультразвукового исследования?Доктор делает замеры, проверяет состояние, количество и структуру органа выделения:
Нормативные показатели взрослого человека: Толщина – От 4 до 5 см Длина – от 10 до 12 см Ширина – от 5 до 6 см
УЗИ новорожденного в 1 месяц: нормальные показатели мозгаУЗИ головного мозга новорожденного, расшифровка (норма) которого проводится только доктором, также делается исходя из следующих показаний:
УЗИ головы у новорожденных: норма и отклонения по результатам следующие:
Желудочки должны представлять из себя полости, внутри которых находится спинномозговая жидкость. Цели и показания необходимые для исследования. Если желудочек расширен, это может говорить о гидроцефалии, что означает скопление цереброспинальной жидкости в черепе. Получить бесплатную консультацию врачаУзи детям: нормыУзи детям: нормы. Каковы они? Что может обнаружить УЗИ? Прежде всего, нужно отметить, что данные цифры могут отличаться в зависимости от возраста ребенка и некоторых сопутствующих факторов. Однако, стоит ознакомиться с нормами ультразвуковой диагностики детей для более глубокого понимания и интерпретации результатов полученной диагностики ультразвуком. Нормы УЗИ сердца у детейУЗИ сердца у детей призвано определить размер сердечных камер, их состояние и целостность. Также изучается толщина предсердий, желудочков и состояние их стенок. Также исследование способно обнаружить большое количество сердечных заболеваний. УЗИ (размеры) у детей в норме следующие (для новорожденных детей):
Для годовалого ребенка нормы будут следующими: диаметр (при расслаблении) левого желудочка – 20-32 мм; диаметр (при сокращении) ЛЖ – 12-22 мм; задняя сторона ЛЖ в толщину – 3-6 мм; аорта в диаметре – 10-17 мм; диаметр левого предсердия – 14-24 мм; средняя стенка ПЖ в толщину – 1-4 мм; ПЖ в диаметре – 3-14 мм. Те же данные для ребенка от шести до десяти лет будут следующими: диаметр левого желудочка при расслаблении – 29-44 мм; диаметр ЛЖ при сокращении – 15-29 мм; Задняя сторона ЛЖ в толщину – 4-8 мм; аорта в диаметре – 13-26 мм; диаметр левого предсердия – 16-31 мм; срединная стенка ПЖ в толщину – такая же, как и в предыдущем случае; ПЖ в диаметре – 5-16 мм. ПЖ – правый желудочек сердца, ЛЖ – левый желудочек. Нормы размеров почек по УЗИ у детейВ каких случаях доктор может назначить ребенку ультразвуковую диагностику почек? Это отеки, боли в животе и пояснице, проблемы с мочеиспусканием, колики, результаты анализов, отклоняющиеся от нормы. Также диагностика показана при травмах. Профилактическое обследование должно осуществляться у детей возрастом полтора месяца. При ровных контурах почек и четко различимой фиброзной капсуле можно говорить о норме.
УЗИ почек у детей (норма) демонстрирует, почки слева и справа отличаются своими размерами. Длина почки слева должна быть в границах от 4,8 до 6,2 см, справа – от 4,5 до 5,9 см. Левая почка (широкая часть) должна быть равна от 2,2 до 2,5 см, правая – от 2,2 до 2,4 см. Полноценная паренхимная почечная толщина слева равняется 0,9 – 1,8 см, а для почки справа – 1 – 1,7 см. Если в диагнозе упомянут кишечный пневматоз, это говорит о том, что у ребенка повышенное газообразование и специальная подготовка к исследованию не осуществлялась. Нормы размеров печени по УЗИ у детейДиагностика печени ультразвуком в детском возрасте показано в следующих случаях: гепатит, пожелтение кожи и белков глаз, болезненные ощущения при пальпации, а также боли в правом подреберье. «УЗИ печени (норма у детей): таблица» – такой способ помогает быстро найти нужные параметры и сравнить их с имеющимися результатами. Ниже представлены нормальные показатели для основных возрастных групп детей. Что может обнаружить узи?
Щитовидная железа (дети): норма УЗИЩитовидная железа способна влиять на многие процессы в организме и для ребенка ее нормальное функционирование особенно важно, поскольку гормоны щитовидки отвечают за нормальное физическое развитие, рост, обмен веществ и функционирование нервной системы. С появления на свет и до исполнения двух лет объем органа не должен быть больше, чем 0,84 мл. До достижения шести лет нормальным считается рост до 2,9 мл. В период пубертата щитовидная железа начинает очень активно расти. У мальчиков к пятнадцати годам объем органа достигает 8,1 – 11,1 мл. Что касается девочек в данном возрасте, объем будет равняться 9 – 12,4 мл. УЗИ щитовидки крайне необходимо, поскольку при обнаружении патологии в детстве имеется благоприятный прогноз на лечение. Как делается? Нормы селезенки по УЗИ у детейУльтразвуковая диагностика селезенки в детском возрасте чаще всего назначается в том случае, если есть подозрение на увеличение данного органа. Что касается норм по ультразвуковой диагностике, нужно отметить, что многое зависит от того как делается УЗИ и стоит не забывать о том, что у новорожденного размеры селезенки крайне малы: 4,5 см в длину и 2 см в толщину. Если исследуют селезенку годовалого ребенка, ее длина составляет чуть больше 5 см, а толщина – 2,5 см. Что касается пятилетнего ребенка. Длина его селезенки в границах нормы должна равняться 7,5 см, а в толщину – 3,5 см. Для десятилетнего ребенка длина возрастет до 10,5 см, а в толщину до 5 см. Узи брюшной полости у детей (норма)Основными показаниями для проведения УЗИ брюшины детям являются:
В такое УЗИ включают диагностику печени, почек, детской селезенки, поджелудочной и желчного пузыря. Про параметры первых трех органов говорилось выше. Что касается норм поджелудочной железы, они будут следующими для новорожденного: 10 на 14 мм (головка железы), 1 на 1,4 см (хвостовая часть железы). 0,6 на 0,8 см (тело). Для ребенка от года до пяти лет: 1,7 на 2 см (головная часть), 1,8-2,2 см (хвостовая часть), 1 на 1,3 см (тело). Расшифровка УЗИ простаты взрослого будет совсем другой.
Источник: https://ultra-sonographi.ru/normyi-uzi-detyam.html УЗИ тазобедренных суставов у новорожденногоУЗИ тазобедренных суставов новорожденных: норма углов и иные показатели могут быть полноценно расшифрованы только доктором, однако родителям также полезно знать эту информацию в целях понимания того, что происходит с организмом ребенка. Основной задачей данного обследования является обнаружение дисплазии. Эта патология представляет из себя ситуацию, когда развитие суставов идет неправильно. УЗИ показано в таких случаях как:
Исходя из этих и иных данных, сверка которых проводится в соответствии с таблицами, выявляется имеющийся тип дисплазии у новорожденного. Симптоматика гиперэхогенностиСиндром гиперэхогенных пирамидок почек вызывает болевые ощущения в пояснице режущего, колющего характера Синдром гиперэхогенных пирамидок почек имеет ряд признаков:
Синдром и симптоматика говорят о явном заболевании почек, которое необходимо лечить. Выделение пирамидок может быть вызвано различными заболеваниями органов: нефритами, нефрозами, новообразованиями и опухолями. Требуется дополнительная диагностика, осмотр доктора и проведение лабораторных исследований для установления основного заболевания. После чего специалист назначает меры терапевтического лечения. УЗИ почек новорожденного: нормаУльтразвуковое исследование почек у новорожденного крайне необходимо, поскольку сегодня около пяти процентов детей рождаются с патологиями почек и мочевыводящей системы. Кроме того, такое исследование входит в перечень требующихся обследований новорожденного и сроки проведения данной процедуры. Что касается размеров почек у новорожденного, они будут следующими:
Правая почка находится у новорожденного ниже левой ввиду своей локализации под печенью. Контур почек у новорожденных может быть неровным и слегка бугристым, потому что структура почек еще не является завершенной. Почечная паренхима должна дифференцироваться на корковый и мозговой слои. Лоханки рассмотреть при помощи ультразвуковой диагностики не представляется возможным. Диаметр чашечек и толщина лоханки не должны превосходить норму. В любом случае, расшифровку УЗИ должен осуществлять квалифицированный специалист, которому можно будет задать любые тревожащие вопросы по поводу отклонений. Какие существуют нормы показателей для детей?
Процедура диагностики узи почек у детей технически проводится так же как у взрослых. Детей укладывают на спину на кушетку, при этом для датчика открывают область живота до лобка и боковые поверхности тела. Гель немного прохладный и если ребенок понимает слова, то можно ему пояснить, что это ненадолго и потом гель сотрут салфеткой. Также ребенок от 1,5 лет уже может повернуться, встать и подышать. Если ультразвуковая диагностика делается совсем малышу, который пока не понимает слов, то его следует отвлечь. Осмотр парного органа делают на наполненный мочевой пузырь. Сделать полный мочевой пузырь деткам непросто, но врачи рекомендуют алгоритм: новорождённому и ребёнку до 1 года за 20 минут дать 100 мл жидкости (воды, сока), а старше двух лет объем жидкости должен составлять из расчета его веса, 10 мл на 1 кг веса. Прежде чем напоить малыша дайте ему помочиться! Чтобы газы не помешали нормальному ультразвуковому исследованию не стоит кормить ребенка фруктами, сырыми овощами, хлебом и кисломолочной продукцией примирено сутки до процедуры. Узи почек норма для детей делать по отдельности, левую и правую, так как органы еще продолжают формироваться. Также обращают внимание на пол, возраст, рост и массу тел малыша. Результаты у девочек могут отличаться от размеров почек у мальчишек. К моменту рождения ребенка его почки еще не сформированы полностью! Лишь ближе к полугоду поверхность почек малыша приобретает нормальные размеры и форму. Когда родители на руки получили заключение узи почек расшифровка должна проводится специалистом в области детской урологии или нефропатологом имеющим опыт работы с малышами.
Энциклопедия УЗИ и МРТ
В настоящее время УЗИ почек у детей – это самый часто назначаемый инструментальный метод диагностики патологии этой области. Он имеет множество преимуществ, среди которых неинвазивность, безболезненность, быстрота проведения, достаточно высокая точность, относительно небольшая стоимость. Этот метод имеет широкое применение не только при наличии симптомов почечных заболеваний, но и в качестве первого метода обнаружения врожденных аномалий и заболеваний почек у ребенка. Разный размер почек у ребенкаПоложение почек у детей слегка ассиметрично. Правая по стандарту немного ниже левой. С течением времени их положение изменяется. «Почечная ножка» изначально у младенца длинная. Все сосуды косо расположены, и это норма. В современных медучреждениях есть специальные виды диагностики, которые базируются на определении почечных габаритов. Они выявляют изменение размеров, а также симметрии детских органов. При этом врач изучает анамнез, прощупывает органы, уточняет симптоматику. В некоторых случаях изменения определяются на ощупь. ПоказанияУЗИ почек у детей может проводиться детям любого возраста, начиная с первых дней жизни. Самыми частыми показаниями к выполнению ультразвукового исследования почек являются: Кроме того, УЗИ проводится как скрининговое обследование у новорожденных в 1-2 месяца, если у родителей есть аномалии почек или у самого ребенка имеются врожденные пороки других систем. Если во время беременности у плода были обнаружены какие-то отклонения в строении почек или гидронефроз, то такому ребенку УЗИ проводят сразу после выписки из родильного дома или внутри него. Исследуемые параметры и показатели
Объясняется это тем, что масса органа уменьшилась вследствие истончения коркового вещества, находящегося в процессе перестройки. К пятилетнему возрасту ребенка масса надпочечников возвращается к начальному показателю, после чего постепенно нарастает. Корковое вещество органа формируется к 12 годам. К 20-летнему рубежу вес надпочечника становится больше, достигается максимум размерных показателей – до 13 г. В дальнейшем ни размеры, ни масса надпочечной ткани не претерпевают изменений. У женских надпочечников отмечаются немного большие размеры сравнительно с мужскими. Во время вынашивания ребенка надпочечник увеличивается на 2 г. На восьмом десятке лет отмечается снижение показателей массы и размеров органа.
Какие патологии можно обнаружить при УЗ-исследовании почек?УЗИ почек может дать достаточно много информации врачу об органе, о его строении и косвенно о работе. С помощью эхографии можно выявить врожденные пороки почек:
УЗИ помогает в диагностике:
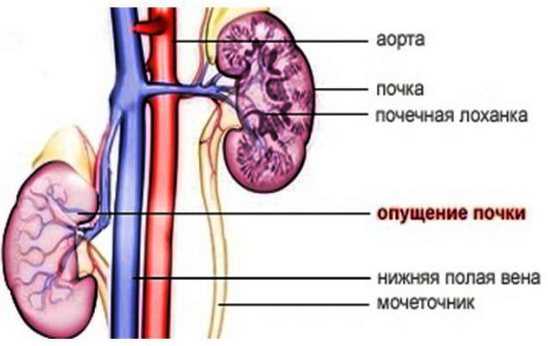
Как правило, нефроптоз (опущение) или повышенную подвижность почек у детей также впервые выявляют во время ультразвукового исследования. Какие заболевания определяет УЗИУльтразвуковое обследование позволяет с высокой точностью определить следующие заболевания почек:
Для точного определения диагноза необходимо правильно подготавливаться к УЗИ. Для этого необходимо несколько дней соблюдать специальную диету, а примерно за 10-14 часов ничего не кушать. Повышенное газообразование (метеоризм) может исказить результаты. Врач, который проводит ультразвуковое обследование, не ставит диагноз, он записывает все показатели. Уролог или нефролог по ним определяют наличие или отсутствие заболеваний. Во время диагностики ультразвуком выявляется 96% новообразований в почках. Как подготовиться ребенку к исследованию почек?УЗИ почек маленькому ребенку можно проводить без какой-либо специальной подготовки. Если обследование назначено подростку в плановом порядке, то за 2-3 дня до визита к врачу следует исключить из его рациона продукты, вызывающие вздутие в кишечнике. Утром в день исследования или накануне следует опорожнить кишечник.
Проведение процедуры УЗИ почек ребенку В некоторых случаях по назначению врача исследование почек проводится на фоне наполненного мочевого пузыря, а затем после мочеиспускания. Для этого ребенка не стоит насильно заставлять выпивать огромное количество жидкости. Обычно мочевой пузырь самостоятельно хорошо наполняется через 1,5 – 2,0 часа после завтрака с чаем или компотом. Детей грудного возраста осматривают через 15-20 минут после кормления. В экстренных ситуациях, когда необходима неотложная визуализация наполненных мочевыводящих путей, ребенку наполняют мочевой пузырь в медицинском учреждении с помощью катетера стерильным физиологическим раствором. Подготовка ребенка к диагностике УЗИДля максимально достоверного результата данной диагностики необходимо подготовить ребенка к исследованию:
Вода в детском организме расправит стенки мочевого пузыря и позволит ультразвуковым волнам максимально проникнуть в органы мочевой системы и почек. Газообразование в организме, искажает достоверный результат исследования, поэтому подготовка к УЗИ почек при таком состоянии предполагает прием лекарственных препаратов с ветрогонным эффектом обязательно необходимо принять.
Нормальные значенияВ нормальном состоянии у ребенка должно быть две почки, расположенные по обе стороны от позвоночного столба на уровне XI-XII ребра – I-III поясничных позвонков в зависимости от возраста. У новорожденных детей и детей грудного возраста они располагаются ниже, так как позвоночник короче, чем у старших детей. У новорожденных продолжается подъем почки из малого таза и к 2-м годам её верхний полюс достигает уровня I поясничного позвонка. Правая в норме находится несколько ниже чем левая, поскольку располагается под печенью. Левая почка обычно больше правой. Допустимая разница между ними – в пределах 1 см. У новорожденных доношенных детей длина почки в среднем составляет 4,5 см. К 1 году она достигает 6,2 см. Затем почка растет равномерно и каждый год в норме прибавляет примерно по 3 мм. Нормальные размеры почек определяются по специальным таблицам в соответствии с возрастом или ростом ребенка. Контур зависит от возраста ребенка. У новорожденных детей и детей грудного возраста он четкий, может быть неровным (бугристым), что связано с дольчатостью почки из-за незавершенной ее структуры. У детей младшего и старшего возраста он становится ровным. При продольном сканировании почка имеет овальную форму. Возможно локальное выбухание в области латерального контура – так называемая “горбатая почка” или в области медиального контура – так называемая “псевдоопухоль” (при нормальной эхоструктуре почки). На поперечном срезе форма почки округлая. В норме у ребенка должна визуализироваться четкая дифференцировка паренхимы почек на корковый и мозговой слои. Эхогенность паренхимы почки у детей после 6 месяцев немного ниже или сопоставима с паренхимой здоровой печени – это показатели здоровых почек. Обычно лоханки не визуализируются. Если же они видны и расположены интраренально, то толщина их у детей до 5 лет не должна превышать 3 мм, до 10 лет – 5 мм, у подростков – до 7 мм. Если лоханки располагается внепочечно, то толщина их не должна превышать 6 мм у детей до 5-летнего возраста, 10 мм – у ребенка от 5 до 10 лет и 14 мм у детей старшего возраста. Диаметр чашечек, если они видны, не должен быть больше такового как и толщина лоханки в соответствующем возрасте. Размеры почек по УЗИ у детей: таблица с нормативамиПочки – это орган мочевыделительной системы, который является своеобразным фильтром, избавляющим организм от вредных веществ. Они отвечают за регуляцию баланса жидкости, а также оказывают влияние на гомеостаз. И если ребенок начинает жаловаться на боли в районе поясницы или проблемы с мочеиспусканием, это может свидетельствовать о наличии патологии органов мочевыводящей системы. Чтобы подтвердить или опровергнуть наличие проблемы, назначается ультразвуковое исследование почек. Процедура является абсолютной безопасной и позволяет увидеть полную картину состояния органа. Когда УЗИ почек было сделано, врач осуществляет расшифровку результатов исследования. Но сделать это возможно самостоятельно, опираясь на таблицу с нормативами, в которой указана норма размеров почек по УЗИ у детей. Когда и кому назначают?УЗИ почек назначается в любом возрасте при наличии показателей. Возможными показаниями для проведения исследования у новорожденных, является:
УЗИ почек назначается в любом возрасте при наличии показателей Показаниями для проведения УЗ-диагностики у детей от 1 года является наличие следующих симптомов:
Провести исследование нужно, если имеется подозрение на воспаление почек, были обнаружены нарушения эндокринологической системы, заболевания сердечно-сосудистой системы. УЗИ нужно сделать при подготовке малыша к операциям. Как подготовить ребенка?Чтобы результаты исследования были точными, малыша нужно подготовить к процедуре. Первым делом ему нужно объяснить, что УЗИ – это безболезненная процедура, не доставляющая никакого дискомфорта, и что не стоит бояться. Ребенок должен понимать, что во время обследования нужно слушаться врача, не вредничать. За 8 часов до процедуры ребенок должен отказаться от приема пищи, а за 3 дня до сеанса необходимо соблюдать специальную диету, направленную на уменьшение образования газов в кишечнике, улучшая видимость полости. УЗИ – это безболезненная процедура, не доставляющая никакого дискомфорта ребенку Нужно придерживаться принципов диеты:
Чтобы органы во время УЗИ хорошо просматривались, необходимо прийти на процедуру с наполненным мочевым пузырем. Для этого за полчаса до начала исследования следует выпить определенное количество воды, равное объему мочевого пузыря. Для детей до 2 лет количество выпитой жидкости должно составлять не более 100 мл, для детей 2-7 лет – 200 мл, в возрасте 7-11 лет нужно выпить 400 мл, а в более старшем возрасте – не менее 0,5 литра воды. Перед походом в больницу рекомендуется приобрести пеленку, салфетки. Правила проведения детского УЗИУЗИ почек проводится сонологом в специально оборудованном кабинете, в присутствии родителей. Ребенок ложится на кушетку, освобождая от одежды поясницу и живот. Если малыш новорожденный, то во время проведения исследования он находится на руках у мамы. Иногда процедура проводится в стоячем положении. После того как пациент разместился на кушетке, врач наносит на исследуемую область специальный гель, который является абсолютно безвредным, легко убирается с кожи салфеткой. Затем специалист водит по телу датчиком, наблюдая за трехмерным изображением на экране. Для лучшего обзора органа производится исследование органа при движении в разных плоскостях, для чего врач может просить ребенка повернуться, встать, присесть. Малыш должен выполнять все указания сонолога. Длительность процедуры составляет 5-30 минут. По окончанию сеанса родителям выдаются результаты УЗИ, расшифровкой которых занимается детский уролог или нефролог. Если нет возможности обратиться к врачу в кратчайшие сроки, расшифровать результаты УЗИ можно по таблице нормативов. Что показывает УЗИ почек?УЗ-диагностика почек у ребенка позволяет оценить количество и размеры органов, их месторасположение и форму, а показывает параметры, структуру, состояние тканей. Данное исследование позволяет обнаружить патологию почек и органов мочевыделительной системы. Расшифровать УЗИ почек сможет врач Во время УЗИ врач обращает внимание на моменты:
Помимо этого, во время УЗИ обращается внимание на размеры органа, толщину стенок, состояние структурных тканей, а также некоторые другие важные параметры, позволяющие диагностировать наличие отклонений. Расшифровка и нормативыРасшифровкой результатов УЗИ почек у детей занимается детский уролог или нефролог, в точном соответствии с таблицей нормы. Данная таблица с нормативами включает в себя особенности и возможные отклонения. Для каждого возраста показатель нормы меняется. В идеале контуры органа должны быть ровными, с отчетливо видной фиброзной капсулой. Размеры лоханки не должны превышать 6 мм. Скорость почечного кровотока в норме составляет 50-150 см/сек. При выявлении патологических состояний большое значение имеют размеры почек, которые меняются, в зависимости от возраста и роста ребенка. У новорожденного младенца, до момента исполнения ему 2 месяца, размер почки составляют 49 мм, а почечная лоханка — 6 мм. С трехмесячного возраста малыша и до достижения ним 1 года орган увеличивается на 13 мм и составляет 62 мм.
Точные показатели длины, ширины и толщины левой и правой почки можно определить по специальной таблице, учитывая рост и возраст малыша. Какие заболевания можно выявить?По результатам ультразвуковой диагностики почек у ребенка можно определить наличие патологий:
УЗИ почек позволяет определить наличие любого структурного изменения органов, воспалительного процесса или любого другого отклонения от нормы. Примерную расшифровку результатов диагностики можно сделать самостоятельно, но поставить точный диагноз, назначить лечение может опытный специалист со знаниями терминологии. Источник: https://urologia.expert/pochki-i-mochetochniki/razmery-pochek-v-norme-po-uzi-u-detej Особенности результатов у новорожденногоВосприятие результатов УЗИ почек у новорожденных имеет свои особенности, потому что у них сохраняются черты незавершенной структуры почки. У новорожденных детей почки располагаются ниже, чем у детей старшего возраста, и почти параллельно позвоночнику, а затем постепенно поднимаются выше к диафрагме и сближаются верхними полюсами. Контур почек у новорожденных обычно бугристый, потому что они имеют дольчатое строение. Оно может сохраняться до 2-х лет, а по некоторым данным и до 5 лет. У детей до 6 месяцев жизни эхогенность коркового слоя паренхимы выше, чем у детей старшего возраста, и превышает эхогенность печени и селезенки. У новорожденного может определяться эхографический признак «белых пирамидок», проявляющийся гиперэхогенностью нескольких пирамидок в паренхиме почек. Он определяется как норма до 1-2 месяцев. Собирательная система на эхограммах, если она не расширена, у новорожденных и детей до 6 месяцев жизни не видна Размеры лоханки на УЗИМочеточник, малые и большие чашечки в норме не видно на УЗИ. Существует три типа расположения лоханок: интра-, экстраренальный и смешанный тип. При интраренальном строение просвет лоханки в раннем возрасте до 3 мм, в 4-5 лет — до 5 мм, в пубертате и у взрослых — до 7 мм. При экстраренальном и смешанном типе строения — 6, 10 и 14 мм, соответственно. При переполненном мочевом пузыре лоханка может увеличиваться до 18 мм, но через 30 минут после мочеиспускания сокращается. Рисунок. Независимо от наполнения мочевого пузыря на УЗИ видно лоханку смешанного (1) и экстраренального (2) расположения, а также под фиброзной перемычкой (3). Берегите себя, Ваш Диагностер! Патологии, выявляемые при ультразвуковом исследоваНормальные размеры почек на УЗИ у взрослых и детей – расшифровкаОрган человека, почка, жизненно необходимый фильтр человеческого организма. Она отвечает за очищение организма от вредных и токсичных веществ и продуктов распада. При осмотре данного органа с помощью разных диагностических мероприятий, основным показателем их здоровья, являются размеры почек. На данный показатель здоровья органа влияют много факторов, среди которых: пол человека; его возраст; даже масса человеческого тела. Поэтому были проведены измерения данного органа, что стало нормой в определении патологий и отклонений от нормального развития. Полученные данные являются эталоном при проведении диагностических мероприятий.
Почки – анатомические особенности органаСтроение почек имеет структуру и элементы:
Эти перечисленные виды, составляющие строение почек и анатомические способности, приносят пользу для пострадавших подопечных. РасшифровкаДля начала определим, что именно выясняет врач в ходе УЗ-исследования мочевыделительной системы взрослого человека. Приложение 1. Образец протокола УЗИ почек (бланк)
Что смотрят (видео)?В видео ниже рассказывается о том, на что обращает внимание специалист УЗ-диагностики при исследовании почек. Глядя на монитор диагностического аппарата, врач обращает особое внимание на:
Таблица 1. Нормальные показатели размеров паренхимы у взрослого Структурные измененияВо врачебном заключении обязательно будут такие слова, как “гипоэхогенность” и “гиперэхогенность”. Справка! Эти понятия означают разную степень отражения ультразвуковой волны от преграды, которой является ткань почки. Показатели зависимы от плотности того или иного участка. Почечная ткань в норме должна быть однородной структурой:
Изменение плотности ткани говорит о каком-либо болезненном процессе, повлиявшем на “пропускную способность” органа. Изменения почечных лоханокЛоханками называют полости внутри органа, в которых накапливается моча, формирующаяся в почечных чашечках. Из лоханок по мочеточникам она попадает в мочевой пузырь. Ни лоханки, ни чашечки почек в норме не видны, однако:
Какие факторы и имеют влияние на размерКак описывалось выше, на размер почек у человека, влияют определенные факторы. В первую очередь пол человека. Как показывают данные исследований, толщина и размер, а также длина и ширина кортикального соединительного слоя, существенно превышают показатели у женского пола. Данное объясняется просто разницей в строении тела, ведь у мужчины оно еще в добавок массивнее, чем слабого женского пола. Помимо этого, исследования показали, что имеется и отличие в размере почки человека друг от друга, в зависимости левая она или правая. Этому факту, тоже нашли объяснения – печень, мешающая развитию правой почки. Также возраст дает существенные различия размеров почек. Данный орган растет до 27 лет, после чего развитие ее прекращается, и она остается на прежнем уровне. При наступлении пожилого возраста, почки начинают уменьшаться в размере. Развитие и размер органаДля выявления патологии почек применяют ультразвуковую диагностику (УЗИ). Данный аппарат способен выявить отклонения и размер данного органа. Помимо этого, УЗИ покажет функции и строение почек. Правда, при получении итогов исследования, некоторые дополнительные данные можно просчитать согласно таблице. Как говорят специалисты, масса тела и размеры органа тесно переплетаются между собой. Больше вес человека, больше почка и ее рост и ширина. Какая норма у взрослых и их нормальный размер? Размер органа у взрослогоНормальные размеры почек у взрослого человека, имеет от 75 до 135 мм. Взяв анатомические размеры, можно определить длину с помощью позвонков. Ведь по подтвержденным данным, размер соответствует высоте 3-х поясничных позвонков, при этом ширина доходит до 75 мм. Что касается толщины органа, то она составит размер до 55 мм. Некоторые, начинают измерять размер по кулаку человека. Данные были проверены экспериментальным способом, что подтверждает данное утверждение. У мужчин молодого возраста, толщина почки и ее тканей, соответствует от 12 до 27 мм. При пожилом возрасте, соединительная ткань органа существенно снижает свой размер. У людей за 60-лет, толщина становится 12 мм, а в некоторых случаях даже меньше. Размер почечного органа у детейКак писалось выше, почечный орган и его размер зависят от массы тела, пола. С учетом, что дети развиваются по индивидуальным особенностям, четких критерий определения размеров не установлено. Доктора начинают ориентироваться по статистическим данным в разрезе групп развития возраста. Лоханка почки у новорожденного имеет размеры почек в норме 5 мм, до 4 лет, данный показатель повышается на 1мм. По статистике, средний размер почек от рождения человека 48 мм.
Для более точного определения, врач считает ростовые данные и вес подопечного, маленького человека. Характеристика патологийНо прежде чем проводить анализ полученных данных, необходимо знать, что показывает УЗИ почек, так как не все виды патологий визуализируются с помощью данного метода диагностики. Ультрасонография «видит» следующую патологию:
Аномалии развитияКоличественные и качественные изменения мочевой системы, а именно: гипо- или аплазию почки, ее полное либо неполное удвоение. Такие аномалии расположения, как поясничная или тазовая дистопия, подковообразная, L и S-образная почки. Мочекаменная болезньВозможно обнаружить различные камни в почках с помощью УЗИ, которые визуализируются в качестве гиперэхогенных (то есть более ярких, чем сама ткань почки) образований округлой или овальной формы с анэхогенной дорожкой. Находясь в чашечно-лоханочной системе, они могут перемещаться относительно друг друга. Кроме того, врач-диагност должен установить их количество, размеры и расположение. К сожалению, не все конкременты визуализируются с помощью ультразвука, но заподозрить обтурацию просвета лоханки или мочеточника камнем можно по выраженной гидронефротической трансформации почки выше препятствия. Кисты и опухолиОбъемные новообразования. Кисты различной этиологии определяются в виде округлых объемных образований с ровными и четкими контурами, имеющих анэхогенную внутреннюю структуру и дистальное усиление ультразвука. Доброкачественные опухоли имеют однородную гиперэхогенную эхоструктуру, ровный контур и округлую форму. Злокачественных же отличает неровность контура, вплоть до его размытия, и неоднородность структуры. Появление эхонегативных участков в опухоли свидетельствует о наличии в ней кровоизлияний или очагов некроза. ПиелонефритУЗИ почек при пиелонефрите имеет следующие показатели:
ГломерулонефритПри остром гломерулонефрите ультразвуковая диагностика практически неинформативна, диагноз выставляется на основании жалоб, клинических проявлений и результатов лабораторных методов обследования. Лишь изредка опытный врач-диагност может обнаружить выступающие пирамидки мозгового слоя и гиперинфильтрацию ткани. Хронический гломерулонефрит характеризуется гиперэхогенностью ткани, уменьшением почек в размерах, размытостью границ между мозговым и корковым слоями, появлением рубцов, абсцессов и участков некроза. Гидронефроз и абсцессыПри гидронефротической трансформации заключение УЗИ структуры органа выглядит таким образом (в зависимости от стадии):
Абсцессы (осумкованное скопление гноя) выглядят следующим образом – округлые гипоэхогенные образования с гладкими, но неровными контурами. Размер органа на УЗИДанные, когда размеры почек в норме может подтвердить проведение диагностики с помощью УЗИ. Данное мероприятие, является важной при определении заболевания или осмотров подопечного.
В зачастую, он данный вывод передаст лечащему врачу и снимет с себя ответственность. Но любопытство побеждает социума, и он начинает любопытствовать о своем диагнозе. Для этого попытаемся объяснить размеры почек по диагностике. Что это значит? У взрослого человека размеры длинны почек, должны иметь показатели от 11-ти до 12-ти сантиметров, а ширина не менее 5,5 сантиметров, а толщина от 4 до 5,5 см. Что касается органа, то нормальные размеры почек и лоханки – должны иметь допустимое значение от 1 до 1,6 сантиметров. Орган у женщиныПри диагностировании, больших различий между женщиной и мужчиной не проявляется. Возможные изменения могут возникнуть только при беременности в момент ношения плода. Орган в это время удлиняется до 2,5 см. Это допустимые значения при беременности, что не вызывает опасности для здоровья женщины. Почки у мужского полаДля мужского пола, необходимо отталкиваться от общепринятых данных показаний УЗИ. При несоответствии совпадений полученных результатов, врач назначит более тщательную диагностику для выявления патологии заболевания. ПодготовкаЧтобы получить наиболее достоверную информацию, необходимо обратить внимание на подготовительные мероприятия. Перед процедурой важно не принимать пищу в течение 6 часов. На протяжении 3 суток следует исключить употребление продуктов, вызывающих повышенное газообразование. Также не рекомендуется непосредственно перед УЗИ курить, сосать леденцы, жевать резинку. Кроме того, чтобы качественно провести подготовку, следует за час до процедуры выпить не менее 1 л чистой воды. Наполнение мочевого пузыря поможет лучше провести ультразвук и сделать более качественным обследование. Женщинам во время беременности можно проводить диагностирование почек ультразвуком, данная процедура не оказывает пагубного воздействия на неокрепший организм плода. К сведению, если в расшифровке указано о повышенном пневматозе, то это считается признаком повышенного газообразования. Данное обстоятельство является свидетельством того, что была некачественно проведена подготовка к процедуре. УЗИ относится к довольно информативному методу диагностирования состояния почечного аппарата. Оно позволяет выявить многие заболевания на начальной их стадии проявления. Оставьте комментарий 63,558 На сегодняшний момент одним из часто назначаемых методов диагностики, определяющих состояния почек, считается исследование ультразвуком. Результаты УЗИ почек помогут установить возможные заболевания органов или патологические проявления. При помощи ультразвукового исследования определяют такие параметры: количество, локализация, контуры, форма и величина, структура паренхиматозной ткани. Констатируется, есть ли новообразования, конкременты, воспаления и отечности. Визуализируется почечный кровоток. Функциональные особенности органаНа протяжении биологической жизни данного органа, он за сутки через себя пропускает до 250 литров крови. При этом происходит очистка кровотока от болезнетворных бактерий и микробов, очищает кровь от токсинов и вредных веществ. Основные функции и обязанности данного органа:
Выделительная функция почекПроизводство мочи и ее дальнейший вывод из организма, является основной задачей почечного органа. Данная функция предусматривает удаление токсинов или вредных веществ, регулируют наличие солей в организме, усиленно участвует в поддержке артериального давления. Большие проблемы приносит отсутствие необходимого лечения при патологии, а нарушение в выделительных системах, вызывает полное отсутствие контроля над состоянием организма. Сама выделительная функция проходит через нефроны, которые контролируют правильность работы органа и мелкие внутренние механизмы почек. Данная функция имеет свои индивидуальные этапы, что включает в себя:
При сбоях в данной системе, организм начинает захлебываться от токсического отравления. Гомеостатическая функция организмаДанная функция осуществляет контроль над солеродными и кисло-щелочными балансами человеческого организма.
Изменения в лоханкахКак правило, единственными изменениями, которые могут происходить с лоханками, являются утолщение их слизистой или наличие в них камней/песка. В первом случае слизистая лоханок увеличивается при остром пиелонефрите или гидронефрозе. То есть слизистая воспалена из-за переполнения мочой с включением болезнетворных бактерий. Если же в лоханках локализовались камни, то это также свидетельствует о воспалении слизистой. При этом лоханка будет расширена.
Нарушение работы почек – дисфункция органаПочки, при поражении органа, приносят дисфункцию организму человека. Данное возникновение патологии, в большинстве случаев проходит бессимптомно, что создает трудности при выявлении своевременно патологии. Ведь всегда проще и легче лечить начальную стадию заболевания, чем расхлебывать последствия тяжелого заболевания. Какие симптомы могут сказать о возникновении проблем с почками? Существует своя индивидуальная симптоматика:
Размеры почек в норме по УЗИ у детейПочки – это орган мочевыделительной системы, который является своеобразным фильтром, избавляющим организм от вредных веществ. Они отвечают за регуляцию баланса жидкости, а также оказывают влияние на гомеостаз. И если ребенок начинает жаловаться на боли в районе поясницы или проблемы с мочеиспусканием, это может свидетельствовать о наличии патологии органов мочевыводящей системы. Чтобы подтвердить или опровергнуть наличие проблемы, назначается ультразвуковое исследование почек. Процедура является абсолютной безопасной и позволяет увидеть полную картину состояния органа. Когда УЗИ почек было сделано, врач осуществляет расшифровку результатов исследования. Но сделать это возможно самостоятельно, опираясь на таблицу с нормативами, в которой указана норма размеров почек по УЗИ у детей. Когда и кому назначают?УЗИ почек назначается в любом возрасте при наличии показателей. Возможными показаниями для проведения исследования у новорожденных, является:
 УЗИ почек назначается в любом возрасте при наличии показателей Показаниями для проведения УЗ-диагностики у детей от 1 года является наличие следующих симптомов:
УЗИ нужно сделать при подготовке малыша к операциям. Как подготовить ребенка?Чтобы результаты исследования были точными, малыша нужно подготовить к процедуре. Первым делом ему нужно объяснить, что УЗИ – это безболезненная процедура, не доставляющая никакого дискомфорта, и что не стоит бояться. Ребенок должен понимать, что во время обследования нужно слушаться врача, не вредничать. За 8 часов до процедуры ребенок должен отказаться от приема пищи, а за 3 дня до сеанса необходимо соблюдать специальную диету, направленную на уменьшение образования газов в кишечнике, улучшая видимость полости.  УЗИ – это безболезненная процедура, не доставляющая никакого дискомфорта ребенку Нужно придерживаться принципов диеты:
Для детей до 2 лет количество выпитой жидкости должно составлять не более 100 мл, для детей 2-7 лет – 200 мл, в возрасте 7-11 лет нужно выпить 400 мл, а в более старшем возрасте – не менее 0,5 литра воды. Перед походом в больницу рекомендуется приобрести пеленку, салфетки. Правила проведения детского УЗИУЗИ почек проводится сонологом в специально оборудованном кабинете, в присутствии родителей. Ребенок ложится на кушетку, освобождая от одежды поясницу и живот. Если малыш новорожденный, то во время проведения исследования он находится на руках у мамы. Иногда процедура проводится в стоячем положении. После того как пациент разместился на кушетке, врач наносит на исследуемую область специальный гель, который является абсолютно безвредным, легко убирается с кожи салфеткой. Затем специалист водит по телу датчиком, наблюдая за трехмерным изображением на экране. Для лучшего обзора органа производится исследование органа при движении в разных плоскостях, для чего врач может просить ребенка повернуться, встать, присесть. Малыш должен выполнять все указания сонолога. Длительность процедуры составляет 5-30 минут.
Что показывает УЗИ почек?УЗ-диагностика почек у ребенка позволяет оценить количество и размеры органов, их месторасположение и форму, а показывает параметры, структуру, состояние тканей. Данное исследование позволяет обнаружить патологию почек и органов мочевыделительной системы.  Расшифровать УЗИ почек сможет врач Во время УЗИ врач обращает внимание на моменты:
Расшифровка и нормативыРасшифровкой результатов УЗИ почек у детей занимается детский уролог или нефролог, в точном соответствии с таблицей нормы. Данная таблица с нормативами включает в себя особенности и возможные отклонения. Для каждого возраста показатель нормы меняется. В идеале контуры органа должны быть ровными, с отчетливо видной фиброзной капсулой. Размеры лоханки не должны превышать 6 мм. Скорость почечного кровотока в норме составляет 50-150 см/сек. При выявлении патологических состояний большое значение имеют размеры почек, которые меняются, в зависимости от возраста и роста ребенка.
У новорожденного младенца, до момента исполнения ему 2 месяца, размер почки составляют 49 мм, а почечная лоханка — 6 мм. С трехмесячного возраста малыша и до достижения ним 1 года орган увеличивается на 13 мм и составляет 62 мм. До достижения ребенком 12 лет размеры почки увеличиваются примерно на 13 мм каждые 5 лет. Вес органа у новорожденного малыша составляет 12 грамм, к 5 голам жизни он равняется 54-56 грамм, а к 18 годам масса органа составляет 120 грамм.
Какие заболевания можно выявить?По результатам ультразвуковой диагностики почек у ребенка можно определить наличие патологий:
УЗИ почек позволяет определить наличие любого структурного изменения органов, воспалительного процесса или любого другого отклонения от нормы. Примерную расшифровку результатов диагностики можно сделать самостоятельно, но поставить точный диагноз, назначить лечение может опытный специалист со знаниями терминологии. Норма у Детей, Формы ЗаболеванияПочки – один из важнейших органов, осуществляющий фильтрационную функцию организма. В случае возникновения серьезных патологических изменений со стороны мочевыделительной системы, организма человека испытывает сильные нагрузки, которые негативно отражаются на качестве жизни. Увеличение лоханки почки – одна из разновидностей изменений, которая может возникнуть не только у взрослых, но и у детей. Чтобы патологическое состояние лоханки почки не навредило самочувствию ребенка, нужно знать все особенности заболевания. Это поможет снизить риск развития осложнений. Особенности пиелоэктазии и показатели нормы у детейЛоханка почки – это воронкообразная полость, образующаяся вследствие слияния больших и маленьких почечных чашечек. Орган имеет тесную связь с мочеточником. Основной функцией органа является сбор мочи, которая впоследствии транспортируется в мочевой пузырь. Частыми отклонениями урологических заболеваний, являются увеличенные лоханки – пиелоэктазия. 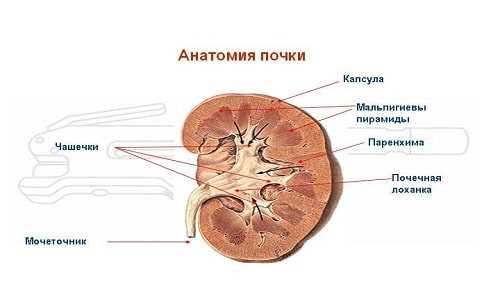 Анатомия почки с названиями Патологическое состояние может быть врожденным или приобретенным. Во время вынашивания плода, при проведении планового ультразвукового исследования, молодые мамы могут с этим столкнуться. В этом случае речь будет идти о врожденных изменениях. Размер почечной лоханки новорожденного ребенка не должен превышать 10 мм, хотя нормой будут считаться размер в 6-7 мм. Если граница нормы будет превышена, врачи назначают дополнительные методы исследования, которые могут выявить причину возникновения отклонения. Данные изменения не являются редкостью, и часто диагностируются. Формы заболевания
На форму заболевания может влиять вид пиелоэктазии. Заболевание бывает односторонним или двусторонним. В случае односторонней патологии изменения наблюдаются только в одной почке, при двусторонней патологии происходит поражение с обеих сторон. У детей чаще фиксируется легкая и средняя форма заболевания, которая в редких случаях требует серьезного лечения. Причины возникновения пиелоэктазииУвеличение лоханки почки по неофициальным данным в четыре раза чаще диагностируется у мальчиков, чем у девочек. Возможно, это связано с особенностями строения мочевыделительной системы, но это не установлено. Пиелоэктазия может возникнуть как в период внутриутробного формирования плода, так и после рождения малыша. Точных причин появления данной патологии нет, но существует ряд факторов, которые могут способствовать этому. 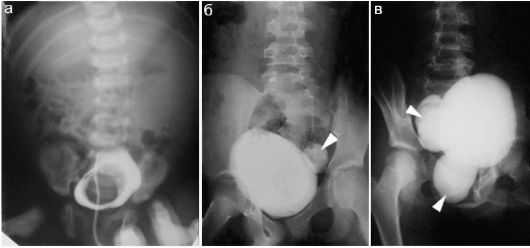 Пиелоэктазия у детей на рентген снимке Причины, влияющие на появление патологии:
Чаще обычного на почечные лоханки влияют заболевания мочевыделительной системы. Существует ряд конкретных патологий, после которых может диагностироваться пиелоэктазия – это пиелонефрит, мочекаменная болезнь и пузырно-мочеточниковый рефлюкс. Как правило, все они лежат в основе возникновения приобретенной патологии. Пузырно-мочеточниковый рефлюкс – заболевание, при котором происходит заброс мочи мочеточник. Связано это с ослаблением клапана расположенного между мочеточником и мочевым пузырем. Попадающая в почки моча негативно сказывается на лоханках, тем самым провоцируя развитие патологии. Узкие мочевыводящие пути также могут влиять на лоханки, из-за остаточного влияния мочи они могут увеличиваться в размере. Симптомы заболевания, методы диагностики и способы леченияВыявление патологии увеличение лоханки почки чаще всего диагностируется при проведении планового ультразвукового исследования. Если заболевание имеет легкую и среднюю форму, то признаки полностью отсутствуют. Чаще всего это бывает, когда в основе болезни лежит генетическая предрасположенность. Если причиной развития пиелоэктазии будет урологическое заболевание, то симптоматическая картина будет соответствовать тому заболеванию, которое лежит в основе патологии. Если ребенок совсем маленький, то сложно понять, что именно у него болит. Но существуют явные симптомы, которые должны насторожить родителей. Степени развития пиелоэктазии Симптомы заболевания
Описанные выше симптомы могут указывать на возможные изменения в мочевыделительной системе. В случае их появления, родителям нужно незамедлительно обратиться к специалисту. Доктор назначит нужные диагностические исследования, которые помогут выявить причину ухудшения состояния ребенка.  Диагностика УЗИ размеров лоханки Методы диагностического исследования
Лечение необходимо в том случае, если у ребенка наблюдаются серьезные изменения. В большинстве случаев, это встречается очень редко. Если увеличение почечных лоханок будет вызвано урологическим заболеванием, то метод лечения будет подобран исходя от особенностей болезни. В остальных случаях патологическое состояние проходит самостоятельно и не требует серьезного лечения. Как показывает врачебная практика, врожденные увеличения почечных лоханок проходит по мере роста ребенка. Ведение беременности и родов при узком тазеПроблема узкого таза остается одной из самых актуальных и одновременно самых сложных в акушерстве, несмотря на то, что эта проблема претерпела определенную эволюцию. В последние годы в связи с превентивной направленностью отечественной медицины количество анатомически узких бассейнов уменьшилось. При этом почти не бывает узких бассейнов с грубой деформацией и резким сужением - плоскодольчатыми, кифотическими.Реже стали встречаться общеобномерносушенные таз, и степень сужения меньше. Ускорение и увеличение отношения роста женщин к массе тела способствовали разработке банок большей вместимости. Таким образом, по данным современных авторов, на основе ультразвуковых и рентгенологических методов было показано, что среднее значение истинного конъюгата в настоящее время составляет 12 ± 0,8 см, а истинного конъюгата больше 13 см только у каждой десятой женщины. и менее 11 см - в 6.1%. В то же время об отсутствии сильно деформированных тазовых органов, за исключением только переломов пояснично-крестцового отдела позвоночника и костей таза в детородном возрасте, которые являются результатом тяжелой травмы в автокатастрофах, все же следует сказать, что проблема узкий таз остается актуальным, т.к. в процессе ускорения появились новые формы узких банок:
В то же время наблюдалась тенденция к увеличению частоты использования этих форм узких банок. Этот таз не имеет серьезных анатомических изменений, которые обычно можно было бы легко обнаружить при внешних и внутренних исследованиях с помощью тазометра и других методов. Их форма и строение представляют собой разные варианты бедер плоского, мужского, инфантильного типа, так как это связано с быстрым ростом современных женщин, т. Е. Быстрым ростом длины женского скелета: боковые размеры таза имеют уменьшились, при этом, узкие, дугообразные, вертикально стоящие подвздошные кости, так называемый поперечно-суженный таз и др.Поэтому определение этих форм узкого таза в настоящее время немыслимо без дополнительных объективных методов обследования - использования ультразвуковых методов исследования, рентгеновской пельвиметрии и других. В то же время увеличивается рождаемость крупных плодов, что приводит к увеличению частоты так называемого клинически узкого таза. Прежде чем приступить к оценке узкого таза, необходимо вспомнить нормальный биомеханизм родов. Необходимо учитывать конституцию женщины.У женщин астенического типа преобладает рост тела в длину при узком туловище. Скелет узкий и легкий. Позвоночник часто образует кифоз в шейно-грудном отделе, в результате чего тело наклоняется вперед. Угол наклона таза 44,8, поясничный лордоз 4,3 см, индекс массы низкий. У женщин гиперстенического типа преобладают размеры тела в ширину. Скелет широкий и крепкий. Отмечается усиленный физиологический поясничный лордоз, в результате чего тело отклоняется кзади.Угол наклона таза 46,2 °, поясничный лордоз 4,7 см. При нормостеническом типе телосложения беременность и роды протекают нормально. Обязательно обратите внимание на форму ромба Михаэлиса. Таким образом, в тазе с плоской плетенкой верхняя точка ромба часто совпадает с основанием верхнего треугольника. При косом тазе соответственно смещаются боковые точки ромба, одна выше, а другая ниже. Ведение родов при узком тазеТечение и ведение родов при узком тазе зависит не только и не столько от уменьшения его размера (без учета степени абсолютного сужения при истинной конъюгате 7-5 см и менее), сколько от массы таза. плод, точнее его голова, его приспособляемость, а также достаточная родовая активность.К этому следует добавить необходимость максимальной сохранности мочевого пузыря, поскольку несвоевременное удаление воды влечет за собой вышеуказанные осложнения и значительно ухудшает исход родов как для матери, так и для плода. Подавляющее большинство родов при первой степени сужения равномерно уплощенного и плоского таза (если исключить сопутствующую возможную патологию) завершаются самостоятельно рождением живого доношенного плода в 75-85% и даже в 90%. Однако в настоящее время из-за увеличения количества крупных плодов более вероятна относительная клиническая некомпетентность, требующая вагинальных оперативных родов - наложения акушерских щипцов или вакуум-экстрактора (желательно вывода). С целью доставки в ряд стран и до настоящего времени мы предлагаем и применяем тазорасширяющие операции - подкожную симфизиотомию и пу биотомию, которые не используются в нашей стране. При выявлении абсолютного несоответствия - родоразрешение путем кесарева сечения. При II степени сужения возможны самостоятельные роды, если голова небольшая, то таз может быть функционально достаточным. В этих случаях особенно нельзя допускать чрезмерного растяжения и развития родовой слабости.Ведение родов при обычно-плоском тазе - чрезвычайно важная задача для врача; их обычно тяжелые, самопроизвольные роды возможны примерно в половине случаев. Врач при наблюдении за беременной должен учитывать вышеперечисленные особенности узкого таза, их функциональные возможности по сравнению с массой плода и вовремя госпитализировать в роддом. Для этого, наряду с измерением таза и веса плода, используют также некоторые другие признаки, характеризующие функциональные возможности - ультразвуковое исследование, знак Хофмейера-Мюллера при осторожном применении.Не рекомендуется применять метод Хофмейера-Мюллера с помощью аналогичного функционального теста (более безопасного и физиологического) в родах, предполагая, что роженица рожает 2-3 раза, обычно со значительным или полным открытием зева матки во время родов. драться рукой врача, введенной во влагалище. Отсутствие движения головы или, наоборот, заведомо опускание головы свидетельствует о разной функциональной способности таза. Второй признак - Вастен-Хенкель, по мнению большинства акушерок, очень важен, и с этим следует согласиться.Здесь важно отметить, что его использование особенно ценно, когда голова фиксируется хотя бы небольшим сегментом у входа в таз, вода отошла и есть хорошая общая активность. Следует учитывать, что признак Вастен-Генкеля очень показателен и его акушер может многократно использовать его в динамике течения родов, от положения головы до небольшого сегмента, пока он не достигнет большого сегмента и не пройдет. это граница, сужение таза наибольшего размера.Поскольку этот знак не дает убедительного ориентира для головы над входом в таз или у входа в таз, в этих случаях более уместно говорить не о знаке как таковом, а о том, есть ли свисающая голова. грудь или нет. Однако при некоторых неправильных прикреплениях головы (прямое прямое положение вытачки - шов - затылочное положение - с поперечно суженным тазом), передне-теменное отклонение - при плоскоскелетном тазе, лицевое предлежание симптом Вастена не дает правильная ориентация на соотношение головы и таза.Чаще он оказывается отрицательным, хотя функциональный баланс еще не определен. Акушер должен помнить, что клиническое течение родов в узком тазу длиннее обычного, и чем оно длиннее, тем больше степень сужения таза, тем более выражено клиническое несоответствие между головкой и тазом во время родов. Это связано с тем, что необходимо время для разработки механизма, присущего каждому типу таза. Также необходимо иметь достаточную общую активность и конфигурацию головы.Затруднения в формировании головы и механизма родов, длительность этих процессов приводят к утомлению роженицы. Особенно неблагоприятным в этом отношении является уплощенный плоский таз при продолжительности родов до 1-2 дней, при этом чаще производится задне-теменное, менее выгодное введение головки. При поперечно-сужающемся тазе и высоком прямом коленном шве, который считается благоприятным для этой формы таза, голова часто проходит через весь таз по прямой линии. Следует иметь в виду, что в настоящее время наиболее узкий таз чаще всего встречается с поперечно-суженным тазом с уменьшением прямого размера широкой части полости таза. Напомним, что широкой частью полости малого таза называется ее часть, которая находится ниже плоскости входа, а точнее за плоскостью входа. Этот разрез занимает пространство, ограниченное спереди поперечной линией, разделяющей внутреннюю поверхность лобкового симфиза на две равные части, сзади линией суставов II и III крестцовых позвонков, с боков - серединой дно суставной вертлужной впадины.Линия, соединяющая все перечисленные образования, представляет собой круг, соответствующий плоскости широкой части малого таза. В этой плоскости определены следующие размеры: №
Здесь также следует упомянуть понятие плоскости узкой части полости малого таза, имеющее большое значение для акушерства. К узкой части полости малого таза относится пространство, расположенное между плоскостью ее широкой части и плоскостью выхода. Он имеет следующие ограничивающие точки: спереди - нижний край лонного симфиза, сзади - верхушка крестца; с боков - концы седалищных ямок. Линия, соединяющая указанные образования, представляет собой круг, который соответствует плоскости узкой части малого таза. Самолет имеет следующие размеры:
Когда роженица устала, ей необходимо дать лечебный сон. Мы придерживаемся дозированного сна-отдыха после 14-16 часов пребывания женщины в родах и соматически отягощаем женщин с поздним токсикозом и ранее, если у них наблюдается переутомление, особенно ночью и вечером.Продолжительность сна дозируется от 3-4 до 6 часов в зависимости от акушерской ситуации, в частности состояния плодного пузыря и продолжительности безводного интервала, а также наличия или отсутствия повышения температуры тела при родах. . При родах желательно использовать спазмолитики. Часто развитие слабости родов вызывает необходимость применения родостимуляции, что считается приемлемым только при отсутствии признаков разрастания нижнего сегмента матки.При ведении родов с применением ритмостимулирующих средств необходимо обращать внимание на фон ритмостимуляции легкой степени несовместимости, либо когда высокостоящая бороздка Шаца-Унтербергера успевает прекратить введение окситоцитов. Во втором периоде родов возможно наложение повязки Вербова. С определенной осторожностью при слабости родовой деятельности при первой степени сужения таза и без применения окситоцинов, эстроген (в эфире) - глюкозно-витаминно-кальциевый фон может применяться сначала, а затем 1 / 2-1 ч. обычная ритмостимуляция (касторовое масло 30 мл, очистительная клизма, хинин по 0.05 г 4 раза, через 15 минут можно получить до 6-8 порошков хинина). Решение об активации дженерика у рожениц и многогранных женщин должно приниматься особенно строго с учетом истончения нижнего сегмента и угрозы его разрыва, и только при явном несоответствии между головой и тазом матери. . Необходимо для профилактики гипоксии плода при родах. На смену ранее строго консервативно-выжидательной тактике пришла менее консервативная тактика, чтобы не повредить материнский организм, получить живого и здорового новорожденного ребенка.Один из самых щадящих методов родоразрешения - это кесарево сечение. Особенно на эту операцию указывает сочетание анатомически узкого таза с неправильным введением головки, а также сужением таза в выходной полости таза (кифотическим и воронкообразным), с тазовыми предлежаниями плода, особенно большого размера. и у первородящих пожилых людей со шрамом на матке. .Осмотр новорожденных: Часть II. Неотложные состояния и общие аномалии живота. Таз, конечности, гениталии и позвоночник2. Korones SB. Масса в брюшной полости. В: Korones SB, Bada-Ellzey HS, eds. Принятие неонатального решения. Сент-Луис: Ежегодник Мосби, 1993: 90–1. 3. Вольф А. Д., Lavine JE. Гепатомегалия у новорожденных и детей. Педиатр Ред. . 2000; 21: 303–10. 4. Allcott SW. Медицинский осмотр и уход за новорожденным.В: Fanaroff AA, Martin RJ, eds. Неонатально-перинатальная медицина. 6-е изд. Сент-Луис: Ежегодник Мосби, 1997: 403–24. 5. Бурк РГ, Кларк Т.А., Мэтьюз Т.Г., О'Халпин Д., Донохью В.Б. Изолированная одиночная пупочная артерия - случай для обычного скрининга. Arch Dis Детский . 1993. 68 (5 экз.): 600–1. 6. Nakayama DK. Омфалоцеле. В: Nakayama DK, Bose CL, Chescheir NC, Valley RD, eds. Критический уход за хирургическим новорожденным. Армонк, Нью-Йорк.: Futura, 1997: 277–88. 7. Nakayama DK. Гастрошизис. В: Nakayama DK, Bose CL, Chescheir NC, Valley RD, eds. Критический уход за хирургическим новорожденным. Армонк, Нью-Йорк: Futura, 1997: 261–76. 8. Mangurten HH. Родовые травмы. В: Fanaroff AA, Martin RJ, eds. Неонатально-перинатальная медицина: болезни плода и младенца. 6-е изд. Сент-Луис: Ежегодник Мосби, 1997: 425–54. 9. Флетчер МА. Физическая диагностика в неонатологии. Филадельфия: Липпинкотт-Рэйвен, 1998: 441–504. 10.Руководство по клинической практике: раннее выявление дисплазии развития тазобедренного сустава. Комитет по улучшению качества, Подкомитет по дисплазии тазобедренного сустава. Американская академия педиатрии. Педиатрия . 2000; 105 (4 пт 1): 896–905. 11. Ward WT, Davis HW, Hanley EN Jr. Ортопедия. В: Zitelli BJ, Davis HW, ред. Атлас детской физической диагностики. 2-е изд. Лондон: Мосби-Вулф, 1992: 21–43. 12. Nakayama DK. Паховая грыжа и гидроцеле. В: Nakayama DK, Bose CL, Chescheir NC, Valley RD, eds.Критический уход за хирургическим новорожденным. Армонк, Нью-Йорк: Futura, 1997: 289–303. 13. Винер Э.С., Тулукский RJ, Роджерс Б.М., Гросфельд JL, Смит Э.И., Циглер М.М., и другие. Обследование грыж Отделения хирургии Американской педиатрической академии. J Педиатр Хирург . 1996; 31: 1166–9. 14. Пиллай СБ, Беснер Г.Е. Проблемы с яичками у детей. Педиатрическая клиника North Am . 1998. 45: 813–30. 15. Феррер Ф.А., McKenna PH. Современные подходы к неопущенному яичку. Контемп Педиатр . 2000; 17: 106–11. 16. Vannucci RC, Yager JY. Неврологическое обследование новорожденных. В: Fanaroff AA, Martin RJ, eds. Неонатально-перинатальная медицина: болезни плода и младенца. 6-е изд. Сент-Луис: Ежегодник Мосби, 1997: 812–26. 17. Дроле Б.А. Кожные признаки дисрафизма нервной трубки. Педиатрическая клиника North Am . 2000; 47: 813–23. .ТазТазДля большинства людей костный таз очень трудно визуализировать в трехмерном виде. Даже художникам сложно понять это правильно. По этой причине для студентов-анатомов становится важным потратить некоторое время на идентификацию и запоминание различных частей таза, прежде чем изучать их содержимое. Хорошо зная костный таз, вы будете более уверенно визуализировать, как структуры входят в таз и покидают его, и как прикрепляются мышцы тазового дна.Вам следует взглянуть на таз со всех сторон. Тазобедренная кость изначально состоит из трех сросшихся костей: 1) подвздошной кости, 2) седалищной кости и 3) лобковой кости. Они соединяются в вертлужной впадине. Костный таз
Связки таза
Вид структур таза на сагиттальном разрезеЛучший способ получить представление о том, как устроены структуры мужского и женского таза, - это рассмотреть их на сагиттальном разрезе. Так вы сможете увидеть, как различные структуры средней линии соотносятся друг с другом.Мужской таз
Женский таз
Мышцы таза
Артерии таза
Нервы таза
Мочевой пузырь
предстательной железы
Клинические аспекты
Матка и широкая связка
Прямая кишка и анальный канал
Вены прямой кишки и ануса
Лимфодренаж
HOME
20 причин и способы их облегченияСуществует множество причин тазовой боли, в том числе: 1. Запор Запор может вызвать боль в тазу, особенно если он поражает нижнюю часть толстой кишки. Этот тип боли обычно проходит после опорожнения кишечника. 2. Другие кишечные проблемы Множество других кишечных заболеваний могут вызывать боль в нижней части живота или тазу. К ним относятся: 3. Эндометриоз Эндометриоз - это когда ткань, похожая на слизистую оболочку матки, вырастает за пределы матки.Эта ткань может кровоточить во время менструального цикла человека, а также прилипать к другим органам, вызывая боль и другие симптомы. Локализация боли зависит от того, где имплантируются ткани. В то время как некоторые люди испытывают симптомы только во время менструации, другие испытывают боль в другое время во время цикла. 4. Миома Миома - это доброкачественное (незлокачественное) образование в матке. Они могут вызывать боль в тазу и пояснице. Миома также может вызывать давление в прямой кишке или мочевом пузыре и вызывать чувство необходимости чаще ходить в туалет. 5. Воспалительные заболевания органов малого таза (PID) PID - это инфекция, которая возникает в женских репродуктивных структурах. Обычно это происходит из-за инфекции, передающейся половым путем (ИППП). ВЗОМТ вызывает боль в области таза или поясницы, изменения менструального цикла и необычные выделения из влагалища. 6. Боль при овуляции Боль при овуляции или «mittelschmerz», это легкий или умеренный дискомфорт в середине менструального цикла. Боль при овуляции может длиться от нескольких минут до нескольких дней.Боль может ощущаться как спазм или быть резкой и внезапной. Это не указывает на какую-либо основную проблему. 7. Рубцовая ткань или спайки Предыдущие инфекции или хирургические вмешательства могут вызвать образование рубцовой ткани или спаек в тазу. Этот тип рубцовой ткани может вызвать хроническую тазовую боль. 8. Аденомиоз Аденомиоз - это когда ткань эндометрия глубоко проникает в мышцу матки. У женщин с этим заболеванием, как правило, бывают очень тяжелые менструации с сильной тазовой болью. 9. Инфекции, передаваемые половым путем (ИППП) Большинство ИППП не вызывают никаких симптомов, но некоторые могут вызывать спазмы или боль в области таза. К ним относятся хламидиоз и гонорея. Без лечения некоторые ИППП могут привести к ВЗОМТ, а также к тазовой боли. 10. Менструальные спазмы Менструальные спазмы возникают в нижней части таза и, как правило, начинаются непосредственно перед менструацией и могут продолжаться в течение нескольких дней. Особенно болезненные спазмы могут быть признаком основного заболевания, такого как эндометриоз или аденомиоз, поэтому человек может пожелать поговорить с врачом по поводу тестирования. 11. Внематочная беременность Внематочная беременность - это опасное для жизни событие, требующее немедленной медицинской помощи. Внематочная беременность - это имплантация оплодотворенной яйцеклетки в таз или брюшную полость вне матки. В большинстве случаев внематочная беременность возникает в маточных трубах, но может произойти в любом месте брюшной полости или таза. Боль и спазмы возникают по мере роста, давя на близлежащие органы или нервы. 12. Потеря беременности Потеря беременности также может вызвать спазмы или боль в области таза.Хотя спазмы на ранних сроках беременности являются нормальным явлением по мере роста плода, людям следует сообщать врачу о сильной или продолжительной боли. 13. Аппендицит Аппендикс расположен в нижней части живота и может вызвать боль в области таза или поясницы, если воспаляется и давит на толстую кишку. 14. Грыжа Грыжа - это отверстие, через которое могут проходить внутренние органы. Если грыжа возникает в мышце в нижней части таза, это может привести к боли в области таза.Другие симптомы могут включать видимую выпуклость в месте боли. 15. Мышечные спазмы тазового дна Таз состоит из нескольких мышц, которые поддерживают мочевой пузырь, репродуктивные структуры и кишечник. Как и другие мышцы, мышцы тазового дна могут спазмировать, вызывая боль и дискомфорт. 16. Проблемы с простатой Простата мужчины расположена низко в тазу. Воспаление или инфекция простаты могут вызвать боль в области таза. Новообразование предстательной железы, доброкачественное или злокачественное, также может вызывать боль или дискомфорт в области таза. 17. Инфекция мочевыводящих путей (ИМП) Типичными симптомами ИМП являются жгучая боль во время мочеиспускания и более частые позывы к мочеиспусканию. Некоторые люди также испытывают боль в области таза или спазмы, особенно при тяжелых или длительных инфекциях. 18. Интерстициальный цистит Интерстициальный цистит - это хроническое заболевание мочевого пузыря, которое вызывает боль в нижней части таза, особенно при задержке мочеиспускания. Люди с интерстициальным циститом обычно испытывают частые и неотложные потребности сходить в туалет, чтобы помочиться. 19. Камни в почках Камни, образующиеся в почках, обычно начинают выходить из тела через мочеточники и мочевой пузырь, что может вызвать боль в нижней части таза. Эта боль может быть очень сильной. 20. Масса яичников Разрастание яичника может вызвать боль в области таза, особенно если оно давит на местные нервы или близлежащие органы. Возможные образования включают кисту яичника, доброкачественную опухоль яичника или рак яичника. .Синдром тазовой венозной застоя | BSIRСиндром тазовой венозной застояД-р Шахин Диксон 1 , д-р Чарльз Росс Таппинг 1 , д-р Вей Чуен Лионг 2 и д-р Динук Варакаулле 2 Отделения радиологии, 1 Больница Джона Рэдклиффа, Оксфорд и 2 Больница Сток-Мандевиль, Эйлсбери Наверх Что такое синдром тазовой венозной застоя?Синдром застойных тазовых вен также известен как рефлюкс яичниковой вены.Это причина хронической тазовой боли примерно у 13-40% женщин. Хроническая тазовая боль - это боль внизу живота, которая длится более 6 месяцев. Таким образом, синдром тазовой заложенности является болезненным состоянием, часто вызываемым расширением яичников и / или тазовых вен (скорее как варикозное расширение вен, но в тазу). Варикозное расширение вен обычно наблюдается на ногах, когда вены становятся менее эластичными, а клапаны, препятствующие обратному току крови, перестают работать. Это заставляет кровь скапливаться под действием силы тяжести, вызывая расширенные, выпуклые и узловатые вены.То же самое происходит с тазовыми венами при синдроме тазовой венозной застойности (PVCS). Это давление приводит к боли при ЖЭП, а также может вызывать видимое варикозное расширение вен вокруг вульвы, влагалища, внутренней поверхности бедра, иногда на ягодицах и на ногах. Чтобы понять, какие вены расширены и почему возникает варикозное расширение вен вокруг вульвы / влагалища и по внутренней поверхности бедра, важно немного знать анатомию. Диаграмма ниже ( Диаграмма 1 ) демонстрирует нормальную анатомию вен внутри тела. Диаграмма 1: Нормальная анатомия вен : Обычно кровь перекачивается от ног по венам в тазу и брюшной полости к сердцу. Кровь обычно течет из яичников по яичниковым венам. Правая яичниковая вена соединяется с нижней полой веной, а левая яичниковая вена соединяется с левой почечной веной. Когда клапаны в вене перестают работать или возникает препятствие току крови по венам, идущему обратно к сердцу, кровь течет в обратном направлении (т.е.е. не туда, подальше от сердца). Это вызывает варикозное расширение вен в тазу вокруг яичников, вульвы / влагалища и вниз по внутренней стороне бедра и ног, вызывая ПВК. Посмотрите на Диаграмма 2 и 3 , которые показывают, что происходит, когда вены становятся ненормальными.
Диаграмма 2 : Показывает, как выглядит расширенная вена и вызывает варикозное расширение вен вокруг яичника, потому что клапаны не работают. Кровоток идет в неправильном направлении, скапливаясь в венах и вызывая их расширение. Наверх Каковы причины PVCS?Причина расширения яичниковых / тазовых вен при ЖЭП изучена недостаточно. Чаще всего ПВХП возникает у молодых женщин, и обычно у женщин, имевших не менее 2-3 детей. Во время беременности яичниковая вена может быть сдавлена увеличивающейся маткой или увеличена из-за усиленного кровотока.Считается, что это влияет на клапаны в вене, заставляя их перестать работать и позволяя крови течь в обратном направлении, что способствует развитию ПВС. Существуют и другие причины, которые могут вызывать обструкцию яичниковых и тазовых вен, приводящую к ЖЭП, которые встречаются гораздо реже и являются результатом обструкции вен. PVCS также может быть связан с поликистозом яичников. Способствующим фактором может быть отсутствие венозных клапанов из-за аномального развития. Наверх Каковы симптомы и признаки?Симптомы ПВС возникают из-за расширения тазовых вен и из-за того, что кровь течет в неправильном направлении (т.е.е. назад). Варикозное расширение вен в тазу окружает яичник, а также может давить на мочевой пузырь и прямую кишку. Это может вызвать следующие симптомы:
Боль - обычно самый частый симптом и длится более 6 месяцев.Боль обычно бывает с одной стороны, но может затрагивать обе стороны. Боль усиливается при стоянии, подъеме, когда вы устали, во время беременности, а также во время или после полового акта. На вены также влияет менструальный цикл / гормоны, поэтому боль может усиливаться во время менструации. Боль обычно уменьшается в положении лежа. Однако не у каждой женщины с рефлюксом тазовых вен появляются симптомы, и у многих они появляются только после беременности. Это связано с тем, что после беременности вены могут расширяться еще больше из-за сжатия матки.Это затем вызывает формирование варикозного расширения вен влагалища / вульвы ( Диаграмма 3 ). Варикозное расширение вен может уменьшиться после беременности, но со временем может ухудшиться.
Диаграмма 3: Демонстрирует распространение варикозного расширения вен по медиальной стороне внутренней поверхности бедра. Обычно это происходит после беременности или при отсутствии лечения. Наверх Как диагностируется?Первый способ диагностировать ПВС - типичные симптомы и обнаружение видимого варикозного расширения вен при осмотре.У многих женщин в анамнезе было варикозное расширение вен вокруг вульвы во время беременности. При осмотре вы можете увидеть эти вены вокруг вульвы, и они могут доходить до внутренней поверхности бедра. На внутренней стороне бедра есть мышечное сухожилие, по которому прощупываются и видны расширенные вены. Если вены лежат за этим сухожилием и / или проходят за ногой, скорее всего, они расширены из-за рефлюкса из яичниковых и / или тазовых вен. Может быть полезно ультразвуковое исследование (УЗИ). Этот визуальный тест использует звуковые волны для обнаружения аномальных вен.Он хорошо показывает кровоток по венам и неинвазивен. Однако иногда вены в тазу трудно увидеть сквозь брюшную полость, поэтому может потребоваться специальное ультразвуковое исследование, при котором во влагалище вводится небольшой зонд, чтобы увидеть вены, называемое трансвагинальным ультразвуком. Диагноз может потребовать дальнейшего исследования с помощью неинвазивной визуализации с помощью магнитно-резонансной томографии (МРТ) и компьютерной томографии (КТ). Это позволяет нам увидеть, откуда берется варикозное расширение вен, чтобы мы могли спланировать и провести соответствующее лечение.Обычно варикозное расширение вен вызывают яичниковые вены, но также могут возникать и другие вены таза.
Венография малого таза Хотя первоначально могут использоваться УЗИ, КТ и МРТ, тазовая венография по-прежнему используется для диагностики ЖВС и оценки анатомии до рассмотрения возможности лечения. Это может быть сделано одновременно с лечением яичниковой вены / тазовой вены (эмболизация) или в качестве отдельной процедуры, если варианты лечения требуют дальнейшего рассмотрения.Это более инвазивный тест, но это простая и безопасная диагностическая процедура. Это делается путем введения красителя (контраста), который можно увидеть на рентгеновском аппарате (рентгеноскопическом аппарате) через небольшую трубку (катетер), помещенную в вену в паховой области (общая бедренная вена) или на шее (внутренняя яремная вена). под местной анестезией. Катетер вводится в яичниковые и тазовые вены, затем вводится контраст, и изображения, полученные на рентгеноскопическом аппарате, дают картину анатомии. Это позволяет вашему врачу увидеть аномальные вены.После того, как снимки сделаны, трубку удаляют и немного надавливают на небольшой разрез в паху или шее, чтобы остановить кровотечение. После этого вы сможете вернуться домой через 1–4 часа. Наверх Какие варианты лечения?В первую очередь, или если вы чувствуете, что не хотите проходить процедуру, существует несколько медикаментозных препаратов (медроксипрогестерона ацетат или, в последнее время, гозерелин), которые оказались эффективными примерно у 75% женщин. в уменьшении боли и размера варикозного расширения вен. Обычное лечение - чрескожная транскатетерная эмболизация тазовой вены . Это минимально инвазивное лечение, которое безопасно и может проводиться в дневном режиме. Вы приходите на процедуру утром и можете уйти через несколько часов в тот же день. В большинстве случаев причиной варикозного расширения вен является яичниковая вена. Однако другие тазовые вены, такие как вены, называемые внутренней подвздошной веной, внутренней половой веной, запирательной веной и седалищными венами, также могут быть ответственными и также нуждаться в лечении. Другими вариантами лечения являются открытая или лапароскопическая хирургия для перевязки виновных вен. Обе эти процедуры более инвазивны, чем эмболизация яичниковых вен, и требуют общей анестезии и более длительного периода восстановления. Наверх Как подготовиться к эмболизации тазовой вены?Как подготовиться к эмболизации тазовой вены?
Наверх Как проводится эмболизация тазовых вен?Эмболизация тазовых вен - это минимально инвазивная процедура, выполняемая специально обученным интервенционным радиологом в отделении интервенционной радиологии, обычно в рентгенологическом (радиологическом) отделении.Вы будете размещены на рентгенографическом столе, вокруг которого будет находиться рентгеновский аппарат и телевизионный монитор (который подвешен над столом). Эта рентгеновская трубка, известная как рентгеноскопический аппарат, позволяет преобразовывать полученные рентгеновские изображения в видеоизображения, чтобы интервенционный радиолог мог наблюдать и направлять ход процедуры. Во время процедуры вы будете лежать на спине, и у вас будет канюля (небольшая трубка, помещенная либо в тыльную сторону руки, либо в локоть), чтобы мы могли при необходимости вводить любые лекарства или жидкость внутривенно.Вы также будете подключены к оборудованию для отслеживания вашего сердцебиения и артериального давления. Во время этой процедуры интервенционный радиолог вводит трубку (катетер, длинную тонкую пластиковую трубку, обычно диаметром около 2 мм в вену). Обычно это делается с помощью вены в паху или на шее. Делается это небольшой порезом на коже. Местный анестетик, аналогичный тому, что используется у стоматолога, используется для обезболивания кожи перед нанесением надреза. При введении местного анестетика вы почувствуете легкий укол булавкой.Когда катетер вставлен, вы можете почувствовать легкое давление, но серьезного дискомфорта не будет. Используя рентгеновское изображение и контрастный материал, чтобы увидеть кровеносные сосуды, катетер затем направляют в яичниковую и / или тазовую вену (и), чтобы увидеть, есть ли какие-либо отклонения, Диаграмма 4 . Когда контраст вводится в вены и проходит через ваше тело, вы можете почувствовать тепло и покраснение. Это норма
Если выявлено отклонение от нормы, для лечения можно использовать тот же катетер ( Диаграмма 4) . Это когда вена запаивается и блокируется синтетическим материалом или лекарствами, называемыми эмболическими агентами. Он выводится через катетер к месту лечения.Чтобы эмболизация прошла успешно, не повредив при этом нормальные ткани, катетер необходимо разместить в точном положении. Это позволяет доставлять эмболический материал только в аномальные сосуды. Однако в небольшом количестве случаев процедура технически невозможна, и катетер не может быть установлен надлежащим образом. Если это произойдет, то может потребоваться другой подход. Например, если кожный надрез делается в паху, может потребоваться еще один кожный надрез на шее для доступа к вене из другого положения. Существует несколько эмболических агентов, которые интервенционный радиолог может использовать в зависимости от размера кровеносного сосуда и степени их обработки. Многие из этих эмболических агентов используются более 20 лет и являются безопасными и эффективными. Список эмболических агентов, которые может использовать радиолог, приведен ниже:
В конце процедуры катетер удаляется, и на эту область оказывается давление, чтобы остановить кровотечение. Надрез на коже небольшой, наложение швов не требуется. Продолжительность процедуры варьируется в зависимости от сложности условия.Обычно это может занять от 30 до 90 минут. У небольшого числа пациентов может потребоваться повторная процедура для блокирования всех виновных вен. Это происходит, когда другие тазовые вены, кроме яичниковых, имеют патологию ( Диаграмма 5 ). Однако сейчас это происходит очень редко, и большинству пациентов требуется только одна процедура эмболизации.
Наверх Каковы преимущества и риски эмболизации тазовых вен?Преимущества
Риски
Наверх Что происходит после процедуры?Будет контролироваться ваш пульс и артериальное давление. Некоторые пациенты после процедуры испытывают легкую боль или дискомфорт, которые можно контролировать с помощью простого лекарства, вводимого через рот или через канюлю внутривенно. После процедуры на короткое время требуется постельный режим, и большинство людей покидают больницу в течение 4 часов после процедуры. Если вы испытываете сильную боль, возможно, вам придется оставаться в больнице дольше. После выписки вы можете вернуться к своей обычной деятельности в течение нескольких дней.Следует избегать вождения в течение 1 недели или дольше, если дискомфорт в паху сохраняется (что бывает очень редко). Ваш интервенционный радиолог может порекомендовать повторное сканирование и посещение после завершения процедуры или лечения. Это необходимо для проверки успешности процедуры, а также позволяет обсудить любые изменения или побочные эффекты, которые вы испытали в результате лечения. Видимые варикозные вены могут потребовать местного лечения, как и другие варикозные вены на ногах. Прекращая отток крови (неправильное течение), варикозное расширение вен таза должно постепенно сокращаться в течение нескольких недель.Если у вас варикозное расширение вен вульвы, они также должны постепенно сжиматься. Теперь, когда основные яичниковые и тазовые вены эмболизированы, если у вас также есть варикозное расширение вен нижних конечностей, их можно лечить, уменьшив вероятность их повторного появления в будущем (у них есть высокий шанс вернуться, если вы имеют эмболизацию тазовых вен). Любые симптомы, связанные с варикозным расширением вен в тазу, также должны постепенно улучшаться.
Список литературы
Полезные ссылки http://www.radiologyinfo.org/en/info.cfm?pg=ovariveinembol http://www.veindirectory.org/content/pelvic-congestion-syndrome.asp http://www.ecommunity.com/interrad/index.aspx?pg=6946
Наверх .Таз и тазобедренный сустав - AMBOSSПоследнее обновление: 28 сентября 2020 г. СводкаКостный таз состоит из двух тазобедренных костей, крестца и копчика, которые прочно соединены лобковым симфизом (между лобковые тела двух тазобедренных костей), крестцово-копчиковый симфиз (между копчиком и крестцом) и крестцово-подвздошные суставы (между подвздошной костью тазобедренных костей и крестцом). Каждая бедренная кость состоит из подвздошной, седалищной и лобковой костей. Таз соединяет нижнюю конечность с туловищем, защищает органы брюшной полости и таза, а также обеспечивает прикрепление к мышцам и связкам.Полость таза - это пространство, расположенное в тазовом поясе, которое содержит части желудочно-кишечного тракта и мочеполовой системы. Тазовые суставы и органы поддерживаются мышцами и связками (включая мочеполовую диафрагму). Полость таза содержит анатомические пространства, такие как прямокишечно-маточный мешок (Дугласа) у женщин и прямокишечно-пузырный мешок у мужчин. Тазовое дно, состоящее из мышц и фасций, отделяет полость таза от промежности. В нем есть отверстия, через которые проходят прямая кишка, влагалище и уретра.Кроме того, он помогает поддерживать удержание кала и мочи и предотвращает выпадение тазовых органов. Женский таз, в котором расположены родовые пути, больше и шире мужского. Тазобедренные суставы (вертлужно-бедренный сустав) - это суставы, расположенные между головкой бедренной кости и вертлужной впадиной таза, которые соединяют туловище с нижними конечностями. Тазобедренный сустав поддерживает динамический и статический вес тела. Ягодичная область состоит из ягодичных мышц, образующих ягодицы. Ягодичные мышцы получают кровоснабжение от верхней и нижней ягодичных артерий. Обзор тазаОбщиеРазвитие тазаКаталожные номера: [1] Костный тазТазобедренные костиПередняя верхняя подвздошная ость помогает определить ход паховой связки. Кроме того, он помогает идентифицировать точки Макберни и Ланца, которые являются важными анатомическими точками, где локализованная болезненность указывает на аппендицит.
Тазовый вход
Тазовый выход
|
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| © 2008- Кафедра педиатрии имени профессора И.М. Воронцова ФП и ДПО. Содержание, карта. | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||