|
 |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Норма дыхания у ребенка 3 летНормальная частота дыхания - Medical InsiderАвтор Руслан Хусаинов На чтение 4 мин. Опубликовано Обновлено Частота дыхания зависит от многих факторов здоровья и активности. Частота дыхания — это количество вдохов, которые человек делает каждую минуту, и является одним из основных показателей жизнедеятельности наряду с кровяным давлением, пульсом и температурой. Когда человек вдыхает, кислород поступает в легкие и попадает в органы. Когда выдыхает, углекислый газ покидает организм. Нормальная частота дыхания играет решающую роль в поддержании баланса кислорода и углекислого газа. Частота дыхания в нормеНормальная частота дыхания у взрослых людей составляет 12 — 20 вдохов в минуту. Частота дыхания ниже 12 или выше 20 означает нарушение нормальных процессов дыхания. Частота дыхания у детей — норма
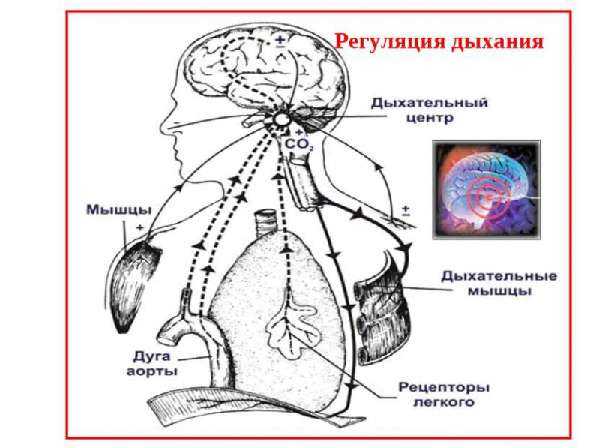
Как измерить частоту дыхания?Важно измерить частоту дыхания в покое. Помните, что физические упражнения или даже ходьба могут повлиять на частоту дыхания человека. Чтобы сделать точное измерение, наблюдайте, как грудь человека поднимается и опускается. Один полный вдох состоит из одного вдоха, когда грудь поднимается, и одного выдоха, когда грудь опускается. Основание мозга контролирует дыхание. Мозг посылает сигналы к дыхательным мышцам. Дыхание в основном происходит автоматически, и человеку не нужно думать об этом. Иногда организму необходимо регулировать частоту дыхания. Рецепторы в головном мозге обнаруживают низкое содержание кислорода или высокое содержание углекислого газа и посылают сигналы организму, которые могут изменить частоту дыхания. При каких состояниях нарушена частота дыхания?Аномальная частота дыхания может указывать на различные состояния. В некоторых случаях высокая или низкая частота дыхания обусловлена физическими упражнениями. Нарушение дыхания, особенно если оно слишком быстрое, может указывать на проблемы со здоровьем. Существуют различные факторы, влияющие на частоту дыхания человека, в том числе травмы, физические упражнения, эмоции, настроение, а также ряд медицинских состояний. Распространенные причины высокой частоты дыхания включают в себя: Беспокойство: люди могут дышать быстрее, когда боятся или беспокоятся. Быстрое дыхание, или гипервентиляция, является распространенным симптомом приступов паники. ЛихорадкаКогда температура тела повышается, частота дыхания также может увеличиваться. Увеличение частоты дыхания помогает избавиться от жара. Респираторные заболевания. Различные заболевания легких, такие как астма, пневмония и ХОБЛ, могут затруднять дыхание, что может привести к увеличению частоты дыхания. Заболевания сердцаЕсли сердце не качает должным образом, чтобы доставлять кислород к органам, организм начинает реагировать, увеличивая дыхание. ОбезвоживаниеОбезвоживание может увеличить частоту дыхания, поскольку организм пытается получить энергию для клеток. Факторы, которые могут вызвать низкую частоту дыхания, включают: Передозировка лекарственных препаратов. Передозировка некоторых лекарств может угнетать дыхательный ритм в мозгу, что приводит к снижению частоты дыхания. Обструктивное апноэ во снеАпноэ во сне включает в себя закупорку дыхательных путей, часто из-за расслабления мягких тканей в горле. Закупорка вызывает короткие паузы в дыхании и может снизить общую частоту дыхания. Травма головы. Травма головы может влиять на область мозга, которая играет важную роль в дыхании, что может вызвать слабое дыхание. Когда обратиться к врачу?Небольшое отклонение от нормальной частоты дыхания не может быть причиной для беспокойства. Но в некоторых случаях слишком частая или слишком редкая частота дыхания может быть признаком заболевания. Если частота дыхания ненормальная, или если у человека есть признаки инфекции, такие как лихорадка или боль в горле, необходимо обратиться к врачу. Люди с заболеваниями легких, такими как эмфизема, астма и хронический бронхит, также должны обратиться к врачу, если у них нарушена частота дыхания. Это может быть признаком того, что болезнь легких ухудшается.
Статья по теме: Дыхание через нос поможет сохранить информацию в памяти Частота дыхания новорожденных - Medical InsiderАвтор Руслан Хусаинов На чтение 5 мин. Опубликовано Обновлено Новорожденные дети дышат чаще, чем дети старшего возраста и взрослые. Новорожденный может дышать медленно, когда спит, но его частота дыхания всегда должна быть в пределах здорового диапазона. Очень быстрое или медленное дыхание может сигнализировать об инфекции или другом заболевании. Затрудненное дыхание или респираторный дистресс является серьезной проблемой, которая встречается примерно у 7% новорожденных. Некоторые признаки респираторного дистресса у детей включают громкое дыхание, раздувание ноздрей, изменение цвета кожи или ногтей. Если ребенок с затрудненным дыханием не получит своевременное лечение, существует риск серьезных осложнений. Частота дыхания здорового новорожденногоУ новорожденного может быть инфекция, если он дышит очень часто или медленно. Новорожденный должен делать 40-60 вдохов в минуту. Исследование 953 здоровых доношенных новорожденных детей показало, что частота дыхания новорожденных значительно различается. Средняя частота дыхания составила 46 вдохов в минуту через 2 часа после рождения. Тем не менее, около 5% детей делали больше 65 вдохов в минуту. Это говорит о том, что быстрый ритм дыхания может быть обычным и здоровым в некоторых случаях. Частота дыхания замедляется по мере взросления ребенка. Типичная частота дыхания для малыша в возрасте от 1 до 3 лет составляет 24-40 дыхательных движений в минуту. Частое дыхание, или тахипноэ, встречается чаще, чем медленная частота — брадипноэ. Тахипноэ обычно означает, что ребенок не получает достаточно кислорода и компенсирует его частым дыханием. Многие состояния могут привести к затрудненному дыханию у новорожденных. Некоторые общие факторы риска респираторного дистресса включают в себя:
Причина частого дыхания у новорожденныхНоворожденные имеют более высокий риск респираторных состояний, чем дети старшего возраста. Некоторые причины и способствующие факторы включают:
Как измерить частоту дыхания у новорожденныхСамый надежный способ измерить частоту дыхания новорожденного — подсчитать количество вдохов за 60 секунд. Следующие методы могут помочь с измерением дыхания новорожденного: Осторожно положите руку на живот или грудь ребенка. Каждый подъем груди или живота считается за один вдох. Поместите руку в нескольких сантиметрах от ноздрей ребенка. Каждый выдох из носа считается за один вдох. Спящие дети дышат медленнее, со скоростью 30 вдохов в минуту. Во время сна ребенок может дышать нерегулярно или дыхание может останавливаться на несколько секунд. Если у ребенка нет других признаков дыхательного расстройства, то слегка замедленное или нерегулярное дыхание во время сна обычно не вызывает беспокойства. Признаки дыхательной недостаточностиНоворожденные с респираторными инфекциями и заболеваниями сердца или легких имеют более высокий риск проблем с дыханием в ночное время. Респираторный дистресс — это медицинский термин затрудненного дыхания. Длительный респираторный дистресс может быть признаком гипоксии — низкого уровня кислорода в крови. Кислородное голодание может привести к повреждению мозга и органов, а также к летальному исходу. Ребенок, который дышит чаще или реже, чем обычно, и проявляет признаки дыхательного расстройства, нуждается в немедленной медицинской помощи. Некоторые признаки респираторного дистресса у новорожденных включают: Громкое дыхание — дети, пытающиеся дышать, могут хрюкать, хрипеть или пищать. Раздувание ноздрей — ребенок может раздувать ноздри, чтобы набрать больше воздуха. Втягивание — это включает в себя втягивание груди, либо между ребрами, ниже грудины, или выше ключиц. Втягивание указывает на то, что ребенок дышит тяжелее, чтобы получить больше кислорода. Изменения цвета кожи — дети, испытывающие сильную кислородную депривацию, могут менять цвет кожи. Их кожа может быть бледной или белой, а губы, язык, пальцы или ногтевые ложа — белыми или синими. Когда нужно обратиться к врачуВнимательно следите за малышами, которые дышат очень быстро или медленно. Если у ребенка появляются следующие симптомы, обратитесь к врачу:
Респираторный дистресс может внезапно возникнуть у новорожденных и более опасен у младенцев, чем у детей старшего возраста. Если ребенок перестает дышать или теряет сознание, немедленно обратитесь в службу экстренной помощи. ЗаключениеПроблемы с дыханием у новорожденных могут напугать родителей. Однако первопричины зачастую поддаются лечению. Своевременное лечение снижает риск серьезных осложнений. Научная статья по теме: Стимулирование родов не позднее 41 недели беременности помогает предотвратить осложнения. Таблица. Частота дыхания у детей разного возраста в минутуНормальная частота дыхания зависит от возраста ребенка. Таблица. Частота дыхания у детей разного возраста в минуту ВозрастКоличество вдохов/выдохов за 1 минуту 1-6 мес.30-50 6-12 мес.30-40 2-4 года20-30 5-8 лет14-20 8-12 лет12-20 старше 12 лет12-20 Взрослый12-20 Нормальный пульс ребенка составляет 100-130 ударов в минуту во сне и 140-160 во время бодрствования. При плаче пульс составляет 160-200 ударов в минуту. По мере взросления ребенка пульс замедляется и к двухлетнему возрасту обычно равен 100-140 ударам. Что касается частоты дыхания, то новорожденные обычно делают от 40 до 60 вдохов в минуту, годовалые дети — всего лишь 25-30. Норма ЧДД у детей: таблица. Частота дыхательных движенийОдним из действий, осуществляемых при осмотре педиатром, является подсчет дыхательных движений. Этот простой на первый взгляд показатель несет важную информацию о состоянии здоровья в целом и о функционировании органов дыхания и сердечно-сосудистой системы в частности. Как правильно подсчитать частоту дыхательных движений (ЧДД) в минуту? Это не составляет особой сложности. А вот с интерпретацией данных возникают определенные трудности. Это в большей степени касается молодых родителей, поскольку, получив результат у ребенка, в несколько раз превышающий свой собственный, они впадают в панику. Поэтому в данной статье предлагаем все же разобраться, какая норма ЧДД у детей. Таблица нам в этом поможет.Особенности дыхательной системы ребенкаПервое, чего так долго ждет будущая мама - первый крик малыша. Именно с этим звуком происходит и первый его вдох. К моменту рождения органы, обеспечивающие дыхание ребенка, еще не до конца развиты, и только с ростом самого организма происходит их дозревание (как в функциональном, так и в морфологическом плане). Носовые ходы (которые являются верхними дыхательными путями) у новорожденных имеют свои особенности: Легочная ткань у маленьких детей также имеет свои особенности. У них, в отличие от взрослых, слабо развита легочная ткань, а сами легкие имеют небольшой объем при огромном количестве кровеносных сосудов. Правила подсчета частоты дыханияИзмерение частоты дыхательных движений не требует каких-либо особенных навыков или оснащения. Все, что понадобится – это секундомер (или часы с секундной стрелочкой) и соблюдение простых правил. Человек должен находиться в спокойном состоянии и в удобной позе. Если речь идет о детях, особенно раннего возраста, то подсчет дыхательных движений лучше проводить во сне. Если такой возможности нет, следует максимально отвлечь испытуемого от проводимой манипуляции. Для этого достаточно взяться за запястье (где обычно определяется пульс) и тем временем подсчитывать частоту дыхания. Следует отметить, что и пульс у детей младше года (около 130-125 ударов в минуту) не должен вызывать опасений - это норма. У грудничков настоятельно рекомендуется проводить подсчет частоты дыхания во время сна, поскольку плач может в значительной степени повлиять на результат и дать заведомо ложные цифры. Положив руку на переднюю брюшную стенку (или просто визуально), вы сможете с легкостью провести данное исследование.Учитывая, что дыхание имеет свой ритмический цикл, необходимо соблюдать и длительность его подсчета. Обязательно проводите измерение ЧДД в течение целой минуты, а не умножая результат, полученный всего за 15 секунд, на четыре. Рекомендуется провести три подсчета и вычислить среднее значение. Норма ЧДД у детейТаблица демонстрирует нормы частоты дыхательных движений. Данные представлены для детей разных возрастных групп. Как видим из таблицы, частота дыхательных движений в минуту тем выше, чем младше ребенок. Постепенно, по мере взросления, их количество уменьшается, и к пубертатному периоду, когда ребенку исполняется 14-15 лет, частота дыхания становится равной этому показателю у взрослого здорового человека. Каких-либо различий по половому признаку не наблюдается.Типы дыханияСуществует три основных типа дыхания как у взрослого, так и у ребенка: грудной, брюшной и смешанный. Грудной тип больше характерен для представительнец женского пола. При нем вдох/выдох обеспечиваются в большей степени за счет движений грудной клетки. Недостатком такого типа дыхательных движений является плохая вентиляция нижних отделов легочной ткани. Тогда как при брюшном типе, когда в большей степени задействована диафрагма (и визуально движется при дыхании передняя брюшная стенка), недостаток вентиляции испытывают верхние отделы легких. Данный тип дыхательных движений присущ в большей степени для мужчин. А вот при смешанном типе дыхания происходит равномерное (одинаковое) расширение грудной клетки с увеличением объема ее полости во всех четырех направлениях (верхне-нижнем, боковых). Это наиболее правильный тип дыхания, который обеспечивает оптимальную вентиляцию всей легочной ткани. В норме частота дыхания у здорового взрослого человека равна 16-21 в одну минуту, у новорожденных – до 60 в минуту. Выше более подробно приведена норма ЧДД у детей (таблица с возрастными нормами). Учащенное дыханиеПервым признаком поражения органов дыхания, особенно при инфекционных заболеваниях, является учащение дыхания. При этом обязательно будут и другие признаки простудного заболевания (кашель, насморк, хрипы и т. д.). Достаточно часто при повышении температуры тела увеличивается частота дыхания и учащается пульс у детей. Задержка дыхания во снеДостаточно часто у маленьких детей (особенно грудничков) во сне отмечаются кратковременные по длительности остановки дыхания. Это физиологическая особенность. Но если вы заметили, что подобные эпизоды учащаются, их продолжительность становится большей или возникают другие симптомы, такие как посинение губ или носогубного треугольника, потеря сознания, немедленно необходимо вызывать "Скорую помощь", чтобы предотвратить необратимые последствия. ЗаключениеОрганы дыхания у детей раннего возраста имеют ряд особенностей, способствующих их частому поражению и быстрой декомпенсации состояния. Это, прежде всего, связано с их незрелостью к моменту рождения, определенными анатомо-физиологическими особенностями, незавершенной дифференциацией структур центральной нервной системы и их непосредственным влиянием на дыхательный центр и органы дыхания. Подводя итогиСледует помнить, что у детей первых месяцев жизни достаточно часто встречается дыхательная аритмия. Чаще всего это не является патологическим состоянием, а лишь свидетельствует о возрастных особенностях. Итак, теперь и вы знаете, какая норма ЧДД у детей. Таблица средних показателей должна приниматься во внимание, но не следует паниковать при небольших отклонениях. И обязательно проконсультируйтесь с врачом, прежде чем делать поспешные выводы! Учащённое дыхание у детей: возрастные особенности и патологические причиныВ привычных условиях дыхание здорового человека не обращает на себя внимания. У детей по мере взросления и роста изменяются частота и глубина дыхательных движений. Существуют возрастные нормы физиологических констант. Учащение дыхания может происходить в норме, а также являться отражением патологических изменений. Для оценки состояния требуется не только определение частоты дыхательных движений, но и исследование общего статуса здоровья. Почему изменяются частота и глубина дыхания?
При некоторых патологических процессах повышается содержание углекислого газа в крови (гиперкапния). Такое состояние является стимулом для учащения дыхательных движений. Дефицит кислорода (гипоксия), развившийся вследствие заболеваний сердечно-сосудистой и дыхательных систем, отравлений ядами, оборачивается кислородным голоданием клеток мозга. Недостаток O2 в крови способствует увеличению частоты и глубины дыхания. Норма и тахипноэМаленькие дети в силу физиологических особенностей покрывают потребность в кислороде за счет частого поверхностного дыхания. Легкие достигают уровня развития, как у взрослого, уже в школьном возрасте. По мере роста ребенка несколько видоизменяется и функционирование дыхательной системы:
Тахипноэ рассматривается как превышение частоты дыхания по отношению к средним возрастным показателям. Причины учащения дыханияУчащение дыхания в норме происходит при физических нагрузках. Повышение энергозатрат на тканевом уровне сопровождается усилением легочной вентиляции. Физиологическое тахипноэ является временным и проходит через несколько минут после уменьшения активности. Иногда дыхание учащается во время усиленной умственной деятельности или при нервном перенапряжении. У детей на пике истерики и в ее исходе нередко отмечается изменение дыхания, которое проходит совместно с завершением приступа. После завершения истерического плача ребенок обычно засыпает. Тахипноэ укладывается в картину следующих состояний:
ПроявленияСимптоматика преимущественно определяется основным заболеванием. Наиболее распространенным является простуда:
Нередко выявляется закономерность между возрастом пациента и проявлениями патологии. Чем меньше ребенок, тем выраженнее интоксикационный синдром с сопутствующим учащением пульса и дыхания. Частое и затрудненное дыханиеЗатруднение вдоха и/или выдоха может сочетаться с тахипноэ и носит название одышки. Этот симптом сопровождает множество бронхо-легочных и сердечных заболеваний. Причины нарушений:
У маленьких детей затруднение состоит в невозможности малыша оценить свое состояние и пожаловаться. Внимательное отношение позволяет своевременно заподозрить ухудшение и начать оказание помощи. Появление учащенного дыхания должно рассматриваться в совокупности всей картины. При хорошем самочувствии, активности ребенка, отсутствии отклонений со стороны других органов нет причин для беспокойства. Возникновение раздражительности, плохой сон, ухудшение в познавательной и учебной деятельности становятся поводом для углубленного внимания. Подозрительным станет изменение цвета кожи и слизистых вместе с увеличением частоты дыхания. Приобретение синюшного оттенка с одышкой указывает на болезни сердца или легких. Тахипноэ при простудных заболеваниях проходит совместно с нормализацией температуры. Поэтому при ОРВИ использование ибупрофена или парацетамола вместе с обильным питьем улучшает состояние и нормализует жизненные показатели пациента. В состоянии психоэмоционального возбуждения важно переключить внимание ребенка, напоить чаем или дать что-то рассосать или погрызть. Загрузка...ЧДД у детей: норма по возрастам, таблицаПолноценное функционирование дыхательной системы необходимо для стабильной работы всего организма. Дыхание оценивается по параметру ЧДД (частота дыхательных движений). Показатель связан с частотой сердечных сокращений (ЧСС). У детей пульс и дыхание особенно важны. Их отклонение в большую или меньшую сторону может быть признаком патологии и угрожать жизни ребенка. Родителям необходимо знать нормы показателей и уметь правильно их замерять. Техника замеров ЧСС и ЧДД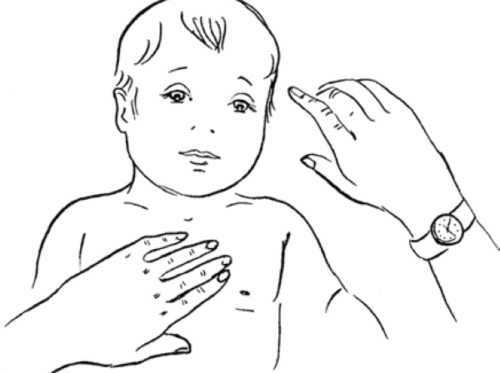 Частотой дыхательных движений называется количество серий вдох-выдох за 1 минуту. Правильно измерять ЧДД в состоянии покоя ребенка, в лежачем положении. Для подсчета понадобится секундомер. Движения отслеживаются рукой, приложенной к животу ребенка, без усилия. Подсчет вести в течение 60 секунд. Удвоенный результат за 30 секунд имеет большие погрешности из-за отсутствия ритмичности дыхания. Замер следует провести 3-5 раз. ЧДД — их усредненное значение. Для подсчета сердечных сокращений также необходим секундомер. Лучше всего пульс прощупывается на запястье или шее. На это место приложить указательный и средний пальцы, подсчитать число ударов за определенное время. ЧСС подсчитывают 30 секунд, затем результат умножают на 2. ЧДД и ЧСС у ребенка определять только в состоянии покоя. Активные игры, эмоциональные нагрузки, плач искажают результат. Частота дыхания и сердцебиения у детей: норма по возрастам Величина пульсового и дыхательного показателей зависит от возрастных изменений. Нормы ЧСС и ЧДД у новорожденных значительно больше, чем у детей до года. Высокая потребность в кислороде при маленьком объеме грудной клетки требует учащения дыхания. В грудничковом возрасте пульс чаще дыхания в среднем в 2 раза. В возрасте 1 года у детей коэффициент этих характеристик составляет 3:1, в старшем возрасте соотношение ЧСС и ЧДД увеличивается до 4:1. Нормы пульса и дыхания представлены в таблице.
Частое и медленное дыханиеЧастое дыхание называется тахипноэ. Увеличение показателя может быть вызвано физическими и эмоциональными нагрузками, насморком, сухостью воздуха. Лишний вес у ребенка также повышает частоту дыхания. В случае, когда параметр выше на 20%, чем в норме, в организме происходит патологический процесс. ЧДД растет при высокой температуре, заболеваниях дыхательных путей, сердечно-сосудистой системы. Учащенное дыхание наблюдается при неврологических патологиях, анемии. Отклонение от нормы вызывают онкологические заболевания, туберкулез, пневмония. Рост ЧДД может быть связан с травами грудной клетки и мозга. Важно отличать тахипноэ от временной одышки. Первая постоянна, сохраняется даже в состоянии сна. Отклонение требует диагностики организма. Важно!Отсутствие дыхания более чем 20 секунд, сопровождающееся побледнением кожи, синюшностью губ и пальцев, может стать причиной смерти! Необходима медицинская помощь. Задержка дыхания после вздоха является нормальным явление, если не длится более 15 секунд. Такое явление называется апноэ. Связано с несостоятельностью дыхательного центра. Снижение частоты дыхания нормально при пониженной температуре тела, а также во сне. 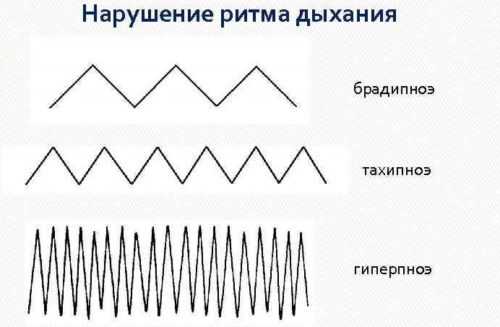 Патологическое изменение в меньшую сторону на 20% и более называется брадипноэ. Встречается у детей реже, чем тахипноэ. Причинами такого отклонения могут быть:
Отклонения пульсаТахикардия — повышение ЧСС. Временное явление возможно при повышенной температуре у ребенка, эмоциональных нагрузках, переутомлении. Влияние оказывают гормональные сбои. Может возникать при заболеваниях сердечно-сосудистой системы, инфекционных поражениях, неправильны водным обменом. Некоторые лекарственные препараты могут повышать пульс. 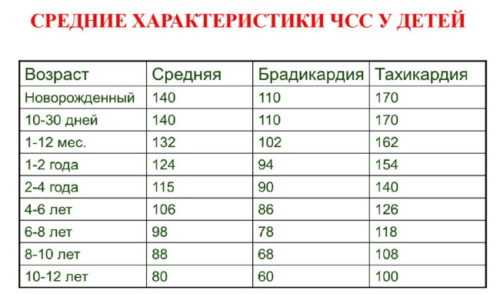 Важно! Важно! Снижение пульса до 40 ударов минуту — чрезвычайно опасное состояние, требующее незамедлительной врачебной помощи! Незначительное понижение ЧСС без ухудшения самочувствия не является опасным. Однако возможно патологическое отклонение. Брадикардия — снижение частоты сердечных сокращений. Возникает при заболеваниях сердца и сосудов, нервной и эндокринной систем, на фоне приема медикаментов, из-за неправильного обмена веществ. Слабость, головокружения, изменение артериального давления у ребенка— повод обратиться к педиатру. ЧДД и ЧСС у ребенка могут изменяться в большую или меньшую сторону по физиологическим причинам, либо вследствие патологических процессов в организме. Важно контролировать эти параметры у ребенка и уметь правильно их замерять. Отклонение на 20% и более требует диагностики для выявления причины и лечения. Мне нравитсяНе нравитсяНормальная частота дыхания у детейПерейти к основному содержанию
Различия в дыхании детей и взрослых - БлогДети - не взрослые в миниатюре. Существуют различия в мышлении и развитии ребенка, но также и в способах функционирования организма ребенка (физиологии). Примерно к 12 годам физиологические функции ребенка начинают становиться более взрослыми, но не во всех областях. Понимание того, как функционирует ребенок, имеет большое значение в уходе за ним. С того момента, как ребенок рождается и слышен этот первый крик, ребенок дышит легкими вместо того, чтобы получать кислород от матери через пуповину.Как именно это происходит - одна из огромных загадок рождения. В это время меняется вся гемодинамика вашего ребенка. Рождение - одно из самых больших изменений, которое должен совершить человек. Младенцы в возрасте до шести месяцев дышат в основном через нос. Вот почему так важно держать их на спине во время сна и держать одеяла, игрушки или другую ткань подальше от их носа (и рта). Младенцы шевелятся и шевелятся во сне. Если ваш ребенок не может двигаться из-за травмы спинного мозга, поговорите со своим врачом о том, как изменить его положение.Любое повреждение носа ребенка приведет к блокировке дыхательных путей ребенка, что не позволит проникнуть достаточному количеству кислорода или углекислому газу покинуть их тела. У взрослых дыхание требует скоординированного использования трех групп мышц: диафрагмы, межреберных мышц (мышцы между ребрами) и мышц живота. Когда диафрагма опускается, воздух попадает в легкие. Когда диафрагма расслабляется, воздух выходит естественным образом. Межреберные мышцы вытягивают легкие наружу.Мышцы живота помогают диафрагме опускаться вниз, чтобы легкие наполнялись воздухом. Младенцы и дети младшего возраста будут больше использовать мышцы живота, чтобы тянуть диафрагму вниз для дыхания. Межреберные мышцы к моменту рождения полностью не развиты. Чтобы развить их, ребенок должен расти. Это может быть важно, если у младенца или ребенка травма спинного мозга, даже на более низком уровне травмы, поскольку мышц брюшного пресса может быть недостаточно для дыхания, пока они не вырастут, что способствует дальнейшему развитию диафрагмы и межреберных мышц. Из-за важности мышц живота и других мышц, используемых для дыхания, младенцы могут быстро утомляться. Сочетание недоразвития мышц, используемых для дыхания, и незрелости дыхательной системы, дыхание может быть проблемой даже без состояния здоровья. Иногда дыхание становится утомительным, и младенцы перестают отдыхать от него, что имеет серьезные последствия. Использование респираторного монитора и будильника может быть полезным устройством для обеспечения успешного дыхания вашего ребенка. Использование мышц живота для дыхания также может быть затруднено после травмы спинного мозга, если кишечник становится чрезмерно растянутым. Плотность в животе может повлиять на хорошее глубокое дыхание или затруднить дыхание. Большое количество газа или фекалий будет сжимать чрезмерно напряженные мышцы живота, чтобы не было хорошего дыхания. Поскольку у младенца или ребенка дыхательные пути и легкие маленькие, они могут быть не в состоянии перенести травму, поскольку у них нет резерва, как у взрослого.Вы можете почувствовать резерв в собственных легких, если глубоко вдохнете, вы все равно можете вдохнуть чуть больше. Когда вы полностью выдыхаете, вы можете выдохнуть чуть больше. Младенцы и маленькие дети не обладают этой способностью, поэтому дыхательная недостаточность возникает быстрее. В горле и во рту у детей трахеи короче и мягче. Это трубка, идущая от задней части рта к легким. При интубации или механической вентиляции воздуховодная трубка намного короче, чем у взрослого, и вводить ее следует очень осторожно, чтобы не повредить нежную ткань трахеи.Существуют воздуховоды разного размера, чтобы соответствовать длине трахеи вашего ребенка в зависимости от возраста. Из-за нежной ткани отсасывание должно выполняться осторожно. Вы можете использовать шприц с грушей вместо отсасывающего катетера в зависимости от вашего ch .нормальных значений у детей - ACLS Medical TrainingВо время оценки проведите первичную оценку, вторичную оценку и диагностические тесты. Если в какой-то момент будет установлено, что состояние угрожает жизни, немедленно вмешайтесь. Первичная оценка
Таблица 3: Модель первичной оценки Используйте первичную оценку для оценки ребенка с помощью показателей жизнедеятельности и модели ABCDE: A - Воздуховод Подъем головы с наклоном подбородка и толчок челюстью могут использоваться для быстрого открытия дыхательных путей без использования расширенных дыхательных путей.Маневр с выталкиванием челюсти предпочтителен, когда есть подозрение или нельзя исключить травму шейного отдела позвоночника. Расширенные вмешательства для поддержания проходимости дыхательных путей могут включать:
B - Дыхание Частота дыхания ребенка - важная оценка, которую следует проводить на ранних этапах процесса первичной оценки.Врач должен знать нормальные дыхательные диапазоны по возрасту: .
Таблица 4: Нормальная частота дыхания Частота дыхания, которая постоянно ниже 10 или выше 60 вдохов в минуту, указывает на проблему, требующую немедленного внимания.Периодическое дыхание не является необычным для младенцев; поэтому вам, возможно, придется уделять больше времени наблюдению за дыханием младенца, чтобы определить истинное брадипноэ или тахипноэ. Расширение и втягивание носа указывают на усиление работы дыхания. Качание головой или качающееся дыхание - потенциальные признаки надвигающегося ухудшения состояния. Аналогичным образом, медленное и / или нерегулярное дыхание указывает на неизбежную остановку дыхания. C - Обращение Частота сердечных сокращений ребенка - еще одна важная оценка, которую следует выполнять при первичной оценке.Нормальная частота пульса по возрасту:
Таблица 5: Нормальная частота пульса Кровяное давление ребенка должно быть другой частью первичной оценки.Нормальное артериальное давление в зависимости от возраста:
Таблица 6: Нормальное кровяное давление D - инвалидность Одной из оценок уровня сознания у ребенка является педиатрическая шкала комы Глазго (GCS).
Таблица 7: Детская шкала комы Глазго Когда есть подозрение или известная травма головы, оценка по шкале GCS от 13 до 15 считается легкой, от 9 до 12 - средней, а от 3 до 8 - тяжелой.У интубированных или седативных детей наиболее важную информацию дает двигательная реакция. Чем ниже оценка двигательной реакции, тем серьезнее дефицит / травма. E - Воздействие Если поставщик обнаруживает какие-либо аномальные симптомы в этой категории, он должен обследовать ребенка и лечить его от шока (см. Раздел 7: Ведение детского шока, в частности, вмешательства для начального лечения шока). Если во время первичной оценки состояние ребенка стабильно и у него нет потенциально опасной для жизни проблемы, продолжите вторичную оценку. .Проблемы с дыханием, на которые следует обратить внимание у детейПроблемы с дыханием у детей могут иметь несколько различных причин. На этой странице рассказывается, на какие признаки следует обращать внимание и что они могут означать, от кашля или насморка до хрипов, учащенного дыхания или окрашенной слизи.
Какие признаки и симптомы связаны с проблемами дыхания?Следующие признаки и симптомы могут затруднить дыхание вашего ребенка. Насморк, заложенность носа и чиханиеНасморк обычно вызывается простудой. Иногда это вызвано аллергией - часто это называется сенной лихорадкой. Если насморк у вашего ребенка вызван аллергией, у него более высокая вероятность астмы и проблем со сном. КашельВсе время от времени кашляют. Кашель помогает очистить дыхательные пути от слизи и пыли и дыма. Периодический кашель обычно не является признаком чего-либо серьезного. Более стойкий кашель возникает из-за простуды или вирусной инфекции, которая обычно проходит в течение нескольких дней. Иногда кашель продолжается несколько недель после того, как инфекция прошла. Обычные лекарства от кашля не прекращают кашель и не рекомендуются. Если вашему ребенку больше 1 года, вы можете дать ему мед, чтобы успокоить горло. Мёд нельзя давать младенцам младше 12 месяцев. Обратитесь к врачу, если:
Для врачей и медсестер будет очень полезно, если вы сможете записывать кашель на свой мобильный телефон.Это потому, что разный кашель является признаком разных состояний: Проблемы с дыханиемВажно обратиться за помощью, если ваш ребенок дышит иначе, чем обычно. Узнайте, когда звонить по номеру 999, а когда идти к врачу. Учащенное дыхание может быть признаком инфекции нижних дыхательных путей, например, бронхиолита или пневмонии. Все дети разные, но, грубо говоря, учащенное дыхание можно определить как: .О чем говорят частота пульса и другие показатели жизнедеятельности вашего ребенкаПерейти к основному содержанию
ЧСС у детей - что нормально, а что нет? Определенное биение или ритм поддерживает здоровье вашего сердца, чтобы оно могло плавно выполнять свои функции. Если темп нерегулярный, сердце может биться слишком быстро или слишком медленно или просто пропускать удар. Частота сердечных сокращений у детей может различаться в зависимости от таких факторов, как возраст ребенка, общее состояние здоровья и уровень активности, например, отдыхает ли ребенок или двигается во время измерения пульса. Даже эмоциональное благополучие может повлиять на частоту сердечных сокращений.Видно, что частота сердечных сокращений увеличивается, когда ребенок возбужден. Аномалия сердечного ритма не редкость среди детей. Их сердце будет время от времени замедляться или ускоряться. Однако, когда темп становится быстрее, чем считалось нормальным в течение определенного времени, это может быть признаком проблемы. Следовательно, важно понимать и различать нормальную и ненормальную частоту сердечных сокращений у детей. Что такое частота пульса у детей? Частота сердечных сокращений у детей или пульс - это количество ударов сердца в минуту.Измеряя пульс, врачи могут сказать важные вещи о здоровье вашего ребенка. Каков нормальный пульс у детей?Возрастная группа определяет «нормальную» среднюю частоту сердечных сокращений у детей. Когда новорожденный превращается в малыша, а затем в ребенка, нормальное сердцебиение меняется. ЧСС имеет тенденцию к снижению от новорожденного к подростковому возрасту. Следующая таблица (источник) поможет вам получить представление о средней частоте пульса (частоте пульса) у детей в разных возрастных группах.
Что такое аритмия у детей? Здоровое сердце должно биться мощно в правильном ритме.Аномальная частота сердечных сокращений с нерегулярным (слишком быстрым и слишком медленным) ритмом называется аритмией. Если пульс слишком высокий, это называется тахикардией, а слишком низкий - брадикардией. Типы аритмииЕсть два типа аритмии:
Что такое тахикардия у детей?Тахикардия возникает у детей, когда сердце бьется слишком быстро. Обычно это состояние не приводит к внезапной остановке сердца и длится недолго, чтобы вызвать серьезное повреждение органов. В основном различают два основных типа тахикардии: Желудочковая тахикардия:Это касается только желудочков.Здесь
Суправентрикулярная тахикардия (СВТ):SVT затрагивает как предсердия, так и желудочки. СВТ - очень распространенный тип тахикардии у детей, также известный как пароксизмальная предсердная тахикардия. Здесь
Различные типы SVTСуществуют разные типы СВТ.Некоторые из основных типов включают: 1. Атриовентрикулярная тахикардия (АВРТ):Это происходит из-за дополнительной электрической цепи, которая соединяет предсердие и желудочек, не проходя через AV-узел. В этом случае учащенное сердце вызвано тем, что импульс движется одновременно двумя путями 2. Атриовентрикулярная узловая тахикардия (АВНРТ):Здесь учащение пульса происходит из-за дополнительной электрической цепи, аналогичной AVRT. Единственное отличие состоит в том, что в AVRT AV-узел не задействован, тогда как в AVNRT AV-узел задействован 3.Трепетание предсердий:Трепетание предсердий возникает, когда в предсердии развивается ненормальная проводящая цепь, в результате которой предсердия бьются очень быстро. В результате предсердия не успевают протолкнуть кровь к желудочкам. Следовательно, желудочки не будут заполнены. В результате клетки организма могут не получать достаточно крови 4. Предсердная эктопическая тахикардия:Здесь импульс начинается где-то кроме синусового узла, представляет собой небольшой аномальный кластер клеток.Сигналы отправляются в предсердие, и оно сжимается до того, как это должно привести к учащению сердцебиения 5. Соединительная эктопическая тахикардия:Здесь аномальный кластер ячеек расположен в АВ-узле или рядом с ним. Здесь желудочек сокращается слишком быстро, прежде чем он должен быть Что такое брадикардия у детей? Брадикардия - это частота сердечных сокращений у детей ниже нормы для этого возраста. ЧСС упадет ниже 50 ударов в минуту.Для некоторых детей более медленное сердцебиение не вызывает никаких проблем. Однако брадикардия также может указывать на проблемы с электрической структурой сердца. Это означает, что либо естественный кардиостимулятор сердца работает ненадлежащим образом, либо электрические пути сердца прерваны. При тяжелых типах брадикардии сердцебиение становится слишком медленным, и оно не может перекачивать кровь, достаточную для удовлетворения потребностей организма. Это может вызвать осложнения и быть опасным для жизни. Когда измерять пульс ребенка?Обычно нет необходимости проверять частоту сердечных сокращений вашего ребенка.Врач будет делать это во время хороших осмотров. Но если у вашего ребенка есть заболевание, которое требует, чтобы вы время от времени контролировали его частоту сердечных сокращений, ваш врач скажет вам, когда и как измерять пульс. Вам следует измерить пульс вашего ребенка, если:
Немедленно измерьте пульс вашего ребенка и сообщите об этом своему врачу, а также о деятельности, которая вызвала эти симптомы. Как измерить пульс вашего ребенка?Чтобы измерить пульс вашего ребенка, вам понадобятся часы или секундомер. Если ваш ребенок был физически активен, подождите несколько минут, чтобы частота сердечных сокращений вернулась к норме. Чтобы почувствовать пульс, нажмите указателем и средним пальцем на главную артерию тела. Когда вы определите пульс, вы почувствуете пульсирующее ощущение.
Как диагностировать аритмию у детей?Наряду с историей болезни и физическим осмотром вашего ребенка, врач будет использовать различные процедуры для диагностики аномального пульса у детей:
Как лечить аномальный пульс у детей?Лечение аритмии у детей обычно определяется по:
Аритмию или аномальную частоту сердечных сокращений у детей можно лечить с помощью :
Когда обращаться за медицинской помощьюНезависимо от физической активности, если пульс вашего ребенка слишком быстрый или медленный, чтобы его можно было считать, лучше проконсультироваться с врачом.Иногда ненормальная частота сердечных сокращений может указывать на основные проблемы с сердцем у вашего ребенка, которыми не следует пренебрегать. . |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| © 2008- Кафедра педиатрии имени профессора И.М. Воронцова ФП и ДПО. Содержание, карта. | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||