|
 |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Лейкоциты у 3 летнего ребенка нормаТаблица норм лейкоцитов в крови у детей и причины их низких и повышенных значенийБелые кровяные клетки или лейкоциты – это группа объединяет различные по морфологии, но сходные по функциональной активности клетки. Лейкоциты в крови у ребенка выполняют важную защитную функцию от негативного воздействия патогенных микроорганизмов, провоцирующих развитие инфекционного процесса. Общие сведенияОтвечая на вопрос — зачем нужны лейкоциты в крови у ребёнка, следует обратиться к основной их роли. Механизм защитной функции реализуется по средствам их проникновения в межклеточное пространство ткани, в которой развивается патологический процесс или воспалительная реакция в результате проникновения инфекционного агента. После чего запускается процесс фагоцитоза – поглощение с последующим разрушением чужеродных тел. Продуктами фагоцитоза являются вещества, избыточное высвобождение которых приводит к развитию воспаления, повышению температуры тела, покраснению очага поражения и, иногда, появлению гноя. Следует отметить, что защитная функция лейкоцитов в организме ребенка реализуется по тем же механизмам, что и взрослых. Стабильное отклонение показателя от нормы, как в большую, так и в меньшую сторону, является сигналом о необходимости дополнительного обследования. Часто у родителей возникает вопрос — что влияет на количество лейкоцитов? В первую очередь на показатель оказывает влияние активно прогрессирующее инфекционное заражение организма ребёнка, аутоиммунные заболевания, а также онкологические патологии. Виды лейкоцитовВ настоящее время принято различать 5 основных групп:
При проведении общего анализа крови без лейкоцитарной формулы определяется лишь общий уровень лейкоцитов, не позволяющий оценить количество всех видов клеток по отдельности. Для наиболее точного лабораторного исследования дополнительно анализируется лейкоцитарная формула. Результат анализа позволяет дифференцировать аллергическую реакцию от воспалительной, установить этиологию воспаления (бактериальное, вирусное), а также определять тяжесть заболевания. Норма лейкоцитов в крови у детей в таблице
Референсные (нормальные) значения подбираются индивидуально для каждого пациента с учётом возраста, поскольку норма лейкоцитов у новорождённых отличается от детей постарше. Пренебрежение правилом подбора нормальных значений может привести к ложному диагнозу, неправильному подбору лечения и осложнению состояния пациента. Расшифровка лейкоцитарной формулы осуществляется на основании общего уровня лейкоцитов. В случае отклонения от референсных значений общего числа белых клеток, проводится детальный анализ количества каждого вида в отдельности. В таблице обобщены нормальные значения лейкоцитов в крови у ребёнка с учётом возраста.
Что это значит, если у ребенка повышены лейкоциты в крови?Лейкоцитоз – это высокий уровень белых клеток в крови в у ребёнка или взрослого человека.
В случае если у ребёнка отмечаются стабильно высокий уровень лейкоцитов (до 11-13*109/л) следует немедленно провести дополнительную диагностику для выявления причины. Повышенные лейкоциты в крови у ребёнка могут наблюдаться при:
Следует отметить, что особого внимания медиков требует состояние повышенных лейкоцитов в крови у новорождённых детей. Данный факт обусловлен несформированным иммунитетом, и невозможностью младенца самостоятельно справиться даже с небольшим количеством условно-патогенных микроорганизмов. Расшифровка лейкоцитарной формулыИзменение числа нейтрофилов в большую сторону свидетельствует о проникновении патогенных бактерий или микроскопических грибов. При сильном заражении происходит активная выработка сегментоядерных нейтрофилов, при этом они не успевают созревать и поступают в кровеносное русло в незрелой форме. Подобное состояние – это сигнал об активной работе защитных сил организма по борьбе с инфекцией. Кроме того, количество нейтрофилов повышается при обширных ожогах, на острой стадии панкреатита, а также при онкопатологии, затрагивающей красный костный мозг. Лимфоциты реагируют в большей степени на развитие болезни вирусной этиологии. Так, при поражении пациента цитомегаловирусом, вирусом краснухи (Rubella virus) или ветряной оспы (Varicella Zoster Virus) отмечается усиленный гуморальный ответ иммунитета человека. Онкология – ещё одно обоснование аномальных показателей количества лимфоцитов в результате анализа. В случае хронического злокачественного поражения лимфоидной ткани наблюдается активация защитных сил иммунитета, направленных на уничтожение мутантных клеток. Моноциты повышаются при:
В свою очередь эозинофилы наиболее чувствительны к проникновению аллергенов, которые могут стать причиной развития аллергического шока. Известно более 1 тысячи аллергенов, они могут относиться к ингаляционным, животным, растительным, лекарственным, плесневым или пищевым. Кроме того, сегментоядерные эозинофилы реагируют также и на паразитарную инвазию гельминтами. Согласно статистике, базофилы сравнительно редко повышаются до критических значений. Возможные обоснования: тяжёлые онкологические поражения пациента с развитием сопутствующих заболеваний, а также аллергический шок. Читайте далее: Лейкоцитарная формула крови — расшифровка у взрослых и детей, нормы показателей Симптомы лейкоцитозаЛейкоцитоз – это проявление заболевания. При выявлении первым признаков лейкоцитоза необходимо провести расширенную лабораторную и инструментальную диагностику пациента с целью установления основного диагноза. Следует обращать внимание на основные симптомы лейкоцитоза у ребенка:
Низкие лейкоциты в крови у ребенкаРодителей часто интересует ответ на вопрос – о чём это может говорить результат анализа крови, в котором у ребёнка понижены лейкоциты (состояние лейкопении). К факторам, обуславливающим состояние лейкопении, относят:
Подготовка к анализуКлеточный состав крови наиболее чувствителен ко всем внешним факторам, поэтому для получения максимально достоверных результатов необходимо правильно подготовить ребёнка к сдаче биоматериала. Правила подготовки:
Родители часто спрашивают — как берут кровь для общего анализа у детей? Для общего анализа крови и для подсчёта лейкоцитарной формулы подойдёт венозная (собирается из кубитальной вены на сгибе локтя, у новорождённых – из вены головы) или капиллярная кровь (берётся из безымянного пальца). Число белых кровяных клеток определяют методом проточной цитофлуориметрии. Срок исполнения для частных и государственных лабораторий не превышает 1 суток. Подводим итогиСледует подчеркнуть, что:
Читайте далее: Лейкоциты в кале у ребенка – норма и причины повышения Дипломированный специалист, в 2014 году закончила с отличием ФГБОУ ВО Оренбургский госудаственный университет по специальности "микробиолог". Выпускник аспирантуры ФГБОУ ВО Оренбургский ГАУ.В 2015г. в Институте клеточного и внутриклеточного симбиоза Уральского отделения РАН прошла повышение квалификации по дополнительной профессиональной программе "Бактериология". Лауреат всероссийского конкурса на лучшую научную работу в номинации "Биологические науки" 2017 года. Автор многих научных публикаций. Подробнее Расшифровка общего анализа крови у ребёнка самостоятельно. Советы.Для начала запомним несколько важных вещейПервое: не надо сдавать анализы «просто так». Для этого всегда должна быть веская причина — болезнь или период скрининга. Каждый прокол кожи — это стресс для ребёнка, особенно маленького. Любой стресс замедляет развитие малыша и приводит к нарушению метаболизма, пусть и на короткое время. Второе: результаты анализов — это просто цифры, которые говорят вам и врачу, что в такой-то день и время кровь ребёнка выглядела именно таким образом. Всё. Сейчас, возможно, в крови у малыша всё совсем не так. Кровь — жидкость, не имеющая постоянного состава. Она меняется каждую минуту, если не секунду. Увидев результат, выходящий за пределы нормы, не паникуйте сразу. Возможно, это — случайность или ответ на какое-то кратковременное воздействие. К примеру, ребёнок сильно боялся сдавать кровь и плакал. В результате у него выработалось очень много стрессовых гормонов, которые повлияли на общий состав крови. Или накануне малыш съел приличную порцию сладкого, а может быть — жирного. Всё имеет значение. Поэтому врач, увидев отклонение анализов от нормы, обязательно назначит дообследование, хотя бы повторный анализ крови через 2-3 недели. И если ситуация не изменится, тогда будет думать, что делать. Третье: проведите забор крови максимально комфортно для ребёнка. Чтобы не было испуга, слёз и криков. Подготовьте его к этому событию, приведите в пример мужество друзей и любимых киногероев, родственников. Тогда шансов на достоверность результатов будет больше. А теперь познакомимся с показателями клинического анализа крови. ГемоглобинГемоглобин захватывает из лёгких и переносит кислород к органам и тканям человека. Состоит из белка и железа. Если железа недостаточно, говорят о железодефицитной анемии и фиксируют снижение уровня гемоглобина в крови. Гемоглобин в результатах может быть обозначен как: Таблица № 1: Нормы гемоглобина у детей разного возраста по данным ВОЗ Всемирная организация здравоохранения считает нормальным достаточно широкий диапазон данных для детей даже одного и того же возраста. У детей, находящихся только на грудном вскармливании, гемоглобин обычно ниже, чем у их сверстников-искусственников. Природа этого явления до конца не изучена, однако патологией такое снижение уровня гемоглобина в крови у грудничков уже не считают. Читаем результат: ЭритроцитыЭритроциты — клетки крови человека (красные кровяные тельца), напоминающие сильно сплюснутые с двух сторон шарики. В них содержится тот самый гемоглобин, который переносит кислород. Эритроциты в результатах обозначают:
Таблица № 2: Содержание эритроцитов в норме С двух месяцев и примерно до двух лет содержание эритроцитов несколько ниже в связи с особенностями детского организма. Читаем результат: Цветной (цветовой) показатель кровиЦветовой показатель (ЦП) крови показывает относительное содержание гемоглобина в эритроцитах. То есть, сколько гемоглобина находится в эритроците по сравнению с нормальными величинами. Для определения ЦП используют формулу: 3х гемоглобин (г/л)/эри, где эри — три первые цифры в числе, показывающем количество эритроцитов в крови. Пример: у ребёнка гемоглобин =100г/л, а эритроциты 3,0х1012/л, тогда его ЦП = 3х100/300 = 1,0. Нормой считается ЦП от 0,85 до 1,15. Снижение ЦП говорит об анемии или наследственном заболевании. Сейчас в крупных лабораториях этот показатель не определяют. Вместо него используют эритроцитарные индексы. Эритроцитарные индексыMCVMCV (Mean Cell Volume) переводится как средний объём эритроцита. Это, фактически, величина эритроцита. Может измеряться в микрометрах (мкм), но чаще — в фемтолитрах (фл). Таблица № 3: Нормы МСV В зависимости от размеров, эритроциты называют:
Читаем результат: MCHMCH (mean corpuscular hemoglobin) показывает сколько гемоглобина содержится в каждом усреднённом эритроците. Это современный более точный аналог цветового показателя. Разница одна: результаты цветового показателя определяются в условных единицах, а MCH — в пикограммах. Таблица № 4: нормы MCH Повышение МСН называют гиперхромией, а понижение — гипохромией. Читаем результаты: MCHCMCHC показывает среднюю концентрацию гемоглобина во всех эритроцитах сразу. Показатель рассчитывает анализатор, который может быть неправильно настроен. Таблица № 5: MCHC у детей Внимание! Результаты определения этого индекса могут отличаться в разных лабораториях. Смотрите нормы именно вашей лаборатории! Расшифровка: ТромбоцитыТромбоциты тоже относятся к красным клеткам крови. Они выглядят как небольшие пластинки. Их основная цель — нормальная свертываемость крови. Тромбоциты в результатах анализов обозначают: Таблица № 6: нормы тромбоцитов у детей Различают:
Расшифровываем результаты: В современных лабораториях определяют ещё и тромбоцитарные индексы. Тромбоцитарные индексыТромбоцитарные индексы определяются только при заборе крови из вены в современных лабораториях. MPVMPV — от английского «mean platelet volume», что означает «средний объем тромбоцитов». Молодые тромбоциты более крупные. Они рождаются и живут не более двух недель, с возрастом становясь всё меньше. Нормальным считается, когда: 90% тромбоцитов имеют значения средние, а 10% - меньшие или большие. Анализатор строит кривую. Если она сдвигается влево — в крови преобладают незрелые тромбоциты (крупные), если вправо — старые (мелкие). Нормальные показатели MPV 7,4 — 10,4 фл. Что означает повышение и понижение MPV: PDWPDW — относительная ширина распределения тромбоцитов по объёму. То есть, измеряется объём тромбоцитов и их распределяют в группы. Абсолютное большинство тромбоцитов должны иметь стандартный объём. Допускается «нестандарт» у 10-17%. PDW выше и ниже нормы: PctPct, от английского platelet crit, означает «тромбокрит», то есть — сколько тромбоцитов находится в цельной крови. Результат получают в процентах. Нормальные значения находятся в границах 0,15-0,35%. Если есть отклонения: P-LCRP-LCR — это индекс, обозначающий число больших тромбоцитов в анализе крови. Определяется в процентах. В норме его пределы 13-43%. Имеет значение только вместе с анализом всех тромбоцитарных коэффициентов. Нормы зависят от конкретной лаборатории. ЛейкоцитыЛейкоциты это целая группа клеток, отличающихся по форме, размерам и по своим свойствам. Все они защищают наш организм от инфекций, вызванных бактериями, вирусами и другими чужеродными агентами. Поэтому общее количество лейкоцитов имеет существенное диагностическое значение. Упрощённо лейкоциты можно считать солдатами, стоящими насмерть на страже границ нашего организма. Предотвращая проникновение врага, они гибнут, существуя всего 10-12 дней. Постоянно организм восполняет эти потери, производя новые клетки в костном мозге, селезёнке, лимфоузлах и миндалинах. В анализах лейкоциты обозначают как:
Нормы лейкоцитов у детей: Что означает, если лейкоциты повышены или понижены: Лейкоциты разнородны, поэтому врачи всегда учитывают не только их количество, но и показатели так называемой лейкоцитарной формулы, в которой различают: эозинофилы, нейтрофилы, базофилы, моноциты и лимфоциты. ЭозинофилыЭозинофилы — разновидность лейкоцитов, по которым доктора судят о наличии или отсутствии аллергической реакции у ребёнка. Эозинофилы входят в состав лейкоцитарной формулы, а потому их считают в процентах. То есть, сколько процентов лейкоцитов (из всех) является эозинофилами. Лаборатория обозначает так:
Нормы эозинофилов в крови ребёнка Обычно врачи не считают эозинофилы до единиц, а рассуждают так:
При каких заболеваниях повышаются эозинофилы у ребёнка? БазофилыБазофилы относятся к лейкоцитам и играют в организме человека важную роль. Они первыми реагируют на появление чужаков, пытаясь если не нейтрализовать их, то хотя бы остановить, пока не прибудет «подкрепление». Базофилы «набрасываются» на аллергены и яды, идут в места воспалительной реакции, помогая восстанавливать кровоток. Лаборатории обозначают базофилы как:
В норме количество базофилов у детей колеблется от 0,5 до 1% или, в абсолютных числах, 0,01 млрд/л. ЛимфоцитыЛимфоциты — это тоже разновидность лейкоцитов. Их много и они занимаются сразу несколькими делами:
Лимфоциты делятся на:
Лимфоциты в лабораторном анализе обозначают как:
Нормы лимфоцитов у детей разного возраста: Лимфоциты считают в процентах от общего числа лейкоцитов, однако иногда можно увидеть в анализах и абсолютные числа. В этом случае нормой считают интервал от 1 до 4 млрд в литре. Подсчитать абсолютное количество лимфоцитов можно самостоятельно (если вас тревожит тот факт, что процентное соотношение выше возрастной нормы). Для этого существует формула: ЛК х ЛФ% = ЛФ. То есть, вы смотрите — сколько у ребёнка в анализе лейкоцитов и умножаете это число на проценты лимфоцитов (умножаете на число лимфоцитов и делите на 100), получаете сколько лимфоцитов в абсолютных числах есть у ребенка сейчас. И если это значение укладывается в норму — беспокоиться сильно не надо. Пример: у ребёнка 4,0 млрд лейкоцитов, а лимфоцитов 40%. Значит 4 млрд умножаем на 40 и делим на 100, получается 1,6 млрд. Это укладывается в норму. Что означает, если лимфоцитов больше или меньше нормы? В анализе могут быть указаны атипичные лимфоциты. В норме их должно быть не более 6%. МоноцитыМоноциты — тоже представители группы лейкоцитов. Это очень интересные клетки, которые в крови живут всего 2-3 дня, а затем превращаются в тканевые макрофаги, где приобретают способность самостоятельно двигаться, напоминая крупных амёб. Они не просто двигаются, а, подобно дворникам, очищают ткани от вего ненужного и чужеродного — повреждённых и перерождённых (опухолевых) клеток, бактерий и вирусов. А ещё они вырабатывают интерферон — средство, помогающее справиться с возбудителями разных заболеваний. В анализах моноциты обозначают как:
Чаще всего результаты анализов выдаются в процентах. Нормы моноцитов у детей: Причины повышения и понижения моноцитов у детей Скорость оседания эритроцитовОчень простой тест, который используют практически все лаборатории. Кровь набирается в узкую пробирку, которая устанавливается вертикально. Практически сразу жидкость разделяется на две фракции: тяжёлые эритроциты опускаются вниз. На сколько миллиметров они опустятся за час — такой результат и будет написан в анализе. В анализе этот показатель обозначается как: Нормы СОЭ у детей СОЭ: причины понижения и повышения у детей Это нужно знать обязательно!Общий анализ крови — важный этап контроля здоровья ребёнка и верной диагностики. Однако кровь — динамическая, постоянно меняющаяся жидкость. Она чутко реагирует на все изменения питания, двигательной активности и даже самочувствия ребёнка. Поэтому сдавать кровь на анализ следует с соблюдением следующих правил:
Что делать, если есть отклонения в общем анализе крови ребёнка?
Знаете ли вы, что в некоторых лабораториях специально устраиваются очереди на 20 минут, чтобы дети сидели спокойно и анализы были более достоверными? Общий анализ крови ребенка. Расшифровка результатов, норма, причины отклоненийОбщий анализ крови (сокращенно ОАК), пожалуй, самый распространенный вид лабораторной диагностики, который дает возможность сделать первые выводы о состоянии больного. В педиатрии это исследование играет особую роль, ведь маленькие пациенты часто попросту не могут подробно рассказать о своих жалобах. Несколько миллилитров крови, взятой из пальца, позволяют подтвердить подозрение на инфекцию или, напротив, исключить некоторые предположения о возможных причинах болезни ребенка. А повторный анализ крови является надежным способом оценить эффективность лечения малыша. Особенности анализа крови детейВажно и то, что сложной подготовки к процедуре не требуется: общий анализ крови назначается даже при экстренном поступлении в больницу. Однако если спешки нет, то для получения объективных результатов лучше соблюдать некоторые правила. Главное — не кормить и не поить детей перед посещением лаборатории, это искажает некоторые показатели. Оптимально сдавать кровь рано утром, чтобы малыш не успел проголодаться. Также важно настроить ребенка на процедуру, чтобы он не нервничал перед уколом, поскольку сильный стресс влияет на свойства крови. Кровь для общего анализа у детей берут из пальца. Важно знать! Показатели общего анализа крови ребенкаКровь — сложная по составу жидкость, которая состоит из жидкой части и форменных элементов — клеток, отвечающих за транспорт кислорода и выполняющих защитные функции. Именно эти клетки — эритроциты, тромбоциты и лейкоциты — являются основным предметом исследования при выполнении общего анализа крови, ведь их количество и внешний вид могут многое рассказать о вероятных причинах болезни маленького пациента. Оформление и содержание бланка с результатами ОАК, который вы получите из лаборатории, имеют свои особенности. Это определяется прежде всего тем, был ли проведен краткий или развернутый вариант такого исследования. Решение об этом принимает доктор. В профилактических целях, когда причин для беспокойства нет, детям назначают «тройчатку» — анализ, включающий в себя определение только уровня гемоглобина, скорости оседания эритроцитов (СОЭ) и количества лейкоцитов. Эта процедура позволяет составить общее представление о состоянии здоровья ребенка. Однако гораздо более полную картину можно увидеть при развернутом анализе крови, включающем в себя подсчет количества всех разновидностей форменных элементов, а также некоторые дополнительные показатели.
Результаты общего анализа крови у детей: норма и отклоненияВслед за потребностями растущего организма состав крови ребенка претерпевает изменения. Исходя из этого факта, для оценки результатов анализа крови выделяют 7 возрастных групп, на которые нужно ориентироваться при интерпретации полученных показателей. Обычно нормы приводятся для следующих детских возрастов: 1 день, 1 месяц, 6 месяцев, 1 год, 1–6 лет, 7–12 лет, 13–15 лет. Соответствующие нормативы анализа крови представлены в таблице: Снижение гемоглобина в общем анализе крови у ребенка заставляет заподозрить анемию, внутреннее кровотечение или наличие злокачественной опухоли. Выраженное повышение этого показателя также является признаком заболеваний, обезвоживания или интенсивных физических нагрузок. Снижение эритроцитов (эритропения) — признак анемии, кровопотери и хронического воспаления. Повышение количества красных кровяных телец (эритроцитоз) отмечается при обезвоживании, врожденных проблемах с кроветворением и при некоторых опухолях. Вслед за потребностями растущего организма состав крови ребенка претерпевает изменения. Исходя из этого факта, для оценки результатов анализа крови выделяют 7 возрастных групп, на которые нужно ориентироваться при интерпретации полученных показателей. Обычно нормы приводятся для следующих детских возрастов: 1 день, 1 месяц, 6 месяцев, 1 год, 1–6 лет, 7–12 лет, 13–15 лет. Соответствующие нормативы анализа крови представлены в таблице (см. таблицу ниже). Это интересно! Важно обратить внимание и на значения СОЭ: у детей беспричинное повышение этого показателя всегда является поводом для повторного анализа. В ситуации же, когда рост СОЭ связан с инфекцией, изменение скорости оседания эритроцитов происходит, как правило, на следующие сутки после подъема температуры. А вот снижение СОЭ у новорожденных почти всегда — физиологичное явление. Недостаток тромбоцитов (тромбоцитопения) говорит о нарушениях в свертывающей системе крови при гемофилии и других наследственных заболеваниях или о недавнем кровотечении. Иногда дефицит кровяных пластинок наблюдается при инфекциях, некоторых видах анемий и при злокачественных заболеваниях, а также при приеме определенных лекарств. Если тромбоцитов больше нормы (тромбоцитоз), то педиатр заподозрит у ребенка хроническое воспалительное заболевание (например, туберкулез). Изменение содержания лейкоцитов в общем анализе крови у детей (лейкоцитоз или лейкопения) почти всегда говорит об инфекции в организме или о нарушении кроветворной функции. Более точное заключение врач сделает на основе анализа показателей лейкоцитарной формулы — преобладание тех или иных видов клеток и сдвиг формулы влево или вправо являются важным диагностическим признаком вирусных, бактериальных и паразитарных заболеваний.
Сегодня, когда общий анализ крови в большинстве случаев производится при помощи автоматизированных лабораторных систем, а не за счет кропотливой работы лаборантов у микроскопа, доктора без раздумий назначают его в любой ситуации, если есть подозрение на детскую инфекцию или иные проблемы со здоровьем у ребенка. И это правильно — при условии качественного выполнения процедуры, ее результаты помогут быстро сориентироваться в сложившейся ситуации и врачу, и взволнованным родителям. А профилактический анализ крови, который и детям, и взрослым рекомендуется сдавать как минимум один раз в год, позволяет избежать лишних волнений по поводу легких недомоганий и других незначительных изменений в самочувствии. Лейкоциты в анализе крови у ребенкаКоличество лейкоцитов или белых клеток крови – важный показатель, характеризующий состояние здоровья детей на всех этапах их роста и развития. Именно они обеспечивают растущему организму надежную защиту от различных заболеваний. Белые тельца самыми первыми реагируют на внедрение вирусов, бактерий или попадание аллергена, непосредственно участвуют во всех иммунных реакциях и восстановлении пораженных тканей. При этом следует отметить, что в отличие от взрослых, норма лейкоцитов в крови у детей колеблется до наступления подросткового возраста, и только потом остается на одном неизменном уровне. Поэтому в диагностике практически всех заболеваний, связанных с воспалительными процессами инфекционной или аллергической природы, данный показатель имеет очень большое значение. Роль и виды лейкоцитовПродуцирование лейкоцитов осуществляется в красном костном мозге, и оттуда уже они попадают в кровеносное русло, а далее, если в этом есть потребность, то и в межклеточное пространство. Получив сигнал о развивающемся воспалении либо попадания аллергена, белые тельца моментально концентрируются в месте его очага и направляют все свои силы на ликвидацию болезнетворных агентов. Лейкоциты в организме:
Кроме того, на данные клетки возложена ответственность за поддержание на достаточном для нормального функционирования уровне общего иммунитета, а также укрепления иммунной памяти. Они защищают организм от различных патогенов, которые все-таки смогли проникнуть внутрь. По количеству лейкоцитов в крови осуществляется предварительная оценка состояния как взрослого, так и детского организма. Эта информация отражает способность сопротивляемости различным инфекциям, а также указывает на наличие признаков патологических процессов и каких-либо нарушений. По своему составу и строению лейкоциты неодинаковы. Они представлены пятью разновидностями клеток, имеющих различную структуру и соответственно разные (относительно) функции. Лейкоциты подразделяются на нейтрофилы, лимфоциты, моноциты, эозинофилы и базофилы. Лимфоциты – нейтрализуют или ликвидируют бактерии, вирусы и их токсичное воздействие на клетки человеческого организма. Антитела, продуцируемые лимфоцитами, направляются на конкретные разновидности вирусов или бактерий. Моноциты – выполняют функцию фагоцитоза, то есть поглощают и устраняют вредные вещества и микроорганизмы, также выделяемые ими продукты жизнедеятельности. Нейтрофилы – выделяют зрелые (сегментоядерные, СЯ) и незрелые (палочкоядерные, ПЯ) виды этих клеток. Первые поглощают вирусы, бактерии и прочие болезнетворные микроорганизмы, нейтрализуют их, и распадаются вместе с патогенной клеткой. На смену разрушенным нейтрофилам из палочкоядерных созревают сегментоядерные, то есть новые. Эозинофилы – разрушают и затем поглощают чужеродные белки, попавшие в организм, а также синтезируют антигистаминные вещества. Вот почему уровень эозинофилов повышается при аллергических реакциях, борьбе с различными видами паразитов и их личинками. Базофилы – осуществляют функцию своеобразных разведчиков. Они выявляют попавшие в организм болезнетворные микроорганизмы либо аллергены, и продуцируют высокоактивные вещества, связующие и нейтрализующие чужеродного агента. Такие действия приводят к развитию воспалительного процесса, чем привлекают к очагу лейкоциты других видов – эозинофилы и моноциты. 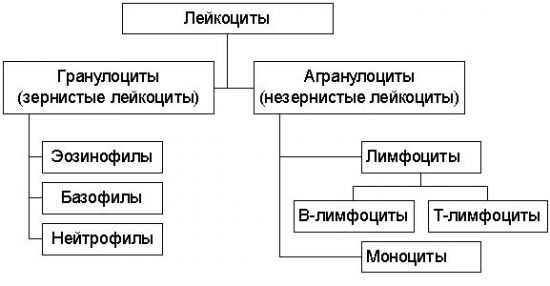 Исходя из всего вышеперечисленного, видно, что каждая разновидность белых кровяных телец защищает организм от конкретных патогенов. Поэтому для постановки правильного диагноза необходимо учитывать не только общее количество лейкоцитов, но и численность, а также процентное соотношение каждого типа клеток. У детей изменение лейкоцитарной формулы происходит гораздо чаще, чем у взрослых, так как на начальных этапах жизни их иммунная система еще недостаточно хорошо сформирована. Многие микроорганизмы или аллергены могут оказывать на ребенка негативное влияние, что лабораторно проявляется изменением содержания лейкоцитов. Когда необходим ребенку анализ крови?Лейкоциты в крови у ребенка позволяют врачу заподозрить развивающуюся патологию на самых ранних ее стадиях, что значительно увеличивает шансы на быстрое излечение от заболевания. В связи с этим детям и особенно младенцам довольно часто назначают обследования, предоставляющие возможность оценивать уровень лейкоцитов. В случае когда у маленьких пациентов содержание белых телец не соответствует норме, анализ обязательно повторяют с целью избежать неточностей, и после подтверждения выясняют причины выявленных отклонений. В общем анализе крови (ОАК) количество лейкоцитов обозначается аббревиатурой WBC, причем также в ходе данного исследования определяется число каждого подвида и их процентное соотношение ко всей совокупности белых телец. Определение лейкоцитов в анализе ребенка ниже нормы может свидетельствовать о нарушении функции кроветворения, иммунодефиците, истощении. Тогда как чрезмерное повышение нередко указывает на инфекционный процесс, воспаление или хронический лейкоз. Основные показания для изучения лейкоцитарной формулы у ребенка следующие:
Кроме того, детям проводится регулярный контроль содержания лейкоцитов при лейкозе для оценки текущего состояния или коррекции терапии, а также в профилактических целях, особенно часто болеющих простудами малышам. Особенности анализа крови у детейК подготовке в ОАК у детей с изучением содержания лейкоцитов существует всего одно требование – исследование должно проводиться натощак. В идеале перерыв между приемами пищи нужно сделать не менее 6–8 часов, но такое долгое время смогут вытерпеть только дети старшего возраста и подростки. Для малышей 2–6 лет достаточно будет и 4–6 часов, а новорожденным детям и грудничкам необходимо брать кровь непосредственно перед кормлением, так как обычно между ними проходит 3,5–4 часа. Справка! Детям постарше накануне дня исследования не рекомендуется давать блюда, которые перевариваются продолжительное время, а также нужно исключить интенсивные физические нагрузки и переутомление. Для исследования содержания лейкоцитов в крови детям старше 4–6 лет берется кровь из локтевой вены, у новорожденных детей путем прокола головной или расположенной на пятке вены. У грудничков и маленьких детей можно брать кровь из пальца.  Детям грудного возраста иногда берется кровь из пятки Нормальные показатели для детейЗначения нормы белых кровяных телец для детей разных возрастов неодинаковы и отличны от показателей взрослых людей. У маленьких пациентов содержание лейкоцитов, как правило, выше. Их численность определяется по лейкоцитарной формуле, значения составляющих которой изменяются в зависимости от роста ребенка. Расшифровка показателей включает в себя определение абсолютной численности всех видов белых клеток и относительного количества, то есть часть конкретного вида по отношению к общему показателю. В норме лейкоциты в крови у новорожденного имеют высокий уровень лимфоцитов – около 60%, при этом нейтрофильные клетки понижены до 40%. У годовалого ребенка отмечаются изменения диаметрально противоположные – снижение лимфоцитов и увеличение нейтрофилов. Существует специальная таблица с общепринятыми нормами WBC для детей относительно их возраста, которая выглядит следующим образом:
Относительное содержание составляющих лейкоцитарной формулы у детей в норме распределяется по такому принципу:
При интерпретации материалов общего анализа крови важно учитывать не только, сколько лейкоцитов всего, но также и относительный уровень каждого конкретного вида белых телец. Ведь может быть такое, что абсолютная численность лейкоцитов в пределах нормы, тогда как отдельные разновидности могут отклоняться как в сторону увеличения, так и понижения. К примеру, высокий показатель нейтрофилов в большинстве случаев свидетельствует о внедрении инфекции бактериального характера, а повышенные эозинофилы с большой долей вероятности сигнализируют о глистной инвазии. Каждая разновидность лейкоцитов выполняет определенную функцию в иммунитете, вот почему при расшифровке учитываются изменения конкретного вида. Содержание конкретных типов белых клеток, а также их отклонения от нормы способны указать врачу возможную патологию у обследуемого пациента, и существенно сузить границы поиска. В бланках развернутого анализа крови всегда представлены нормальные показатели (абсолютные и относительные (%) всех разновидностей лейкоцитов) с учетом возрастных рамок для детей. 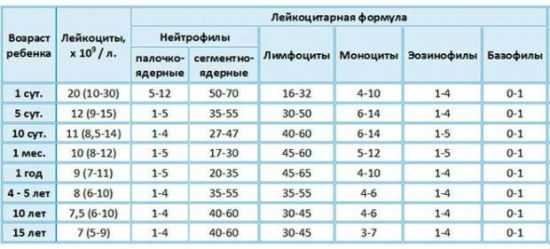 Нормальные значения лейкоцитов для детей разных возрастов Интерпретация результатовПревышение нормальных показателей лейкоцитов у детей, так же, как и низкие значения, зачастую указывает на различные патологии, которые требуют немедленной медицинской помощи. Высокие показателиПовышенные лейкоциты (или лейкоцитоз) у детей наблюдаются при таких патологиях, как:
Кроме того, лейкоциты в крови у детей могут быть немного превышены при приеме пищи, стрессовых состояниях (затяжном плаче или крике), резких перепадах температуры (горячая ванна, баня, переохлаждение) и физических нагрузках. И также рост белых кровяных телец иногда отмечается после приема некоторых медпрепаратов, прививок и в послеоперационный период. В таких ситуациях нормализация их уровня чаще всего происходит сама собой, и лечение не требуется. Увеличение лейкоцитов не всегда является опасным признаком. Во-первых, их повышение означает активную борьбу организма с болезнетворными бактериями либо токсинами, что свидетельствует о нормальном функционировании иммунной системы ребенка. Во-вторых, высокий показатель WBC – это еще не диагноз, а весомый повод для последующего обследования. Серьезным показанием для проведения дополнительных анализов считается присутствие сопутствующей симптоматики. Так, если при лейкоцитозе у ребенка присутствуют головные боли, снижение активности, слабость, ухудшение аппетита или вообще отказ от пищи, повышение температуры тела, то следует немедленно провести полную диагностику. Низкие значенияСостояние, когда содержание лейкоцитов пониженное, называется лейкопения, и как лейкоцитоз нуждается в дополнительном обследовании и определении причины для назначения последующей терапии. Низкий уровень белых клеток является не менее тревожным, чем высокий, и нередко становится указателем таких патологий как:
И также лейкоциты могут снижаться после затяжного терапевтического курса антибиотиков, спазмолитиков, противосудорожных и противовоспалительных лекарственных препаратов. К причинам лейкопении, не связанным непосредственно с патологиями, относится плохое или несбалансированное питание, что негативно сказывается на защитных силах организма. Сюда же причисляется вегетарианство и веганство. 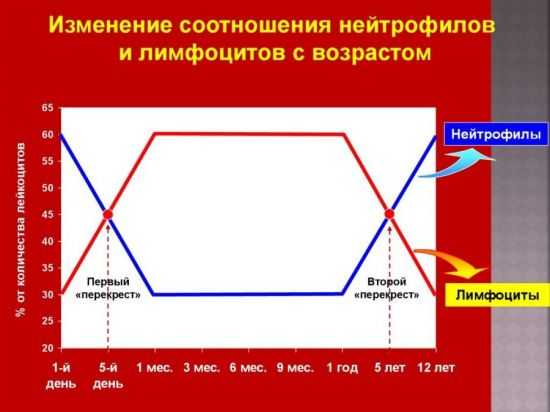 Физиологические изменения нормы лимфоцитов и нейтрофилов у ребенка в разном возрасте На младенцах негативно сказывается отсутствие в материнском молоке достаточного количества витаминов и других полезных веществ, а на детях постарше преобладание в рационе сладостей и снижение фруктов и овощей. При этом следует отметить, что зачастую лейкопения не сопровождается какими-либо признаками, поэтому без анализа крови ее сложно диагностировать. Что делать при изменении показателя WBC?Если анализ крови у ребенка показал, что лейкоциты завышены либо их мало, то самым первым действием, которое необходимо предпринять, является повторное прохождение данного обследования. Если результат подтвердился, нужно пройти комплексную диагностику, что предоставит возможность определить причину возникшего состояния. Терапевтический подход будет напрямую зависеть от установленного диагноза. Если, к примеру, выяснится, что причиной отклонений стал сниженный тонус организма, физическое или нервное истощение, то будет достаточно изменить образ жизни ребенка, и показатели WBC придут в норму. В определенных ситуациях может потребоваться назначение курса лекарственных препаратов. Чаще всего это связано с каким-либо заболеванием, и от него следует как можно скорее избавляться, чтобы снизить вероятность развития осложнений. ЗаключениеОтклонения от нормальных показателей лейкоцитарной формулы у ребенка являются тревожным сигналом, независимо от того, повышено их количество либо снижено. В любом случае родители и лечащий врач должны немедленно отреагировать на подобные изменения. Следует понимать, что причины этих нарушений могут быть достаточно безобидными и не нуждаться в лечении, но чаще всего на практике выходит, наоборот – в организме малыша идет развитие серьезного заболевания. Чтобы понять природу патологии, необходимо прибегнуть к лабораторным и инструментальным исследованиям. Одним из первых потребуется сдать анализ мочи, в котором также могут обнаружиться лейкоциты. В профилактических целях у детей нужно проводить регулярный контроль содержания белых кровяных клеток, чтобы вовремя определить патологические изменения. Для этого следует с определенной периодичностью посещать педиатра и проводить ребенку все необходимые обследования. Нормы лейкоцитов в крови у детей по возрасту в таблицеВы здесь: Нормы лейкоцитов у детейНормы лейкоцитов у детей – это показатели содержания белых кровяных телец в одном литре главной биологической жидкости. В разном возрасте подобные значения будут отличаться от аналогичного параметра у взрослого человека. В крови у новорожденного зачастую уровень таких веществ выше, нежели у лиц старшего возраста. Подобные составляющие крови могут быть как выше, так и ниже допустимых цифр, что, как правило, указывает на протекание какого-либо недуга. Это обуславливается тем, что лейкоциты отвечают за состояние иммунной системы. Если норма у детей нарушена, то это обязательно отразится на состоянии здоровья. Наиболее часто появляются такие признаки, как повышение температуры тела, общее недомогание, слабость и разбитость, а также частая смена настроения. Лейкоциты в крови у ребенка подсчитываются во время расшифровки общеклинического анализа крови. Однако для поиска причины потребуется комплексное обследование организма. Скорректировать уровень белых кровяных телец у детей можно консервативными способами, но этого будет недостаточно для устранения первопричины какого-либо отклонения от нормы. Содержание лейкоцитов в крови ребенка показывает лейкоцитарная формула, которая учитывает содержание всех подтипов белых кровяных телец, таких как нейтрофилы и базофилы, эозинофилы и лимфоциты, а также моноциты. Для детей установлена следующая таблица нормальных значений по возрасту:
Относительно концентрации различных типов лейкоцитов, в норме они должны иметь следующие показатели:
Во время расшифровки результатов, гематологом принимается во внимание как общее число белых кровяных телец, так и их относительный уровень. Отдельно стоит отметить про такой показатель, как норма лейкоцитов в крови у новорожденных – их повышенное значение является вполне нормальным для такой возрастной категории. Как было сказано выше, норма лейкоцитов у детей может отклоняться как в большую, так и в меньшую сторону, причем каждое такое нарушение имеет свои собственные предрасполагающие факторы. Например, когда белых кровяных телец много, то это называется лейкоцитоз, который может возникать на фоне:
Несмотря на то что норма лейкоцитов у новорожденных повышена и это считается естественным состоянием, такое нарушение также может быть вызвано:
Среди безобидных источников стоит выделить:
Когда лейкоциты у ребенка понижены – это лейкопения, которая в подавляющем большинстве случаев является следствием:
Степени лейкопении В любом случае очень важно вовремя обнаружить первопричину, чтобы предупредить развитие опасных осложнений. Когда норма лейкоцитов в крови у детей повышена или понижена, то это отражается на самочувствии ребенка. Родителям необходимо быть очень внимательными, поскольку любое отклонение имеет неспецифические и слабовыраженные внешние проявления. Специфика также заключается в том, что симптомы могут остаться незамеченными из-за того, что на первый план выходят признаки базового заболевания. Тем не менее лейкоцитоз можно заподозрить при появлении следующих состояний:
Симптоматика лейкопении, в свою очередь, представлена:
Следует помнить, что выше указаны лишь общие симптомы, которые в обязательном порядке будут дополняться специфическими признаками того или иного базового недуга. Лейкоциты у новорожденного или детей старшего возраста подсчитываются в ходе общеклинического анализа крови, который требует изучения биологического материала, взятого из пальца. Взятие крови из пальца для общего анализа Для получения врачом наиболее достоверной информации, пациентам необходимо подготовиться. У детей подготовительные мероприятия ограничиваются отказом от еды минимум за 8 часов до выполнения такого диагностического теста. Тем не менее полученной информации будет недостаточно для выяснения причинного фактора: для этого необходимо комплексное обследование организма, схема которого подбирается индивидуально для каждого ребенка. В то же время есть несколько общих мероприятий, которые выполняет непосредственно клиницист:
Среди дополнительных методов диагностирования стоит выделить специфические лабораторные тесты, инструментальные процедуры, а также консультации детских специалистов из различных направлений медицины. Нормализация уровня лейкоцитов в крови у новорожденного или детей старшего возраста проводится при помощи консервативных методик, а именно:
Однако стоит отметить, что такие мероприятия будут неэффективными, если не заняться лечением базового недуга. Терапия сугубо индивидуальна, но может быть:
В любом случае лечение должно строго контролироваться лечащим врачом. Во избежание развития того, что лейкоциты в крови у грудничка не повышались и не понижались, родителям необходимо постоянно контролировать выполнение простых профилактических рекомендаций. Главные правила в данном случае представлены:
Прогноз повышенных или пониженных лейкоцитов напрямую диктуется основным провоцирующим фактором. Отклонение от нормы – тревожный сигнал, на который необходимо моментально отреагировать. Родителям надо помнить, что полный отказ от врачебной помощи и самостоятельные попытки устранить проблему могут привести к формированию осложнений заболевания-провокатора. причины, норма, как повысить уровеньЛейкоциты – белые кровяные тельца, отвечающие за иммунный статус человека. Пониженные лейкоциты в крови у ребенка – лейкопения. Может быть относительная или абсолютная лейкопения. Относительная лейкопения характеризуется снижением некоторых типов кровяных телец по отношению к прочим компонентам крови, абсолютная – снижением общей массы кровяных телец. Стойкое понижение уровня лейкоцитов практически всегда свидетельствует о патологии. Понижены лейкоциты в крови – о чем это говорит?Чаще встречается относительная лейкопения, когда нарушается баланс разных видов лейкоцитов: процентное содержание одних видов уменьшается за счет увеличения других.  Пониженные лейкоциты в крови у ребенка требуют обязательной коррекции Клиницисты выделяют следующие причины:
Провоцировать развитие стойкой лейкопении могут наследственный фактор, онкология, ВИЧ. Патологическое состояние нередко носит вторичный характер – становится следствием основного заболевания. При диагностике стойкого снижения лейкоцитов проводят расширенное обследование. Показатели нормыУровень лейкоцитов в крови у детей младенческого и дошкольного возраста немного выше физиологической нормы у взрослых ввиду несовершенства иммунной системы. Существуют следующие показатели нормального уровня лейкоцитов у детей по возрасту:
Норма должна соответствовать возрасту ребенка, попадать в пределы референсных значений.  Причины лейкопении обусловлены аутоиммунными заболеваниями, врожденными патологиями, генетическими нарушениями Расшифровка подразумевает оценку концентрации всех клеток крови в соответствии с возрастом ребенка, его жизненным и клиническим анамнезом. Для анализа подходит венозная кровь. Исследование проводят натощак. При получении результата с низким уровнем лейкоцитов следует пересдать кровь спустя 2–4 недели. Обязательно оценивают состав крови комплексно. Дополнительно проводят забор мочи, каловых масс для проведения дифференциальной диагностики. Как повысить?Истинная лейкопения – область исследования врача-гематолога, педиатра, невропатолога, инфекциониста и генетика. На основании данных анализа и других полученных исследований назначается тактика ведения ребенка. Осложненное течение лейкопении требует медикаментозной терапии. Схема лечения заключается в назначении следующих препаратов:
Основное лечение зависит от первопричины патологического процесса. Если причиной является гипотериоз, обязательно назначается гормональная заместительная терапия препаратами на основе левотироксина натрия, если сахарный диабет – контролирующие сахар препараты. При положительном ВИЧ-статусе назначается пожизненная антиретровирусная терапия. Анализ крови повторяют по ходу лечения для оценки динамики состояния ребенка. На фоне длительного адекватного лечения вирусная нагрузка на организм снижается, а иммунный статус ребенка восстанавливается. Воспалительные и инфекционные осложнения требуют антибиотикотерапии. Низкое содержание лейкоцитов может носить транзиторный характер. В таком случае состав крови восстанавливается после устранения основной причины. Лечение в домашних условияхВне зависимости от причин лейкопении нетрадиционные методы лечения носят вспомогательный характер. Популярными способами повышения уровня лейкоцитов в крови являются:
Наблюдается положительный результат при длительном применении отвара на основе женьшеня, элеутерококка, ромашки аптечной, мяты перечной. Некоторые компоненты могут провоцировать аллергические реакции у детей. Осложнения лейкопенииПри лейкопении лечение любых инфекционных заболеваний длительное. Опасными для жизни патогенными возбудителями при снижении белых кровяных телец являются стафилококки, гонококки, стрептококки, синегнойная и кишечная палочка. Тяжелым осложнением лейкопении у детей является сепсис. Пониженные лейкоциты в крови у ребенка требует обязательной коррекции во избежание осложнений. Профилактика лейкопении заключается в соблюдении охранительного режима, своевременного и правильного лечения инфекционных заболеваний, возрастного адекватного рациона, активного образа жизни. Читайте в следующей статье: эозинофилы понижены у ребенка Причины, типы и другие нарушения балансаБелые кровяные тельца являются жизненно важными компонентами крови. Их роль - бороться с инфекциями, и они необходимы для здоровья и благополучия. Высокое количество лейкоцитов может указывать на то, что иммунная система работает над уничтожением инфекции. Это также может быть признаком физического или эмоционального стресса. Люди с определенным раком крови также могут иметь высокое количество лейкоцитов. Низкое количество лейкоцитов может сигнализировать о том, что травма или состояние разрушают клетки быстрее, чем они возникают, или что организм вырабатывает их слишком мало. Белые кровяные тельца составляют около 1 процента всех кровяных телец, и они необходимы для нормального функционирования иммунной системы. Лейкоциты также известны как лейкоциты. Костный мозг постоянно производит лейкоциты. Они хранятся в крови и лимфатической системе до тех пор, пока не станут необходимыми для борьбы с инфекцией или заболеванием в организме. Несколько типов лейкоцитов выполняют разные функции. Большинство людей ежедневно производят около 100 миллиардов лейкоцитов. Обычно в каждом микролитре крови содержится от 4000 до 11000 клеток, хотя это может варьироваться в зависимости от расы. Существует несколько различных типов белых кровяных телец, каждый из которых имеет различную ответственность:
При необходимости моноциты перемещаются в другие органы, такие как селезенка, печень, легкие и костный мозг, где они превращаются в клетку, называемую макрофагом. Макрофаг отвечает за многие функции, включая удаление мертвых или поврежденных тканей, разрушение раковых клеток и регулирование иммунного ответа. Увеличение количества белых кровяных телец известно как лейкоцитоз. Обычно это происходит в ответ на следующие состояния:
Некоторые респираторные заболевания, такие как коклюш или туберкулез, могут вызывать повышение уровня лейкоцитов. В некоторых случаях поражаются все лейкоциты. Однако у некоторых людей есть определенное заболевание, при котором поражается только один тип лейкоцитов. Повышение уровня одного конкретного типа лейкоцитов может быть вызвано определенным триггером.
В некоторых случаях причина увеличения количества белых кровяных телец не определяется. Это известно как идиопатический гиперэозинофильный синдром. Это может привести к серьезным осложнениям, таким как повреждение сердца, легких, печени, кожи и нервной системы. У лиц, страдающих идиопатическим гиперэозинофильным синдромом, могут наблюдаться такие симптомы, как:
Если уровень лейкоцитов ниже обычного, это может быть признаком того, что у человека снижена иммунная активность. Это может произойти в результате состояний, похожих на ВИЧ или прием иммунодепрессантов. Дефицит белых кровяных телец является причиной повышенного риска инфицирования людей с заболеваниями или лекарствами, подавляющими иммунную систему. Аномальное образование клеток крови также является признаком некоторых видов рака, например лейкемии и лимфомы. В костном мозге может возникать ряд состояний, вместе известных как миелопролиферативные заболевания. Они развиваются, когда образуется слишком много незрелых клеток крови, что приводит к дисбалансу. Миелопролиферативные заболевания - это редкие состояния, которые могут стать злокачественными, а могут и не стать. Точные эффекты высокого количества лейкоцитов зависят от состояния или фактора, их вызывающего. Колебания количества клеток крови могут вообще не вызывать никаких симптомов. Обнаружив какие-либо симптомы, врач может использовать анализ крови для оценки количества лейкоцитов, и для определения точной причины проблемы часто могут потребоваться дополнительные тесты и обследования. Q:Всегда ли высокое количество лейкоцитов указывает на инфекцию? A:Высокое количество лейкоцитов не всегда является инфекционным, хотя это наиболее частая причина. Несколько других состояний могут привести к большему, чем обычно, количеству белых кровяных телец. Стрессовая реакция может вызвать повышенное число, а некоторые лекарства, особенно стероиды, могут приводить к более высокому числу. С другой стороны, некоторые виды рака, такие как лейкемия, также могут содержать много белых кровяных телец. Врач должен оценить количество лейкоцитов выше нормы. Ответы отражают мнение наших медицинских экспертов. Весь контент носит исключительно информационный характер и не может рассматриваться как медицинский совет. Прочтите статью на испанском языке. .Полный анализ крови с показателями эритроцитов, дифференциалом лейкоцитов и подсчетом тромбоцитов | Рекомендации по охране здоровья беженцев | Здоровье иммигрантов и беженцевКого следует тестироватьНедавно прибывшие беженцы всех возрастов и национальностей. Обнаружены потенциальные заболеванияА. АнемияАнемия часто встречается у беженцев всех возрастов и национальностей. Распространенность анемии в отдельных группах вновь прибывших групп населения колебалась от 19% среди африканских беженцев, переселяющихся в Австралию, до 37% среди беженцев из Юго-Восточной Азии, переселяющихся в Соединенные Штаты. 2 3 Анемия выявлена у 12% из 1247 детей беженцев в Массачусетсе, с показателем 29% среди детей в возрасте до 2 лет. 4 Кроме того, исследование, проведенное в штате Мэн, показало, что 20% из 127 детей-беженцев страдали анемией на момент их медицинского осмотра. 5 Анемия может быть результатом широкого спектра болезненных процессов. Общие причины анемии у беженцев включают дефицит железа, наследственные гематологические аномалии (например, талассемии, гемоглобинопатии, ферментные дефекты) и инфекционные заболевания (например, талассемии, гемоглобинопатии).ж., малярия, кишечные паразитозы). Основная причина часто бывает многофакторной; 6 Следовательно, врачу необходимо учитывать несколько состояний при обнаружении анемии. Полная оценка анемии у беженцев выходит за рамки этого документа, но общие причины и первоначальное тестирование обсуждаются ниже и суммированы в таблице 2. Железодефицитная анемия (ЖДА)ЖДА, вероятно, самая частая причина анемии у иммигрантов, обычно проявляется в виде микроцитарной анемии (Таблица 2).Чаще всего страдают дети и женщины; 7 , однако, риску подвергаются беженцы обоих полов и всех возрастных групп. Хотя ЖДА часто бывает многофакторной, она в первую очередь вызвана дефицитом железа в рационе. Хроническая кровопотеря, которая часто усугубляет дефицит железа, обычно вызывается инфекцией кишечными паразитами, особенно анкилостомозом. Helicobacter pylori Инфекции могут привести к желудочно-кишечной кровопотере через образование язв. Если дефицит железа не является длительным или тяжелым, явная анемия может не возникнуть, но могут быть отмечены изменения в морфологии эритроцитов, включая микроцитоз (низкий средний корпускулярный объем) и увеличение ширины распределения эритроцитов (RDW).В удобной выборке недавно прибывших беженцев из Западной, Центральной и Восточной Африки в Австралию 20% имели уровни ферритина, которые указывали на дефицит железа. 2 Исследования в США также показали высокую распространенность дефицита железа у беженцев из Юго-Восточной Азии. 8 Дефицит железа, вероятно, увеличивает всасывание свинца в кишечнике. 9 Для решения проблемы высокой распространенности дефицита железа у детей-беженцев и снижения у них вероятности развития повышенного уровня свинца после прибытия в США, CDC рекомендует, чтобы все дети в возрасте от 6 месяцев до 16 лет прошли тест на уровень свинца, а все дети в возрасте От 6 до 59 месяцев после прибытия вы должны получать детские поливитамины (более подробную информацию см. В разделе «Ведущие»). Унаследованные анемииНаследственные гематологические нарушения распространены среди многих групп беженцев, и их следует учитывать у любого беженца, у которого анемия обнаружена при скрининге, даже если существуют другие потенциальные причины (например, дефицит железа, особенно если его не исправить с помощью терапии). Эти нарушения включают талассемии, гемоглобинопатии, дефекты ферментов и дефекты клеточных мембран. Эти состояния наиболее распространены в эндемичных по малярии регионах, поскольку они могут обеспечить некоторую защиту от этой инфекции.Большинство этих состояний являются аутосомно-рецессивными (за исключением дефицита глюкозо-6-фосфатдегидрогеназы, который является Х-сцепленным заболеванием). Следовательно, важно как выявить беженцев с симптомами, гомозиготных по аномальному гену, так и выявить гетерозиготных носителей, поскольку их потомство может пострадать от болезни (Таблица 2). Талассемии - это группа заболеваний, характеризующихся снижением продукции альфа- или бета-цепей глобина в красных кровяных тельцах (эритроцитах).Во всем мире большинство людей, больных талассемией, родились в странах Восточной Азии, на Филиппинах, в Индонезии, Индии, Пакистане и на Ближнем Востоке или произошли от них. 9 10 Сообщалось о большом росте распространенности всех форм талассемии в Северной Америке, в основном в результате иммиграции из азиатских и ближневосточных групп в последние десятилетия. 10 В Калифорнии уровень гемоглобиновой Н-болезни (или α-талассемии) у новорожденных высок в нескольких популяциях азиатских иммигрантов: 1/2 500 у китайцев и вьетнамцев, 1/1400 у филиппинцев, 1/800 в Камбодже и 1 / 160 у лаосских новорожденных. 10 Четыре состояния составляют α-талассемии, определяемые числом унаследованных делеций четырех генов альфа-глобина. 10 Если наследуется только один удаленный ген, человек является скрытым носителем. Признак альфа-талассемии возникает, когда наследуются два удаленных гена (либо [a_ / a_], или [aa / __). У больных нет симптомов, но обычно наблюдается микроцитарная анемия легкой степени. Это состояние важно идентифицировать, так как показатели эритроцитов напоминают ЖДА; однако введение железа при альфа-талассемии может быть вредным для пациента.Когда три удаленных гена альфа-глобина передаются по наследству, результатом является альфа-талассемия (болезнь гемоглобина H). У больных есть микроцитарная гипохромная анемия при рождении, и они могут иметь апластический или гемолитический кризы на протяжении всей жизни в результате вирусных инфекций. Болезнь гемоглобина H может проявляться осложнениями в виде образования камней в желчном пузыре или результатами физикального обследования в виде спленомегалии или нарушения роста. 8 Примерно половина людей с болезнью гемоглобина H унаследовала два удаленных гена альфа-глобина в сочетании с неделеционной мутацией, называемой «константной пружинной мутацией».«У этих людей может быть более тяжелое клиническое течение, чем у людей с классической болезнью гемоглобина H с тремя делециями. 8 Если плод наследует четыре удаленных гена альфа-глобина, возникает гемоглобиновая болезнь Барта. Обычно эти плоды не выживают. 8 Люди, унаследовавшие один удаленный ген бета-глобина, имеют малую бета-талассемию (признак). Эти люди страдают микроцитарной анемией легкой степени, но не имеют симптомов, связанных с этим заболеванием. Люди, унаследовавшие два удаленных гена бета-глобина, страдают большой β-талассемией.Обычно симптомы проявляются к 8-10 месяцам жизни, после прекращения производства гемоглобина плода. Эти пациенты страдают тяжелой анемией и утомляемостью. У них могут быть лобные выступы черепа, другие костные изменения, а также увеличение печени и селезенки в результате экстрамедуллярного кроветворения. У больных может быть желтуха и повышенный риск образования желчных камней. Это состояние обычно требует частых переливаний крови и хелатирования железа. 8 Гемоглобинопатии - это состояния, характеризующиеся образованием аномальных цепей глобина.Возможно, наиболее широко известным из этих состояний является серповидно-клеточная анемия, связанная с заменой глутаминовой кислоты валином в шестой аминокислотной позиции бета-цепи. Во всем мире 80% людей, страдающих серповидно-клеточной анемией, живут или происходят из Центральной Африки. Состояние также поражает людей из Центральной и Южной Америки, Аравийского полуострова, Ближнего Востока, Индии и восточного Средиземноморья. 11 Признак гемоглобина E, вызванный заменой лизина глутаминовой кислотой в положении 26 бета-цепи, является еще одной гемоглобинопатией, которая часто встречается у определенных групп беженцев, особенно из Юго-Восточной Азии.И гетерозиготы, и гомозиготы протекают бессимптомно, но имеют гипохромный микроцитоз и легкую анемию. 12 Однако у людей, которые являются носителями как гена гемоглобина Е, так и делеции гена бета-талассемии, может развиться тяжелая анемия. Распространенность гемоглобина E очень высока в регионах Юго-Восточной Азии - почти 60% в регионах Таиланда, Лаоса и Камбоджи. 10 В Калифорнии 25% новорожденных в Камбодже и чуть более 10% новорожденных из Таиланда и Лаоса являются носителями гемоглобина E. 10 Гемоглобин E также встречается у многих людей из Индонезии, Бангладеш, северо-востока Индии, Шри-Ланки и некоторых стран Ближнего Востока. 8 12 Как и при талассемии, показатели эритроцитов гемоглобина Е аналогичны показателям ЖДА; однако, если у пациента не наблюдается дефицита железа, введение железа не улучшит состояние и может быть вредным. Глюкозо-6-фосфатдегидрогеназа (G6PD) - это фермент, присутствующий в эритроцитах. Дефицит G6PD является наиболее распространенной наследственной недостаточностью ферментов, от которой страдают более 400 миллионов человек во всем мире.При определенных обстоятельствах это может вызвать острую гемолитическую анемию. Географическое распространение этого состояния совпадает с распространением перечисленных выше талассемий, но это состояние особенно распространено в Юго-Восточной Азии. 11 Ферментативная функция G6PD помогает рециркулировать глутатион внутри эритроцитов. Глутатион важен для предотвращения окислительного повреждения эритроцитов, которое может возникнуть при взаимодействии гемоглобина с окислителями. Эритроциты становятся жесткими, что приводит к их гемолитическому разрушению в селезенке и других ретикулоэндотелиальных органах.Также может возникнуть внутрисосудистый гемолиз. Поскольку ген, кодирующий G6PD, расположен на Х-хромосоме, мужчины обычно страдают более серьезно, чем женщины. У большинства людей с дефицитом G6PD симптомы отсутствуют до тех пор, пока они не начнут принимать окислительные препараты. Примеры, вызывающие особую озабоченность у групп беженцев, включают сульфас, примахин от малярии и дапсон, который обычно используется от лепры и в качестве профилактического средства у ВИЧ-инфицированных. Лабораторные исследования во время острого гемолитического события включают нормоцитарную анемию, повышенное количество ретикулоцитов, нормальные ферменты печени и повышенный непрямой билирубин.Анализ мочи может быть гем-положительным без эритроцитов при микроскопическом исследовании. 8 Чтобы предотвратить острый гемолитический эпизод, любой беженец из зоны повышенного риска должен быть проверен на активность G6PD перед назначением окислительных препаратов. Кроме того, медицинский осмотр новоприбывших должен включать исторические вопросы для выявления прошлых эпизодов гемолиза, включая длительную или необычно тяжелую неонатальную желтуху, рецидивирующие эпизоды анемии, гемоглобинурию, желтуху или желчнокаменную болезнь.Если пациент приехал из района с высокой распространенностью, положительный анамнез любого из этих состояний требует тестирования на дефицит G6PD перед использованием каких-либо окислителей. 8 Б. ЭозинофилияЭозинофилию можно определить как процент эозинофилов, превышающий 5%, или абсолютное количество эозинофилов (AEC), превышающее 400 эозинофилов / мм 3 (некоторые авторы используют AEC> 500 мм 3 ). AEC обычно является лучшим эталоном, так как часто у пациента будет нормальный процент эозинофилов, когда AEC повышен, что указывает на инфекцию или другое состояние.Если лабораторные отчеты не включают AEC, его можно рассчитать путем умножения общего количества лейкоцитов на процентное содержание эозинофилов. Эозинофилия у вновь прибывшего беженца, скорее всего, указывает на наличие паразитарной инфекции (см. Предполагаемое лечение и медицинский осмотр паразитов у вновь прибывающих беженцев), хотя другие этиологии, такие как аллергия, реакции на лекарства и атопия, могут объяснять обнаружение ( Таблица 2). С. ТромбоцитопенияРазличные состояния могут вызывать тромбоцитопению, включая многие инфекционные заболевания, хотя обсуждение полной дифференциальной диагностики и оценки тромбоцитопении выходит за рамки этого текста.Однако некоторые состояния, редкие для населения США в целом, могут быть обычными для определенных групп беженцев, и здесь они указаны. К ним относятся любые тропические инфекции, которые могут вызывать гиперспленизм (особенно шистосомоз, висцеральный лейшманиоз и малярию, реже бруцеллез). Кроме того, некоторые инфекции, которые могут не вызывать клинических симптомов во время обследования, могут вызывать тромбоцитопению через другие механизмы, такие как ВИЧ-инфекция (до 40% инфицированных людей будут иметь низкое количество тромбоцитов) или острая инфекция малярией у полуиммунного человека. . 8 D. Прочие условияОбщий анализ крови с дифференциалом может выявить ключи к широкому спектру других, менее распространенных заболеваний, таких как злокачественные новообразования (например, лейкемия), дефицит витаминов, на который указывает мегалобластная анемия (например, B12, фолиевая кислота), анемия хронических заболеваний и эндокринопатии (например, заболевание щитовидной железы) (таблица 2). Первичная оценка анемии и последующее тестирование: При наличии анемии следует искать причину (таблица 2). Большое количество дифференциальных диагнозов и часто многофакторные причины означают, что нельзя предположить, что анемия вызвана общим дефицитом железа. 6 Все пациенты с микроцитотической анемией должны пройти исследования на содержание железа. Если дефицит железа отсутствует или не поддается лечению, следует провести электрофорез гемоглобина для выявления талассемии и гемоглобинопатий. Признак альфа-талассемии нельзя диагностировать с помощью электрофореза гемоглобина после новорожденного возраста; его можно только предположить как причину не отвечающей на железо микроцитарной анемии у человека с нормальным электрофорезом гемоглобина и отсутствием какого-либо другого идентифицируемого источника микроцитарной анемии. 8 Дополнительные тесты, которые следует рассмотреть, включают уровни свинца в крови любого человека с анемией или микроцитозом (хотя тестирование на свинец в крови обычно рекомендуется у детей от 6 месяцев до 16 лет; см. Раздел о свинцах). Кроме того, с учетом очень высокого уровня инфицирования, H. pylori , который приводит к язвенной болезни, следует рассматривать у людей с микроцитарной анемией, особенно у тех, кто плохо реагирует на заместительную терапию или имеет жалобы со стороны брюшной полости. 13 При обнаружении эозинофилии необходимое последующее тестирование зависит от типа лечения паразитов перед отъездом, полученного беженцем (см. «Предполагаемое лечение и медицинский скрининг на паразитов у вновь прибывающих беженцев»). Оценка тромбоцитопении может быть обширной. Любой беженец из страны, эндемичной по малярии, в качестве первого шага должен пройти тестирование на малярию. Следует рассмотреть возможность первичного или повторного тестирования на ВИЧ. При наличии тромбоцитопении и спленомегалии пациента следует направить к специалисту для обследования на наличие инфекций (например,g., шистосомоз, лейшманиоз и малярия), а также другие возможные причины, например злокачественные новообразования. После тщательного сбора анамнеза и физического обследования большинство клиницистов начинают исследование с мазка периферической крови для определения морфологии. Первоначальный дифференциальный диагноз может быть произведен с использованием показателей эритроцитов. Таблица 2. Общие причины анемии у беженцев и рекомендованное первоначальное тестирование
Примечание: G6PD не вызывает анемии, если окислительный стресс не вызывает гемолитическую анемию. Его следует проверять, особенно в группах населения Юго-Восточной Азии, перед назначением лекарств с окислительным потенциалом (например, сульфамидных агентов, примахина). Список литературы
Простая английская Википедия, бесплатная энциклопедияКровь представляет собой жидкость для человека и многих животных, кроме насекомых. Кровь проталкивается сердцем через организм и доставляет питательные вещества и кислород в наши ткани. Он также удаляет отходы и углекислый газ из тканей. [1] Кровь позвоночных состоит из плазмы крови и различных клеток - эритроцитов, лейкоцитов и тромбоцитов. Тромбоциты помогают крови свертываться. Гемоглобин находится в красных кровяных тельцах.Лейкоциты помогают бороться с инфекциями и заживлять раны. Плазма крови - это жидкость желтого цвета, в которой плавают клетки крови. Плазма состоит из питательных веществ, электролитов (солей), газов, небелковых гормонов, отходов, липидов и белков. Эти белки представляют собой альбумин, антитела (также называемые иммуноглобулинами ), факторы свертывания крови и белковые гормоны. Плазма, не содержащая белка фибриногена, называется сывороткой и не может свертываться. У взрослых около 3 литров плазмы. Плазма - это жидкость, в основном вода (90%).Плазма занимает 55% объема. Красные кровяные тельца Другое название эритроцита - эритроцит . «Эритро» означает красный; «цита» означает клетка. RBC - это аббревиатура от r ed b lood c ells. Эритроциты переносят кислород и углекислый газ по нашему телу. Клеткам нашего тела для жизни нужен кислород. Клетки также производят углекислый газ в виде отходов. Эритроциты переносят кислород в организм, а углекислый газ - наружу. Эритроциты заполнены гемоглобином.Это белок. Он создан для переноса большого количества кислорода. В гемоглобине есть железо. Железо и кислород придают гемоглобину красный цвет. Вот почему кровь красная. Эритропоэтин способствует образованию эритроцитов. Антигены группы крови переносятся на поверхности эритроцитов. Эритроциты также помогают поддерживать нормальный pH крови. Кровь должна иметь pH 7,4. Если оно намного больше или меньше 7,4, человек может сильно заболеть или умереть. Эритроциты являются буфером для pH крови. Буфер означает, что он останавливает изменение pH.Белки и углекислый газ в эритроцитах являются буферами для крови. Если у вас не будет достаточно эритроцитов, вы умрете. Лейкоциты - большая часть иммунной системы. Они нападают на вещи, которые не принадлежат телу. Они убивают микробы, такие как бактерии и вирусы. Они убивают раковые клетки. Лейкоциты также помогают бороться с другими токсичными веществами. Белые кровяные тельца находят микробы и начинают их уничтожать. Лейкоциты поступают в кровь. Также они выходят из крови в местах, где есть инфекция.Лейкоциты делают это, чтобы бороться с микробами, вызывающими инфекцию. Если они выходят из крови для борьбы с инфекцией, они могут вернуться в лимфатическую систему. Итак, лейкоциты находятся в лимфатических узлах. Другое название лейкоцита - лейкоцит . Лейко означает белый. -цит означает клетку. WBC - это аббревиатура от w hite b lood c ell. Есть три основных типа лейкоцитов. Это лимфоциты, гранулоциты и моноциты. Некоторые лейкоциты превращаются в клетки, которые выполняют аналогичную работу в тканях. Различные лейкоциты действуют по-разному. Некоторые лейкоциты убивают и поедают микробы и раковые клетки. Некоторые лейкоциты вырабатывают антитела, которые маркируют клетку, поэтому другие лейкоциты убивают ее. Некоторые лейкоциты производят химические вещества. Они выделяют эти химические вещества для борьбы с вещами, которые не принадлежат организму. Эти химические вещества вызывают воспаление в какой-то части тела. Когда микроб вызывает болезнь, тело показывает это. Если бактерия попадает под кожу человека и вызывает инфекцию, кожа становится красной, горячей и болезненной. Покраснение, жар и боль - признаки воспаления .Это показывает, что лейкоциты борются с инфекцией и убивают бактерии. Тромбоциты способствуют свертыванию крови. [2] Сгусток - это когда жидкая кровь становится твердой. Когда кожа разрезается, в организме образуется сгусток крови. Это предотвращает чрезмерное вытекание крови из кожи. Для свертывания крови необходимо. Но в редких случаях тромбы бывают плохими. Если тромб образуется в кровеносном сосуде, идущем в мозг, это может вызвать инсульт. Если это происходит в кровеносном сосуде, идущем к сердцу, это может вызвать сердечный приступ.Обычно это не происходит с молодыми здоровыми людьми. Тромбоциты - не единственное, что вызывает образование сгустков. В крови есть белки, которые помогают образовывать сгустки. И тромбоциты, и белков свертывания необходимы для образования хороших сгустков. Иллюстрация клеток костного мозга из Gray's AnatomyКровь мезодермального происхождения. Клетки крови образуются в костном мозге и в селезенке. Костный мозг - это мягкий материал в середине костей. Особые клетки костного мозга производят большую часть клеток крови в вашем теле. Белки плазмы вырабатываются в основном печенью. Вода и электролиты в плазме поступают из пищи и воды, которые вы едите. Хотя кровь представляет собой жидкость, в некоторых отношениях она представляет собой разновидность соединительной ткани. Его клетки происходят из костного мозга и селезенки, а в крови есть потенциальные молекулярные волокна в форме фибриногена. Они активируются при образовании тромба.
Нейтрофилов - Общий анализ крови (CBC)Синонимы : сегментированные нейтрофилы, сегменты, полиморфноядерные лейкоциты, полисы, PMN Что такое нейтрофилы? Интерпретировать сейчас «Комплексная метаболическая панель (CMP)» Нейтрофилы - самая большая группа белых кровяных телец, которые защищают организм от различных инфекций, вызываемых бактериями или грибами и, в меньшей степени, вирусами.Они составляют от 55 до 70% от общего объема белых кровяных телец (лейкоцитов) в кровотоке. Такой высокий уровень нейтрофилов в крови необходим для защиты организма от инфекционных агентов. Нейтрофилы образуются в костном мозге из стволовых клеток.  В зависимости от стадий созревания нейтрофилов различают несколько типов нейтрофилов:
|
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| © 2008- Кафедра педиатрии имени профессора И.М. Воронцова ФП и ДПО. Содержание, карта. | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||